Wundrand und Wundumgebung als Indikatoren für Wundheilung nutzen
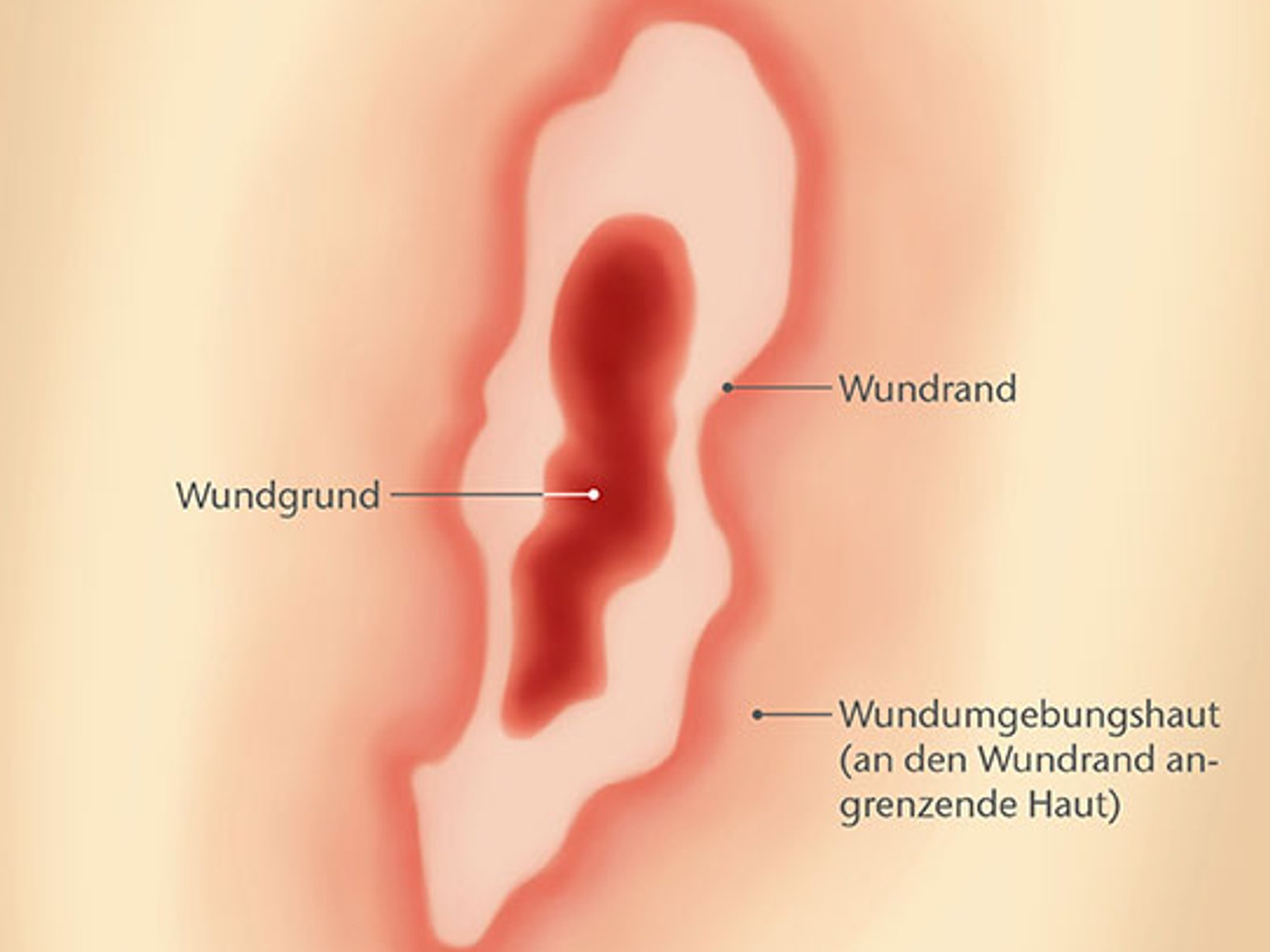
Der Wundrand bezeichnet den Übergang von einer Wunde zur intakten Haut. Unter den Begriffen Wundumgebung oder Wundumgebungshaut ist die unmittelbar an den Wundrand angrenzende Haut zusammengefasst.
Die fachgerechte Beschreibung des Wundrandes und seiner Umgebung lässt Rückschlüsse auf den Heilungsverlauf und mögliche Wundheilungsstörungen zu.
Wunden heilen im Allgemeinen von außen nach innen. Die Bildung von Narbengewebe und dessen Epithelisierung finden am Wundrand statt. Deshalb müssen Wundrand und die direkt daran angrenzende Wundumgebung vital bleiben. Erste Anzeichen von Wundheilungsstörungen oder leblosem (avitalem) Gewebe sollten ernst genommen und fachgerecht behandelt werden. Besonders bei großen und chronischen Wunden ist die Beurteilung von Wundrand und Wundumgebung daher im Rahmen einer professionellen Wunddokumentation sehr wichtig. Dadurch kann die Wundversorgung fach- und stadiengerecht erfolgen.
Wundrand und Wundumgebung beschreiben
Wer eine Wunde fachgerecht versorgen möchte, sollte Wundrand und Wundumgebung zunächst visuell beurteilen.
Auch sollte die betroffene Stelle vorsichtig abgetastet werden, um z.B. Überwärmungen, Verhärtungen (Sklerosen) oder Ödeme zu erkennen.
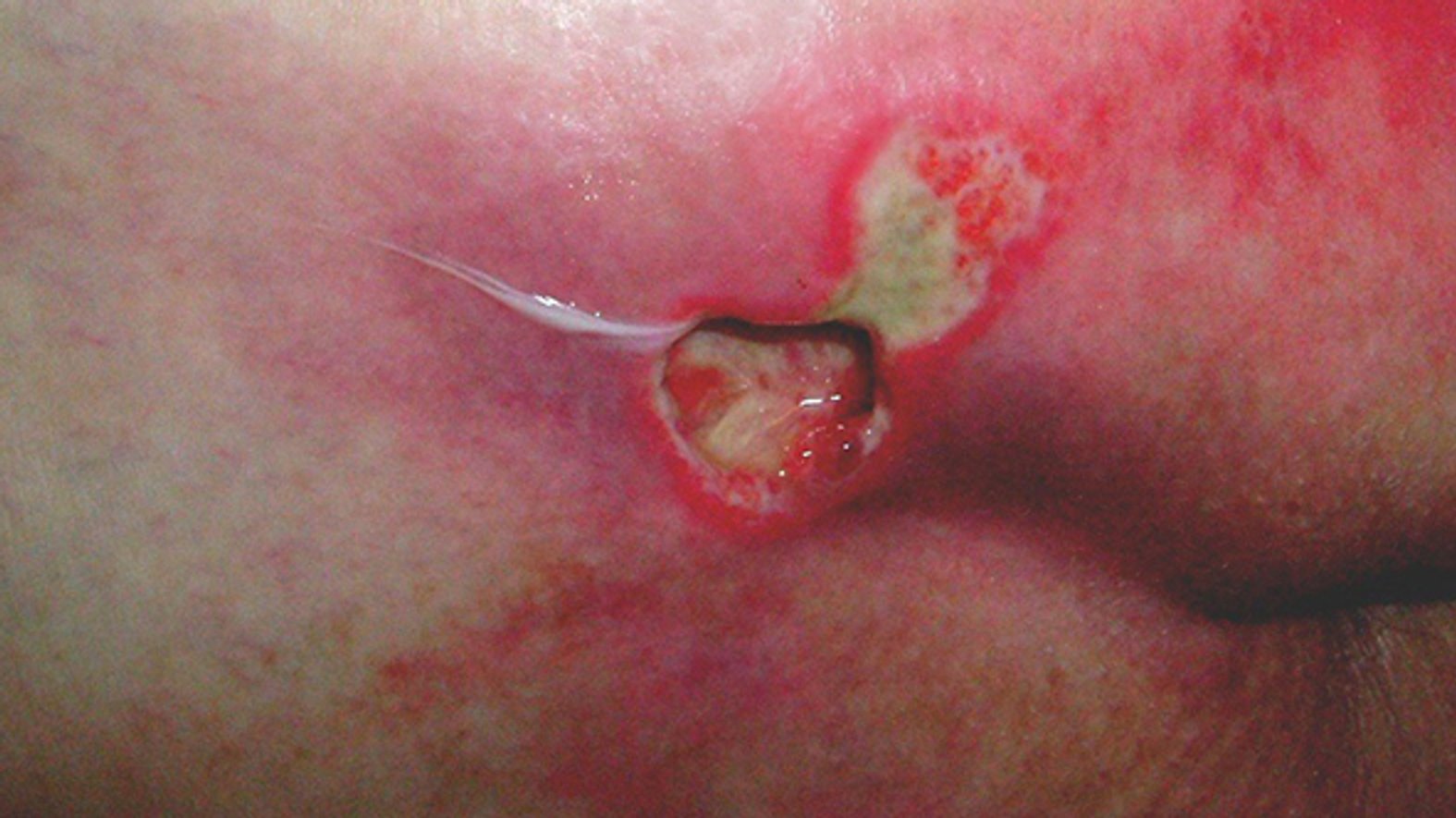
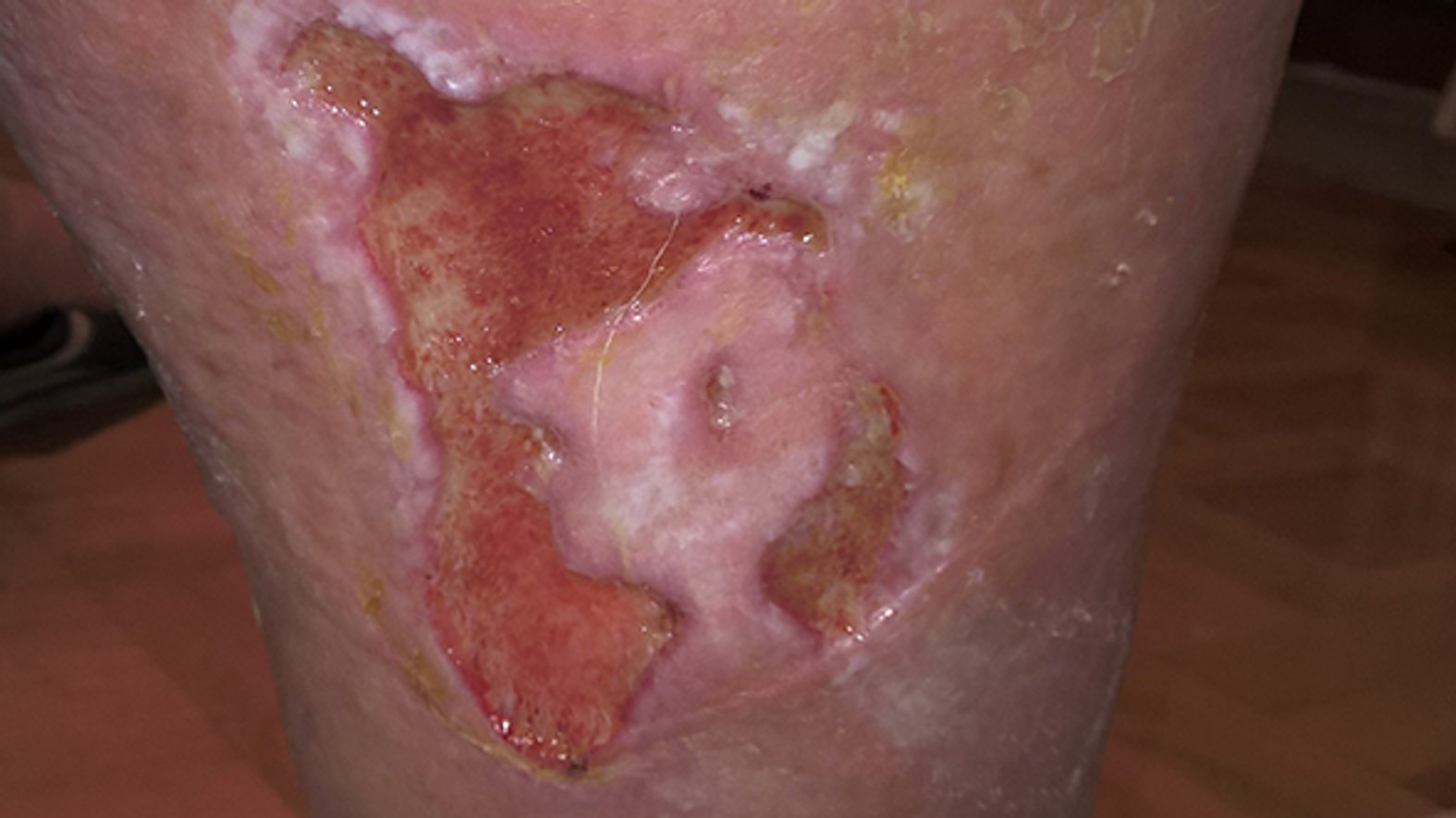
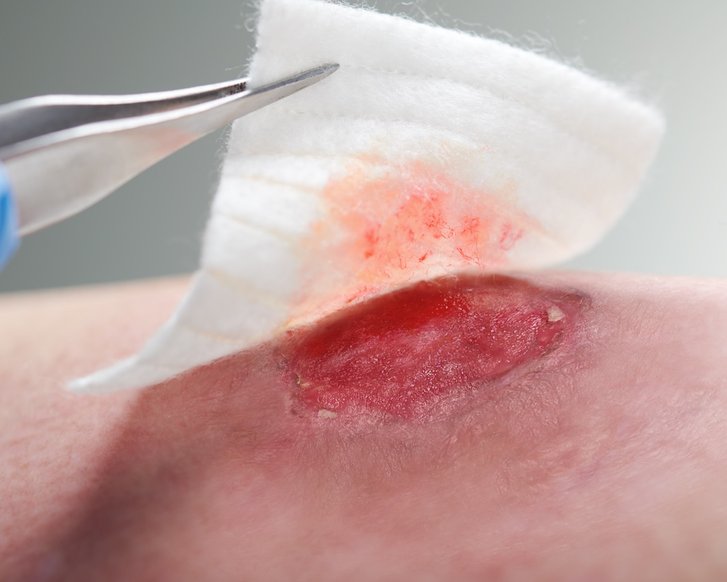
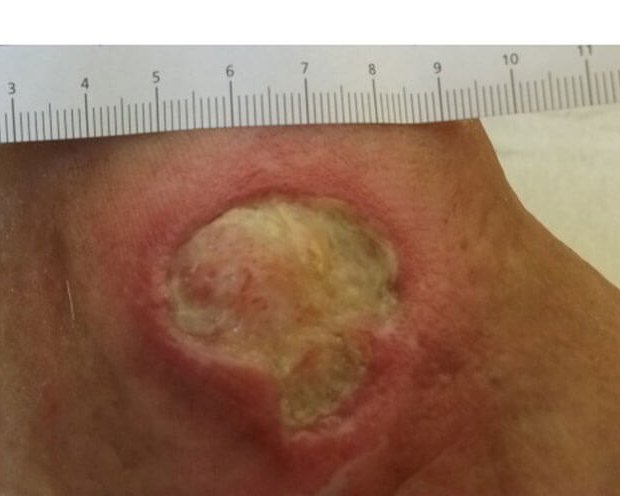
Für eine korrekte Beurteilung des Wundrandes und der Wundumgebung sollte man einen vitalen Wundrand durch eine Blickdiagnose erkennen können. Dieser hat die folgenden Merkmale: Er sieht glatt und unauffällig aus und geht flach von der unverletzten Haut in die Wundumgebungshaut über (siehe Bild 1). Diese ist rosig gefärbt und feucht. Im Gegensatz dazu kann ein avitaler Wundrand wulstig erscheinen (siehe Bild 3).
Vitaler Wundrand:
glatt und unauffällig
flacher Übergang zur unverletzten Haut
Vitale Wundumgebung:
rosig gefärbt
feucht
Begriffe zur Beschreibung des Wundrandes, der Wundumgebung und dem Versorgungszustand der Haut
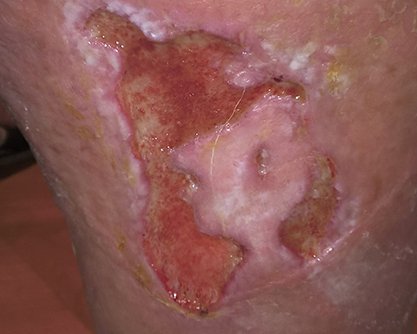
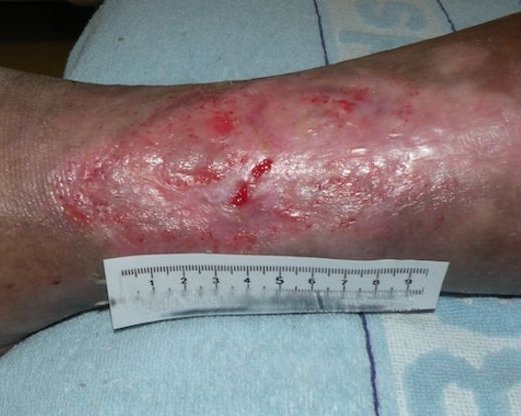
- Für die Beschreibung des Wundrandes können folgende Begriffe verwendet werden: flach, wulstig (s. Bild 3), unterminiert, zerklüftet, hyperkeratös (verhornt), vital/avital, intakt/livide, gerötet, mazeriert, wie ausgestanzt.
- Die Wundumgebungshaut wird zunächst nach ihrer Farbe beurteilt: livide, rosig, weiß, gerötet.
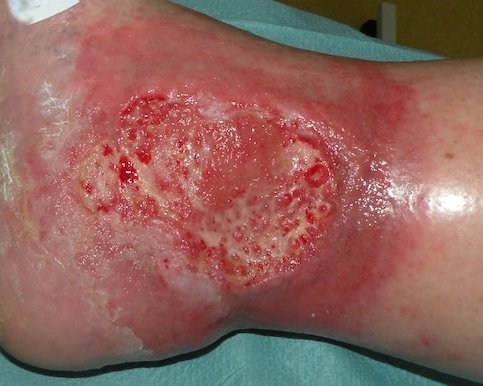
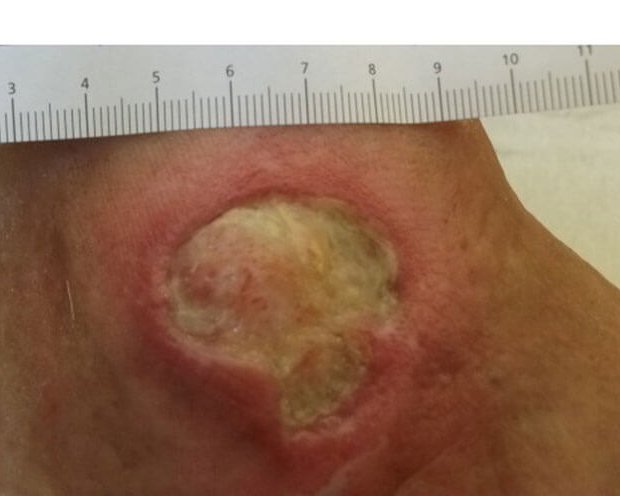
- Dann wird der Versorgungszustand der Haut beschrieben: trocken, schuppig, feucht, rissig, haarlos (s. Bild 4), überwärmt, ödematös, ekzematös.
All diese Begriffe sagen etwas über die Wunde bzw. ihren Heilungsverlauf aus. Optimale Voraussetzungen für eine gute Wundheilung bietet etwa ein intakter, vitaler Wundrand. Dieser ist glatt und unauffällig, er geht flach von der unverletzten Haut in die Wundumgebungshaut über. Die Wundumgebungshaut ist rosig gefärbt und feucht.
Wird demgegenüber der Wundrand aufgrund seiner fahlen Farbe als livide beschrieben, lässt sich das auf eine schlechte Durchblutung zurückführen und kann auf eine tiefe Gewebeschädigung hinweisen.1 Auch eine trockene Haut kann heilungsverzögernd wirken, ist für viele Patienten aufgrund von Juckreiz unangenehm und generell anfälliger für äußere Einflüsse. Ist der Wundrand hingegen mazeriert, erscheint er weiß und ist regelrecht aufgeweicht. Grund dafür ist eine anhaltende Exposition der Wundumgebung mit Flüssigkeiten. Ähnlich wie bei einer zu trockenen Haut kann auch ein mazerierter Wundrand die Wundheilung behindern. Zudem ist die Wunde damit anfälliger für Infektionen.
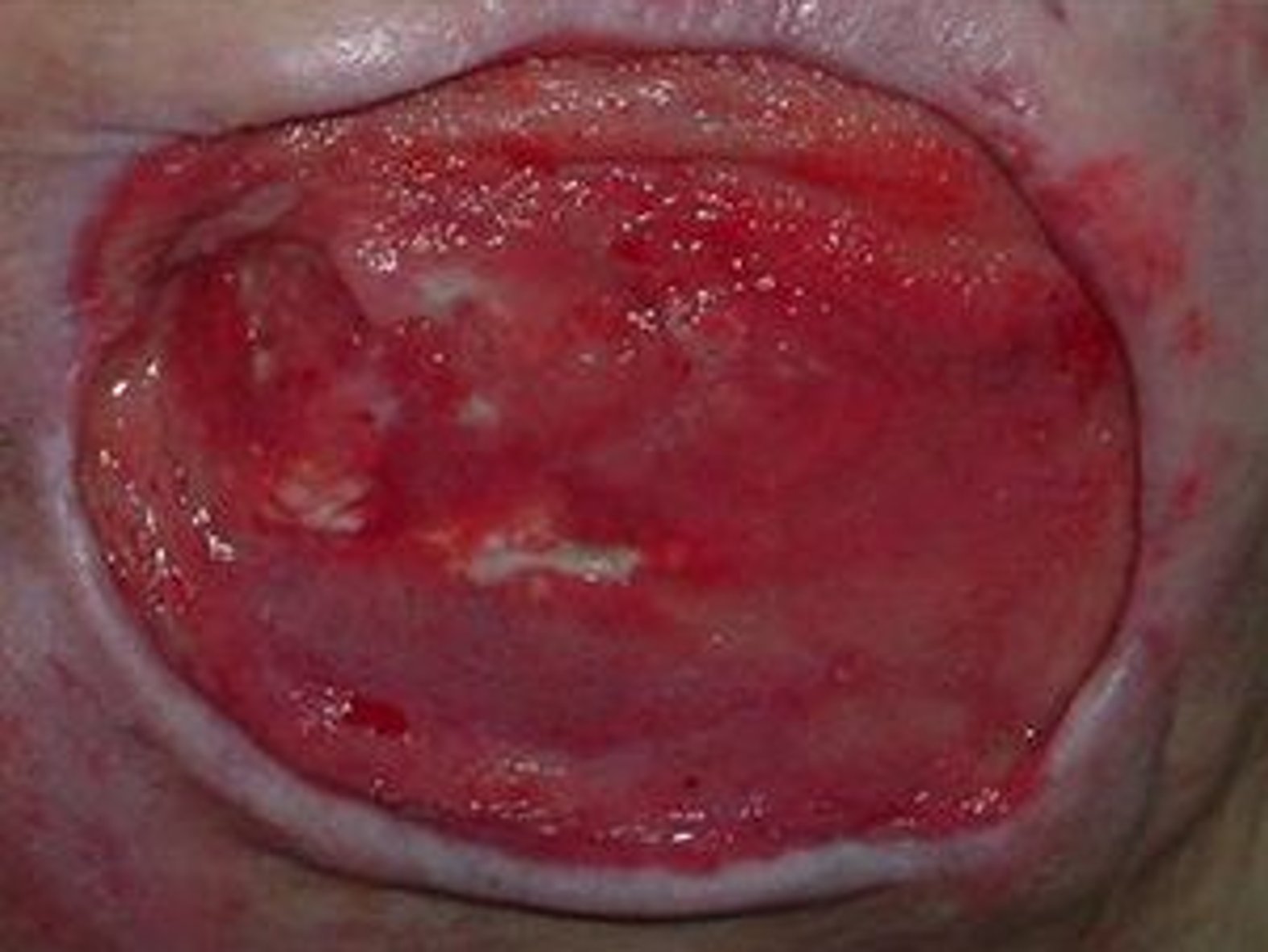
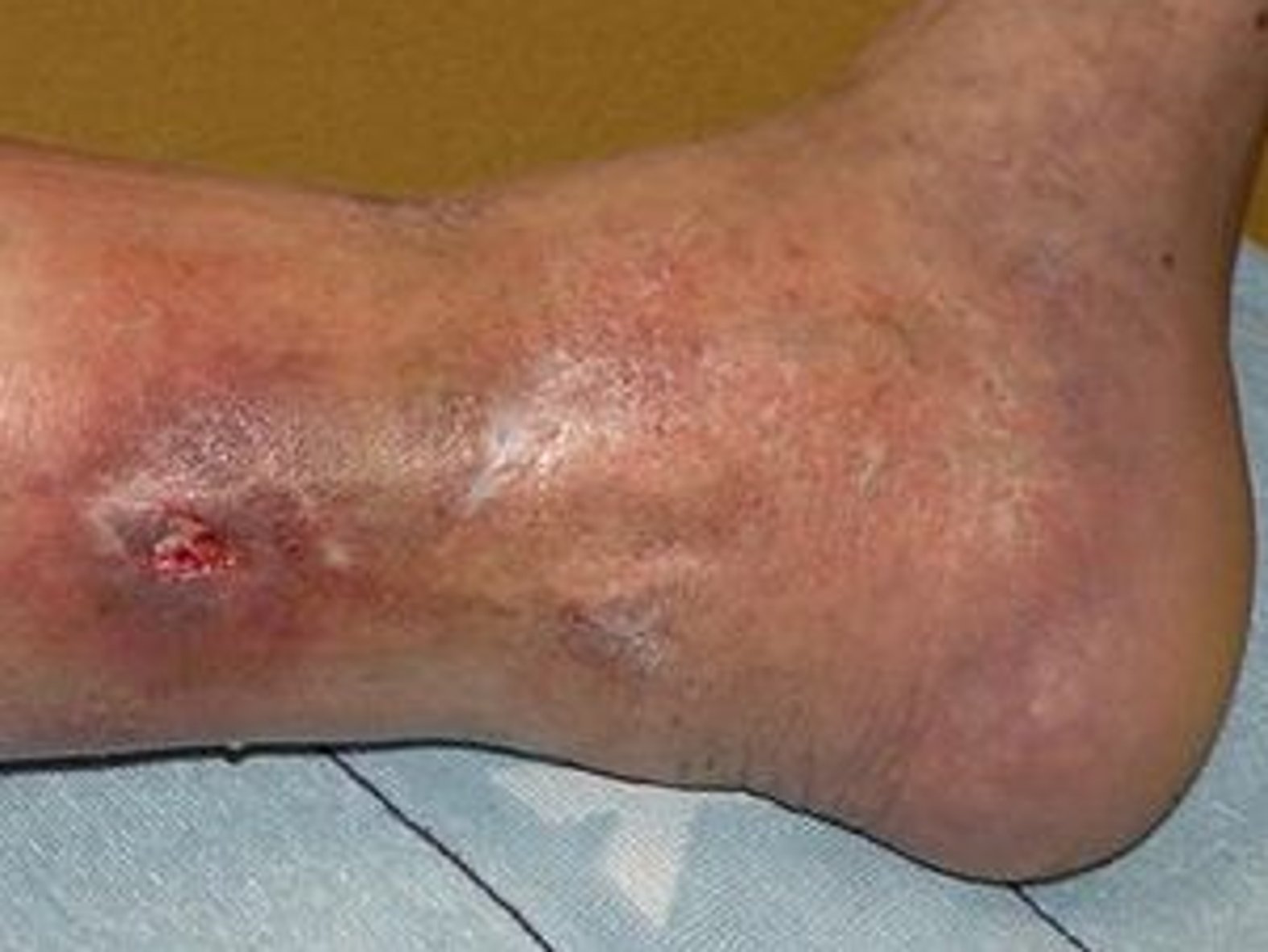
Bei der Beschreibung von Wundrand und Wundumgebung gibt es kein Entweder-Oder. Es ist durchaus eine Kombination aus mehreren Wundzuständen möglich.
Wundgrund und Wundbeläge
Ebenfalls wichtig für die Beurteilung der Wunde bzw. ihres Heilungsverlaufes sind der Wundgrund sowie die Beobachtung der Wundbeläge.
Der Wundgrund kann aufgrund seiner Farbbeschaffenheit beurteilt werden. Dazu wird häufig das Dreifarbenmodell für offene Wunden herangezogen: Bei einer roten Wunde kann es sich um eine oberflächliche Wunde, eine Verbrennung zweiten Grades, eine akute frische Wunde oder eine Operationswunde handeln. Eine cremefarbene bis gelbliche Wunde ist auf das Vorliegen von halbflüssigem oder flüssigem Wundexsudat mit Eiter zurückzuführen. Eine Nekrose wird nach dem Farbmodell als schwarze Wunde benannt. Hier zeigt sich jedoch auch eine Schwäche der Einteilung nach dem Farbmodell, denn eine Nekrose kann im angeweichten oder feuchten Zustand durchaus eine gelbe Farbe annehmen.
Gerade chronische Wunden neigen häufig dazu verschiedene – mitunter sehr hartnäckige – Wundbeläge zu bilden. Diese sind als Ablagerung auf dem Wundgrund zu erkennen. Während die Fibrinbildung ein natürlicher und sofort einsetzender Prozess ist, können sich im Laufe der Zeit weitere Beläge bilden - dazu zählen Biofilm, Nekrosen, Detritus und Eiter. Diese können die Wundheilung negativ beeinflussen, denn sie stellen ein mechanisches Hindernis für den Prozess des Zellaufbaus dar und sind Nährboden für Bakterien. Eine Infektion kann die Folge sein.
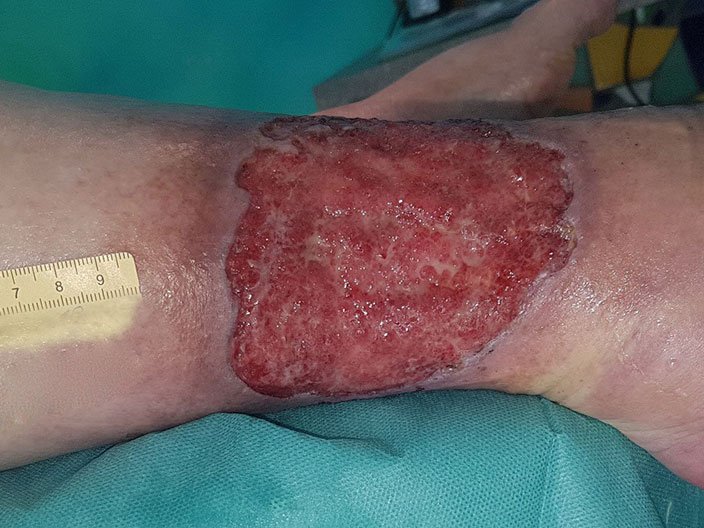
Der Wundrand der in diesem Fallbeispiel behandelten Wunde war mazeriert und zudem ödematös. Lesen Sie hier den dokumentierten Wundverlauf, der letztendlich zur Heilung der Wunde führte.
Fallbeispiel lesenProfessionelle Wunddokumentation
Um den Arbeitsalltag in der Pflege zu erleichtern, steht Ihnen die DRACO® WundDoku App zur Verfügung. Mithilfe dieser App lassen sich Wunden schnell, einfach und datenschutzkonform dokumentieren.
Diagnostik rund um die Wunde
Am Zustand von Wundrand und Wundumgebung lassen sich einige Erkrankungen erkennen:
| Beschreibung Wundrand und ‑umgebung | Diagnose, mögliche Ursachen | Hinweise zur Wundversorgung |
|---|---|---|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Durchblutungsstörungen erkennen
Die Form des Wundrandes zeigt, wenn das Wundgebiet mangelhaft durchblutet ist: Bei venösen Geschwüren etwa sehen die Wundränder schräg abgeflacht aus, während arterielle Geschwüre die Wundränder wie ausgestanzt aussehen lassen.
| Beschreibung Wundrand und ‑umgebung | Diagnose, mögliche Ursachen | Hinweise zur Wundversorgung |
|---|---|---|
|
|
|
|
|
|
|
|
|
|
|
|
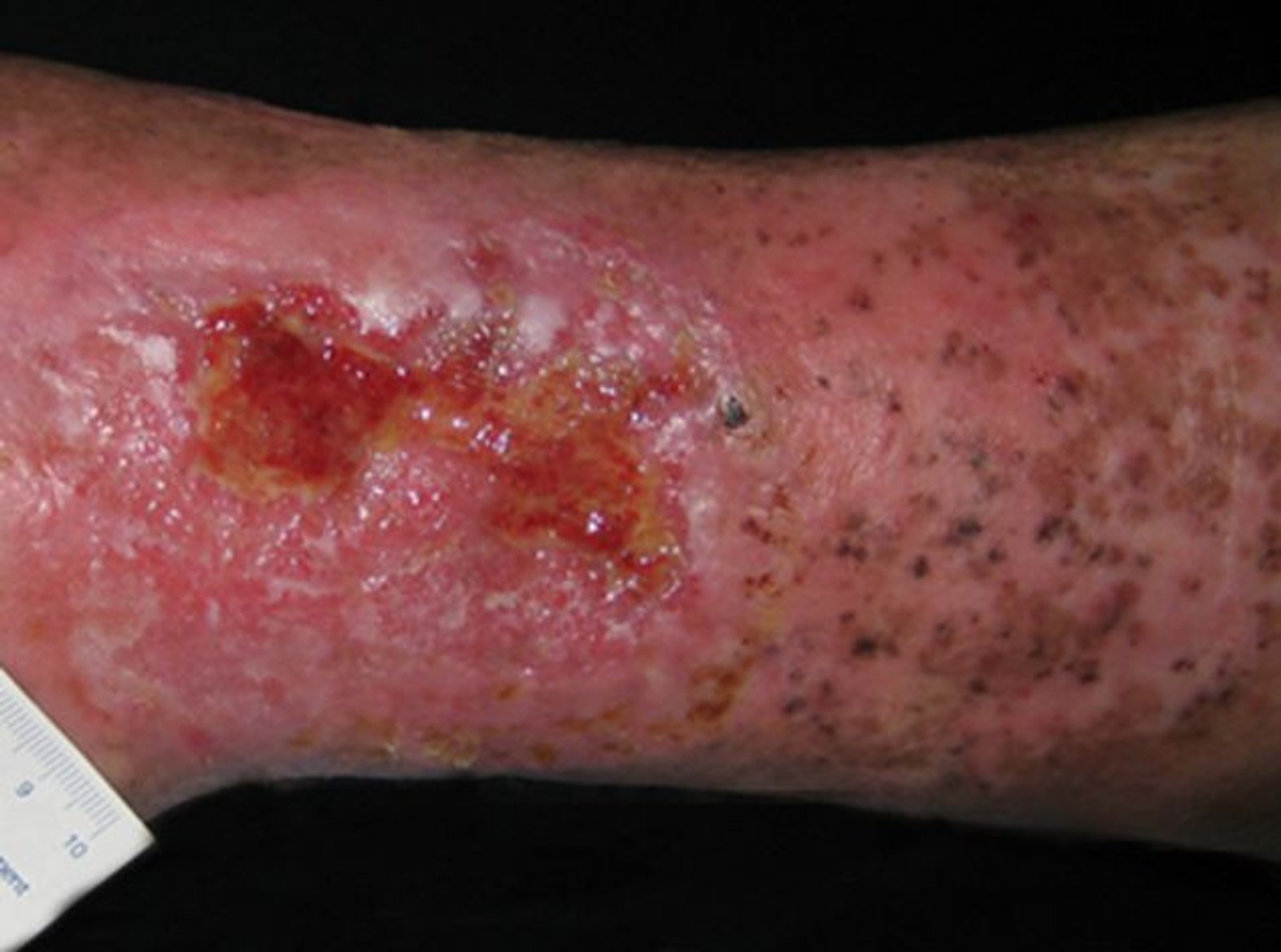
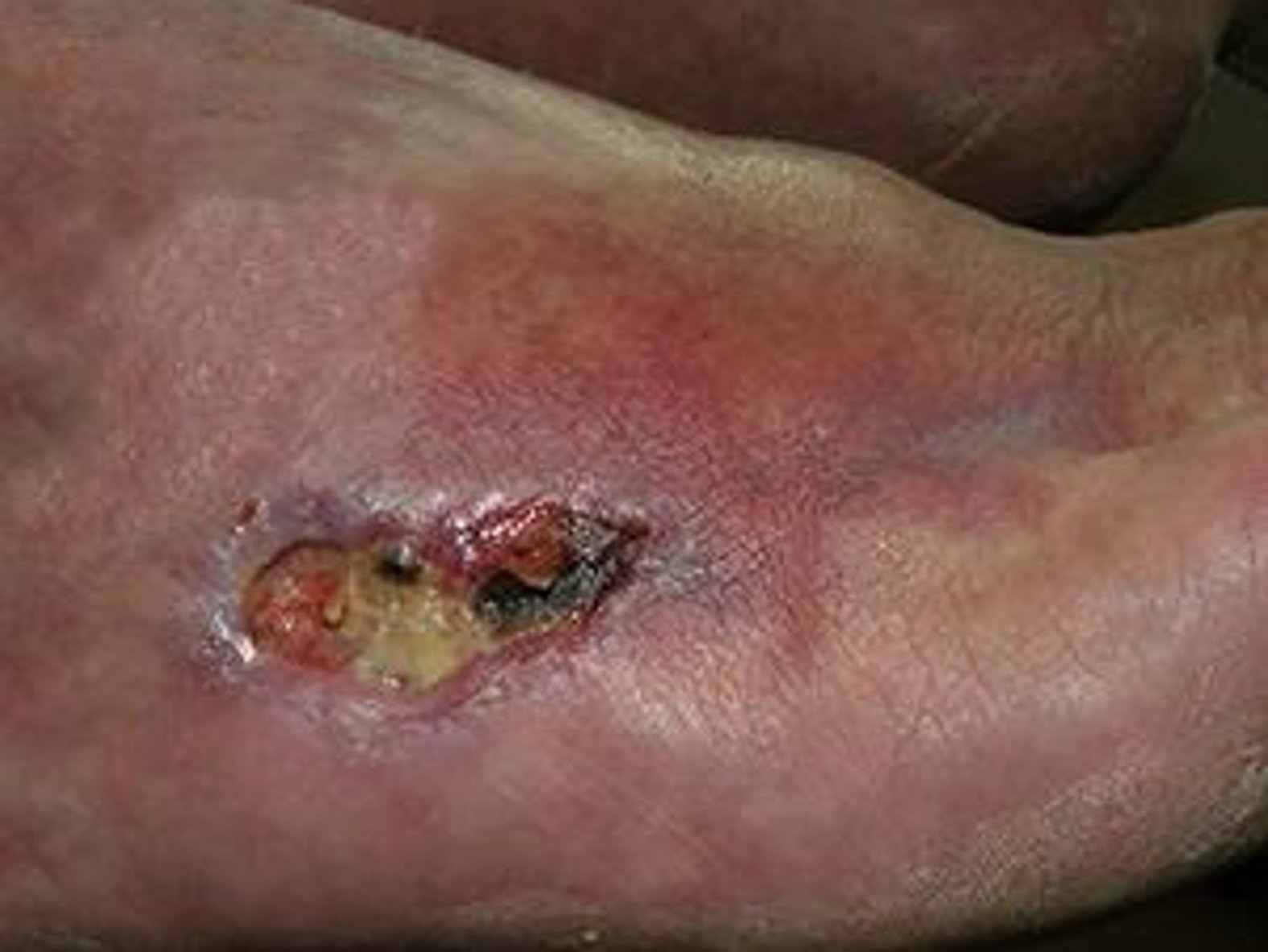
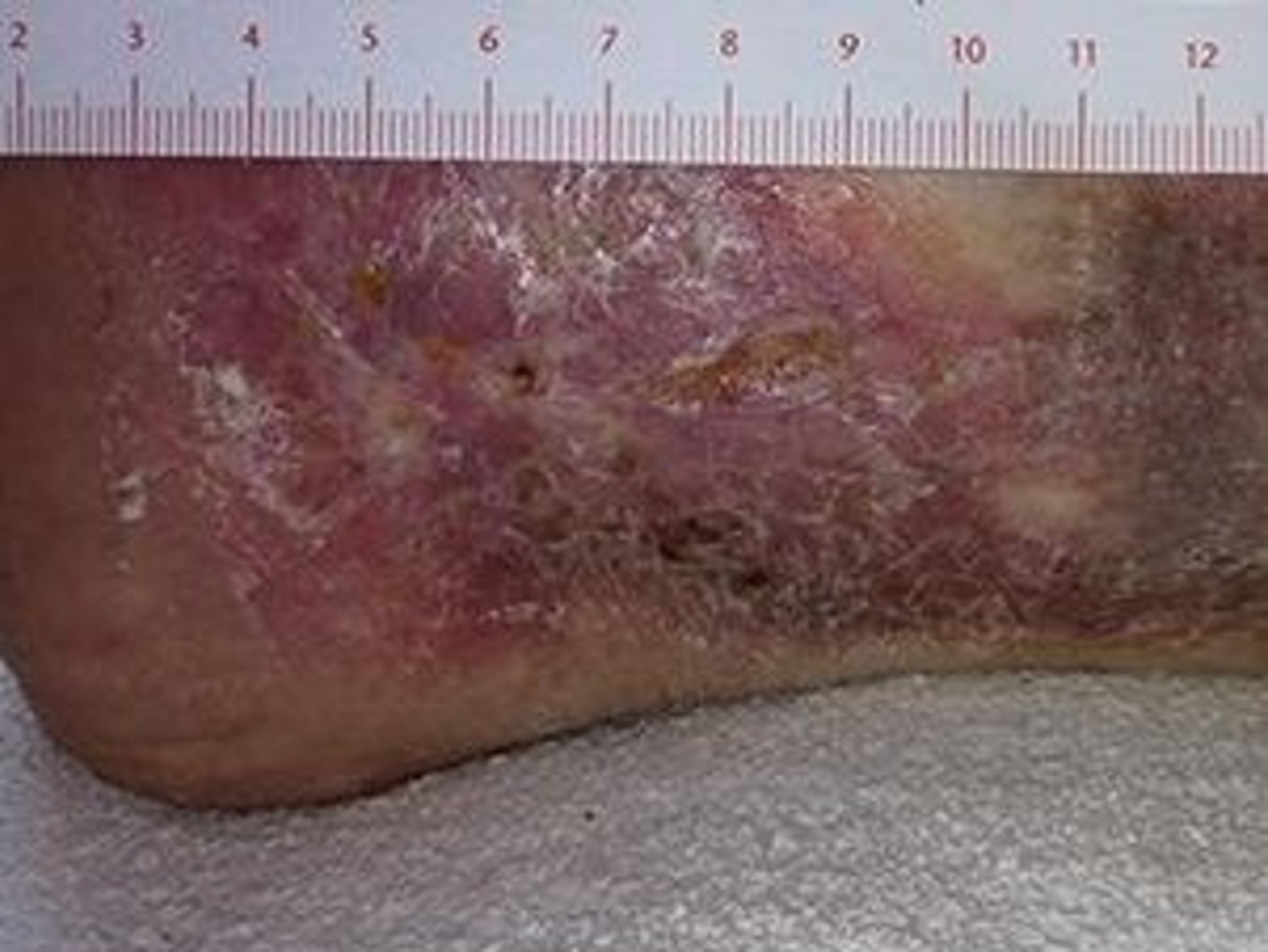
Wundheilung im Rahmen der Behandlung fördern
Generell verläuft die Wundheilung wesentlich besser, wenn der Patient in die Wunddokumentation und Wundversorgung einbezogen wird.
Beispielsweise geht trockene Haut in der Wundumgebung häufig mit einem unangenehmen Juckreiz einher. Das wiederum kann dazu führen, dass sich der Patient kratzt und so die Wunde mit den Fingern unabsichtlich wiedereröffnet. Indem man erfragt, was den individuellen Patienten stört, kann neben der richtigen Wundauflage z.B. auch eine angemessene Hautpflege der Wundumgebung durchgeführt werden.
Die Wahl der geeigneten Wundauflage beeinflusst den Wundheilungsverlauf erheblich. Eine unpassende und nicht stadiengerechte Wundauflage kann den Heilungsverlauf unnötig stören und verzögern. Eine zu feuchte Wundumgebung begünstigt Mazeration, Infektionen und allergische Reaktionen. Flüssigkeiten müssen daher von der gewählten Wundauflage ausreichend aufgenommen werden. Verbandwechsel dürfen weder zu häufig noch zu selten durchgeführt werden.
Weil der Wundrand durch stark klebende Verbände mechanisch geschädigt werden kann, sollten Wundauflagen nur mild haften. Neben der mechanischen Schädigung können Überreste von starkem Kleber oder getrocknete Anhaftungen von an sich nicht-klebenden Verbandstoffen allergische Ekzeme auslösen. Hier eignen sich DracoFoam / DracoFoam Infekt Schaumstoffwundauflagen mit minimiertem Allergiepotenzial für nicht-infizierte / infizierte Wunden, die mit passender Fixierung aufgebracht werden. Sanft haftende Produkte wie DracoFoam haft sensitiv / DracoFoam Infekt haft sensitiv oder DracoFixiermull sensitiv sind durch ihren sanft haftenden und hautfreundlichen Silikonkleber einfach applizierbar, schmerzarm repositionier-/entfernbar.
Besonders für tiefe und chronische Wunden mit viel Exsudat müssen Wundauflagen mit ausreichender Absorptionsfähigkeit genutzt werden. Alginate, wie DracoAlgin, sind geeignet für stark bis mäßig exsudierende Wunden. Um Mazeration der Umgebungshaut zu verhindern, darf DracoAlgin nicht über den Wundrand hinaus aufgebracht werden. Wundauflagen aus Hydrofaser, wie DracoHydrofaser, sind ebenfalls für stark bis mäßig exsudierende Wunden geeignet und können über die Wundränder hinaus appliziert werden, da die vertikale Aufnahme des Exsudats das Mazerationsrisiko reduziert.
Video: Welche Wundauflage auf welche Wunde?
Bei Start des Videos werden Informationen an Vimeo übermittelt. Mehr hierzu unter: Vimeo Datenschutzerklärung.
Der Wundauflagenmarkt ist groß: Kompressen, Alginate, Schaumstoffe, Superabsorber, hydrofile Faserverbände... . Sind Sie sich auch oft nicht ganz sicher, welche Wundauflage auf welche Wunde gehört?