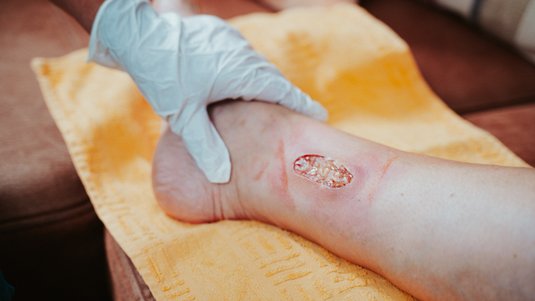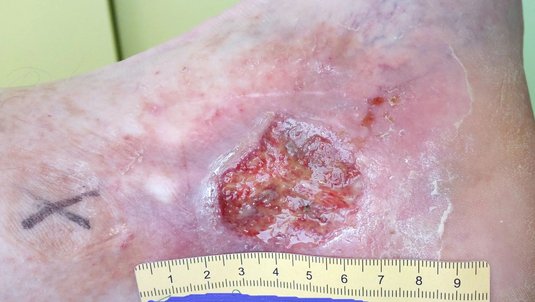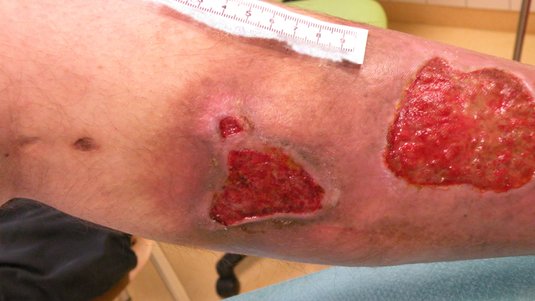
Ulcus cruris mixtum
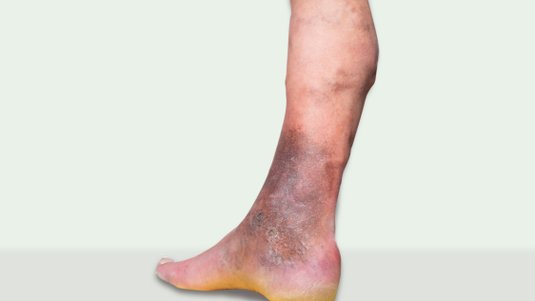
Das Ulcus cruris mixtum (UCM) ist eine chronische Wunde am Unterschenkel, die mindestens bis in die Lederhaut (Dermis) reicht. In den meisten Fällen wird von einem UCM gesprochen, wenn bei einem Patienten oder einer Patientin sowohl eine chronische venöse Insuffizienz (CVI) als auch eine periphere arterielle Verschlusskrankheit (pAVK) vorliegt, eine einheitliche Definition existiert aber nicht.
Auch standardisierte Behandlungsempfehlungen liegen für das UCM nicht vor. Das UCM ist von Beginn an als chronische Wunde zu betrachten. Es zählt zu den drei Haupttypen des Ulcus cruris, neben Ulcus cruris venosum (UCV), welches am häufigsten vorkommt, und dem Ulcus cruris arteriosum (UCA).
Wie wird ein arterio-venöses Ulcus cruris behandelt?
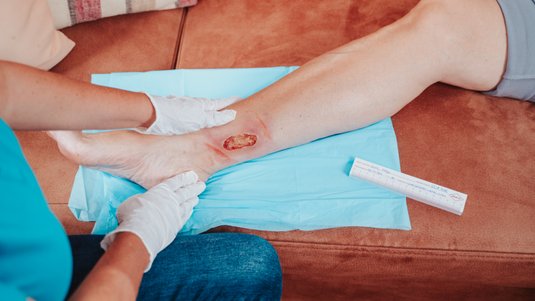
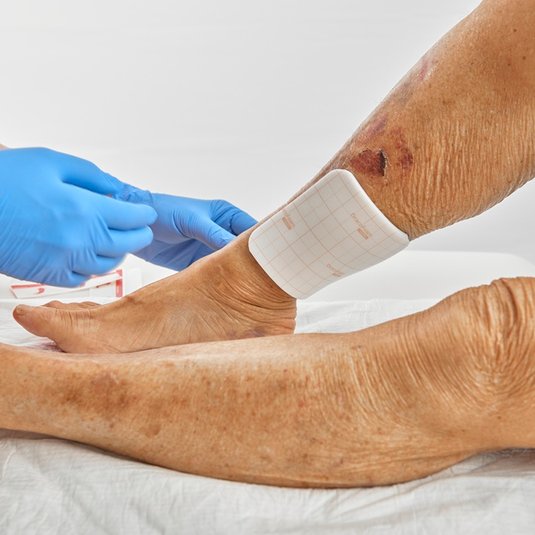
Die Versorgung eines arterio-venösen Ulcus cruris erfordert eine sorgfältige Begutachtung der Wundgegebenheiten, da es sich um eine Mischform aus arteriellem und venösem Ulcus handelt. Daher müssen Sie die Auswahl der geeigneten Wundauflagen und Behandlungsstrategien individuell abwägen, um den speziellen Anforderungen der Wunde gerecht zu werden.
Wundversorgung und geeignete Wundauflagen beim Arterio-venösen Ulcus cruris
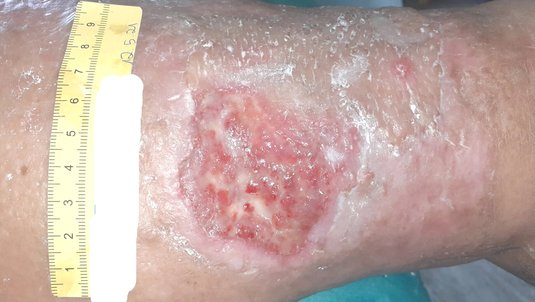
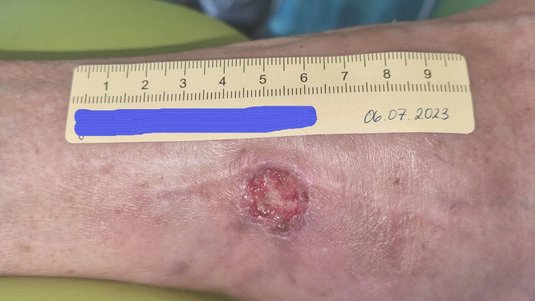
Bei stark exsudierenden Wunden sind Superabsorber häufig eine geeignete Wahl, da sie große Mengen Exsudat aufnehmen können und gleichzeitig die Wundumgebung trocken halten, was den Schutz der umliegenden Haut unterstützt. Trockene Wunden oder freiliegende Strukturen wie Sehnen können hingegen mit Hydrogelen feucht gehalten werden.
Achtung: Bei unbehandelter pAVK und unzureichender arterieller Durchblutung der betroffenen Extremität sind die Geweberegeneration und die lokale Immunabwehr stark eingeschränkt. Um schwere Komplikationen zu vermeiden, wird in dieser Situation vom Aufweichen fester Beläge oder Nekrosen z. B. durch Hydrogele und von invasiven Manipulationen an der Wunde abgeraten. Bei ischämischen Ulzera ist die Verwendung von Hydrokolloiden kontraindiziert, ebenso wie bei freiliegenden Sehnen, Knochen oder infizierten Wunden.
Lesen Sie mehr zur Wundversorgung in den Artikeln zum Ulcus cruris venosum (UCV) und Ulcus cruris arteriosum (UVA). Ausführliche Informationen zur Versorgung von Nekrosen bei pAVK-Patienten finden Sie im Artikel: Nekrose: Versorgung von nekrotischen Wunden.
Unter einem Ulcus cruris mixtum versteht man eine chronische Wunde am Unterschenkel von Patientinnen oder Patienten, bei denen sowohl eine venöse als auch eine arterielle Durchblutungsstörung vorliegt. Eine einheitliche Definition des Begriffes gibt es allerdings nicht. In der medizinischen Fachwelt wird derzeit eine Umbenennung diskutiert. Der Begriff "Ulcus cruris mixtum" wird als veraltet und irreführend angesehen, da er nichts über die jeweiligen Schweregrade der pAVK und der CVI aussagt und die Frage offen lässt, ob eine der Erkrankungen dominiert. Im Fokus der Therapie steht die Erkrankung, die maßgeblich für die Entstehung des Ulcus cruris ist.
Die Fachgesellschaft Initiative Chronische Wunden e. V. (ICW e. V.) empfiehlt, Ulzera, bei denen beide Grunderkrankungen in einem fortgeschrittenen Stadium vorliegen, als „arterio-venöses Ulcus cruris“ zu bezeichnen. Eine genauere Differenzierung der vorgeschlagenen Nomenklatur finden Sie unten.
Behandlung der Grunderkrankung
Beim arterio-venösen Ulcus cruris liegen die arterielle und die venöse Grunderkrankung (CVI und pAVK) jeweils in einem fortgeschrittenen Stadium vor. Dies kann Sie als behandelnde Fachperson bei der Auswahl geeigneter Therapiemaßnahmen vor Herausforderungen stellen, denn die Therapie der einen Erkrankung wird durch die andere teils erschwert oder sogar unmöglich gemacht. Es ist interdisziplinär zu beratschlagen und zu entscheiden, welcher Behandlungsweg für Ihre Patientin bzw. Ihren Patienten und deren Situation individuell möglich und am besten geeignet ist.
In der Regel wird zunächst die Wiederherstellung der arteriellen Durchblutung angestrebt, da bei einem Knöchel-Arm-Druck-Index (KADI) von unter 0,5 eine Kompressionstherapie kontraindiziert ist. Ebenso sollten invasive Verfahren zur Behandlung der chronisch-venösen Insuffizienz, wie beispielsweise ein Venenstripping, bei unbehandelter pAVK vermieden werden. Lokale Maßnahmen, wie ein chirurgisches Débridement der Wunde oder eine Shave-Therapie bei Dermatoliposklerose, sind aufgrund der stark eingeschränkten Wundheilung ebenfalls nicht ratsam.
Wie verläuft die Heilung beim arterio-venösen Ulcus cruris?
Chronische Wunden, wie das arterio-venöse Ulcus cruris, folgen nicht dem typischen Heilungsverlauf und können über lange Zeit bestehen bleiben oder sogar vollständig in ihrer Heilung stagnieren.
Im Allgemeinen durchlaufen alle Wunden während der Heilung drei Phasen: die Exsudationsphase, die Granulationsphase und schließlich die Epithelisierungsphase. Informieren Sie Betroffene, dass chronische Wunden wie das arterio-venöse Ulcus cruris in einer dieser Phasen verharren oder sogar in eine frühere Phase zurückfallen können. Verantwortlich dafür sind die bestehende chronisch-venöse Insuffizienz (CVI) und die periphere arterielle Verschlusskrankheit (pAVK). Diese Grunderkrankungen schädigen das Gewebe kontinuierlich und verhindern eine vollständige Heilung der Wunde. Daher ist die konsequente Behandlung der Grunderkrankungen von entscheidender Bedeutung.
Was sind Symptome eines arterio-venösen Ulcus cruris?
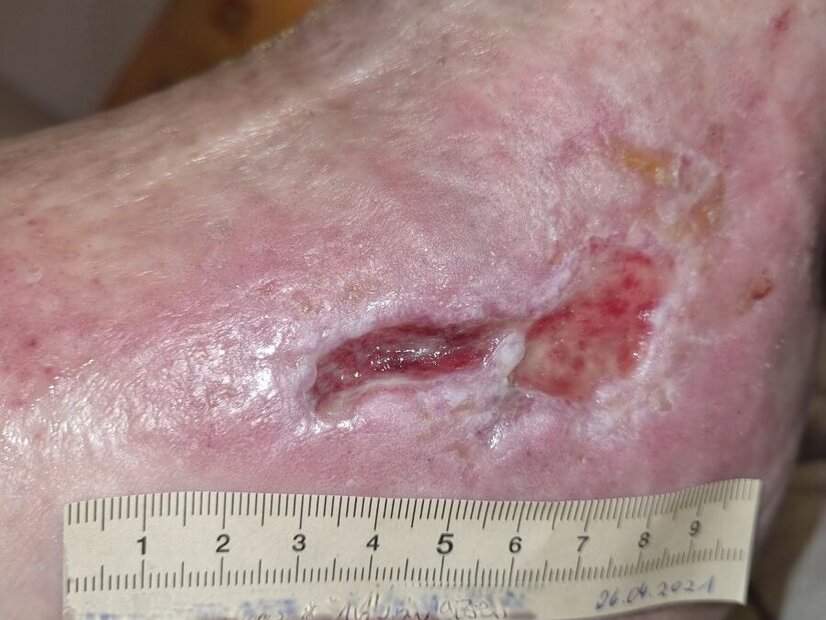
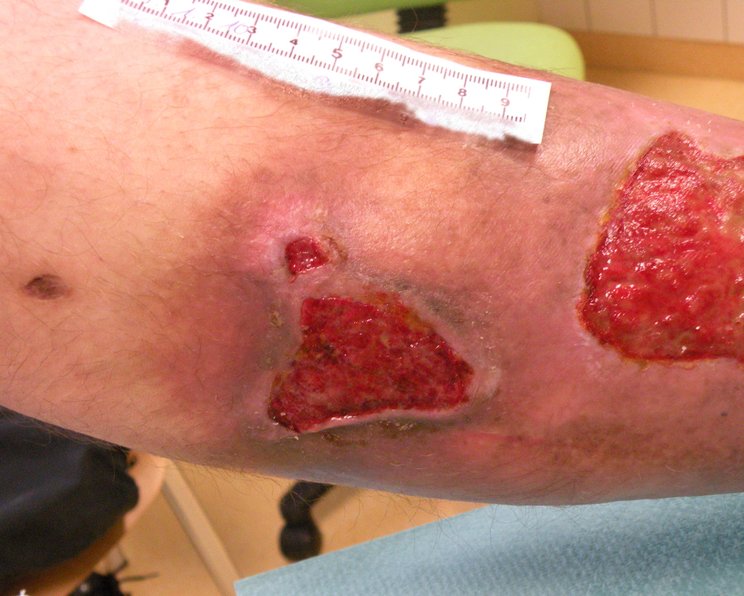
Die Symptome eines arterio-venösen Ulcus cruris können vielfältig sein, da sie sich aus den charakteristischen Merkmalen sowohl des Ulcus cruris arteriosum (UCA) als auch des Ulcus cruris venosum (UCV) zusammensetzen können. Bedenken Sie daher, dass diese Kombination häufig zu einem komplexen klinischen Bild führt, das sowohl arterielle als auch venöse Beschwerden umfasst. Eine detaillierte Beschreibung der jeweiligen Symptome finden Sie in den Artikel zum Ulcus cruris arteriosum und Ulcus cruris venosum.
Wo ist das arterio-venöse Ulcus cruris typischerweise lokalisiert?
Das arterio-venöse Ulcus cruris ist definitionsgemäß am Unterschenkel lokalisiert, jedoch kann keine typische Lokalisation angegeben werden, da es sich um eine Mischform aus dem Ulcus cruris arteriosum (UCA) und dem Ulcus cruris venosum (UCV) handelt. Die häufigen Lokalisationen des UCA und UCV finden Sie in den jeweiligen Artikeln.
Übersetzung des Begriffes Ulcus cruris arteriosum
- Ulcus = "Geschwür" oder "offene Wunde"
- cruris = des Unterschenkels
- arterio-venös = arteriell und venös bedingt
Wie wird ein arterio-venöses Ulcus cruris diagnostiziert?
Als Ulcus cruris (UC) werden Wunden am Unterschenkel mit verschiedenen Ursachen bezeichnet (Differenzialdiagnosen des UC). Um die Diagnose arterio-venöses Ulcus stellen zu können, müssen sowohl die venösen als auch die arteriellen Gefäße der unteren Extremität untersucht werden. Das Vorliegen und die Ausprägung einer CVI und pAVK sind genau abzuklären.
Um herauszufinden, ob ein arterio-venöses Ulcus cruris besteht, werden unter anderem folgende Untersuchungen durchgeführt:
- Detaillierte Anamnese
- Klinische Untersuchung der unteren Extremitäten mit Inspektion, Palpation und Auskultation der Gefäße
- Bestimmung des Knöchel-Arm-Druck-Index (KADI bzw. ABPI) zur Erhebung des arteriellen Status.
- (farbcodierte) Duplexsonografie
- ggf. weitere radiologische Untersuchungen wie die Digitale Subtraktionsangiographie (DSA), eine CT-Angiographie (CTA) oder eine MR-Angiographie (MRA).
Die Risikofaktoren für ein arterio-venöses Ulcus cruris setzen sich aus den Risikofaktoren des Ulcus cruris venosum (UCV) und des Ulcus cruris arteriosum (UCA) zusammen.
Ausführliche Informationen hierzu finden Sie in den Artikeln zum Ulcus cruris arteriosum (UCA) und Ulcus cruris venosum (UCV).
Videos zum Thema Ulcus cruris und schmerzfreier Verbandwechsel
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Vorbeugung und Prophylaxe
Die Maßnahmen zur Vorbeugung und Prophylaxe eines arterio-venösen Ulcus cruris basieren auf den Empfehlungen für das Ulcus cruris venosum (UCV) und das Ulcus cruris arteriosum (UCA). Dabei ist es entscheidend, dass Sie sowohl die venöse als auch die arterielle Komponente berücksichtigen, um das Risiko für die Entstehung eines solchen Ulcus zu minimieren. Zu den zentralen Maßnahmen gehören die Optimierung der Durchblutung, die Förderung eines gesunden Lebensstils sowie die frühzeitige Behandlung von Erkrankungen, die die Entwicklung oder Verschlechterung der zugrunde liegenden chronisch-venösen Insuffizienz (CVI) und peripheren arteriellen Verschlusskrankheit (pAVK) begünstigen können.
Für eine ausführliche Übersicht der spezifischen Prophylaxe-Maßnahmen empfehlen wir die Artikel zu UCV und UCA.
Vorschlag zur Nomenklatur der ICW e. V.
Die Fachgesellschaft Initiative Chronische Wunden e. V. (ICW e. V.) schlägt eine neue Nomenklatur vor, um die verschiedenen Krankheitsausprägungen und Schweregrade, die hinter einem bisher als UCM bezeichneten Ulcus cruris stehen, differenzierter zu erfassen.
Die ICW e.V. empfiehlt, Ulzera, bei denen beide Grunderkrankungen in einem fortgeschrittenen Stadium vorliegen, als „arterio-venöses Ulcus cruris“ zu bezeichnen, während alle anderen entsprechend der Diagnostik entweder dem Ulcus cruris venosum (UCV) oder dem Ulcus cruris arteriosum (UCA) zugeordnet werden sollen.
Arterio-venöses Ulcus cruris:
Ulcus cruris bedingt durch fortgeschrittene pAVK (Stadium III oder IV nach Fontaine bzw. Rutherford Kategorie 4 - 6) und fortgeschrittene CVI (Stadium C 6 bzw. Widmer III b).
Ulcus cruris venosum:
Ulcus cruris bedingt durch fortgeschrittene CVI (CEAP C 6 bzw. Widmer III b) und begleitende, moderat ausgeprägte pAVK (Fontaine Stadium von I – II b bzw. Rutherford Kategorie 0 - 3).
Ulcus cruris arteriosum:
Ulcus cruris bedingt durch fortgeschrittene pAVK (Fontaine Stadium IV bzw. Rutherford Kategorie 5 oder 6) und begleitende, moderat ausgeprägte CVI (Stadium C 0 - 5 bzw. Widmer I - III a).