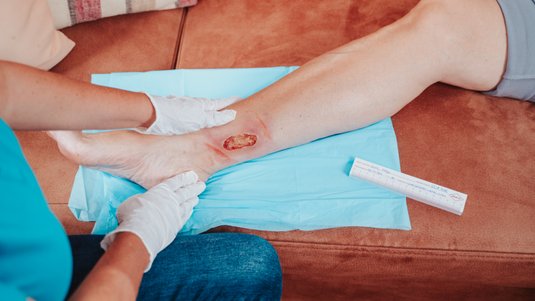
Ulcus cruris arteriosum
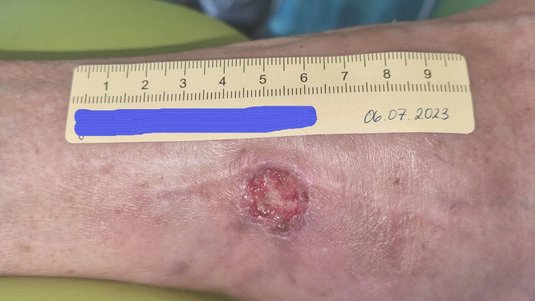
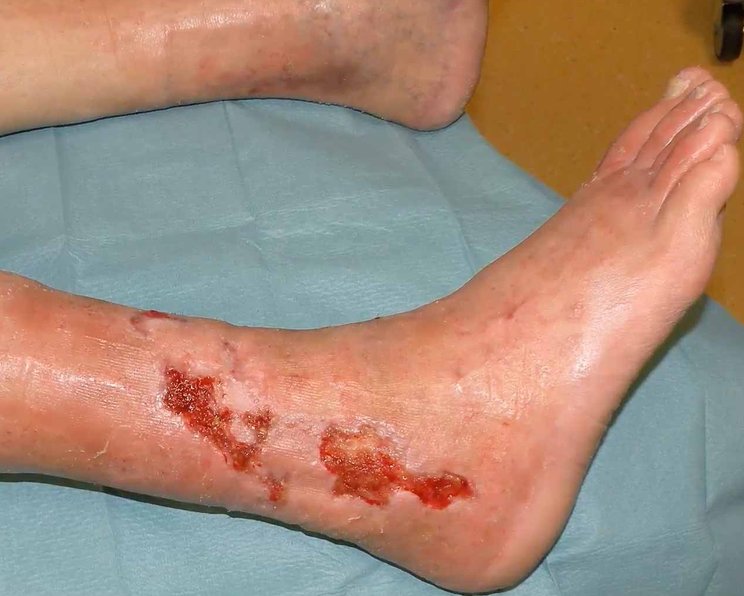
Definition: Ulcus cruris arteriosum ist ein Substanzdefekt im pathologisch veränderten Gewebe des Unterschenkels infolge eines arteriellen Gefäßverschlusses und somit einer unzureichenden Sauerstoffversorgung des Gewebes.
Die periphere arterielle Verschlusskrankheit (pAVK) ist zu Beginn symptomfrei und findet sich häufig an der Außenseite des Unterschenkels. Durch den Verschluss einer Arterie wird das dahinterliegende Gewebe nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt. Schon kleine Bagatellwunden können so zu einer langwierigen chronischen Wunde werden, weil die Wundheilung nicht stattfinden kann.
Symptome
Als eines der ersten Symptome des Ulcus Cruris arteriosum ist bei den Betroffenen eine Einschränkung der Gehstrecke (Claudicatio intermittens) erkennbar, gefolgt von nächtlichem Ruheschmerz.
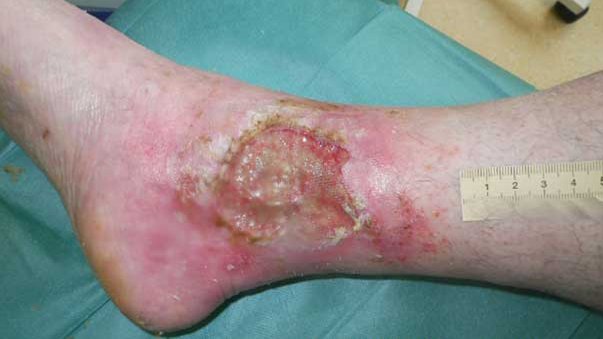
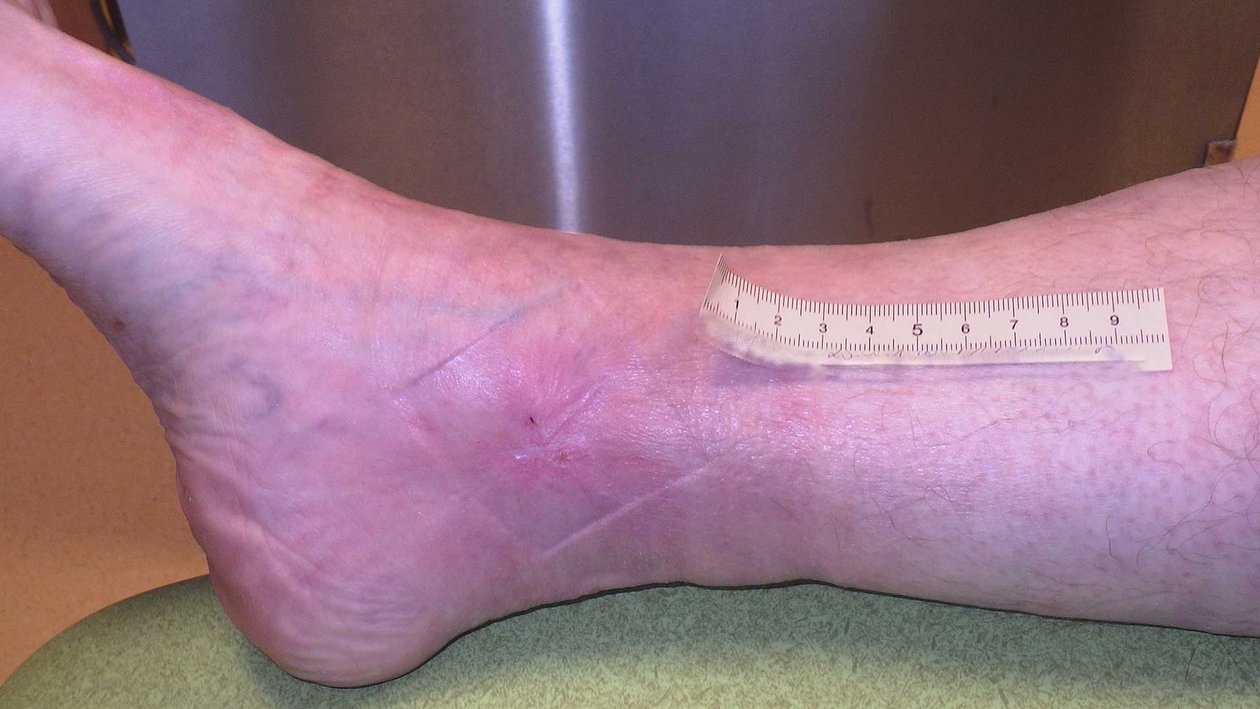
Spürbar sind zudem Temperaturunterschiede (das betroffene Bein ist kühler) und der Verlust von Behaarung am Bein. Das Absterben von Zehen (Nekrose) ist häufig zu finden, da die Zehen die ersten Körperteile sind, die eine Mangeldurchblutung zu spüren bekommen. Oft sind die Wunden wie ausgestanzt, mit klar umrissenen Wundrändern.
Bei der Diagnostik eines Ulcus cruris arteriosum sollte der Behandelnde insbesondere auf die im folgenden genannten Symptome achten.
Ulcus cruris arteriosum und pAVK: Fortbildung mit DRACO Wunde+
Periphere arterielle Verschlusskrankheit
Stadium 1:
Stenosen oder Verschlüsse ohne Beschwerden
Stadium 2:
Stadium 2a: Claudicatio intermittens mit einer freien Gehstrecke über 200 m
Stadium 2b: Claudicatio intermittens mit einer freien Gehstrecke unter 200 m
Stadium 3:
Ruheschmerzen und Nachtschmerzen
Ischämie
Stadium 4:
Stadium 4a: mit trophischen Störungen, Nekrosen
Stadium 4b: sekundäre Infektion der Nekrosen
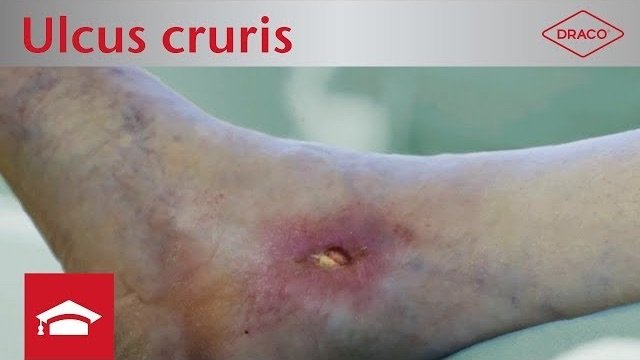
Videos zum Thema Ulcus cruris und schmerzfreier Verbandwechsel
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Ursache und Entstehung
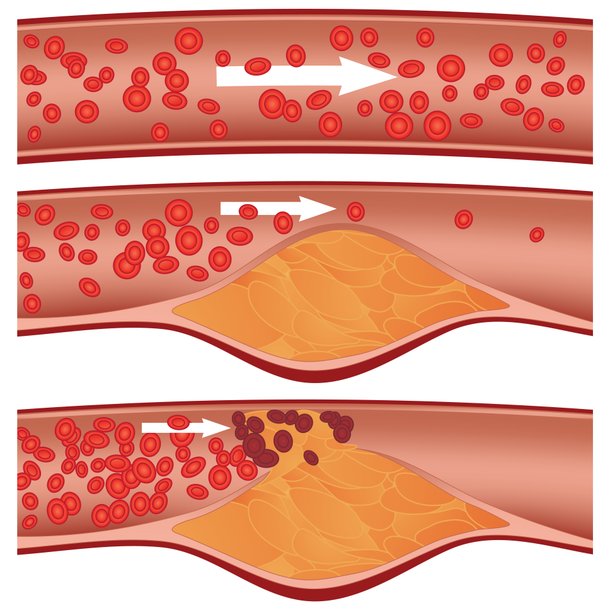
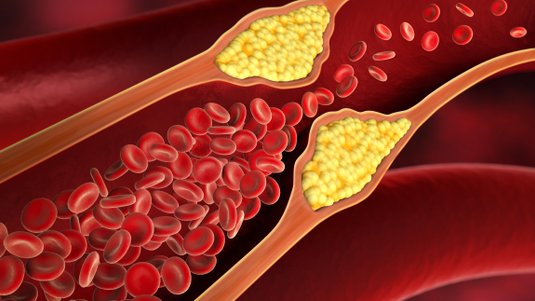
Der Verschluss der Arterien in den Beinen mit den Folgen einer pAVK entsteht durch Ablagerungen oder Stenosen in den Gefäßen.
Der zunehmende Verschluss der Gefäße führt zu einer mangelhaften Sauerstoffversorgung des nachfolgenden Gewebes und schließlich zu dessen Absterben. Die Wunden entstehen oft durch kleine Verletzungen, z.B. einen Insektenstich. Durch die schlechte Durchblutung kann die Wundheilung dann jedoch nicht funktionieren und eine chronische Wunde entsteht.
Diagnostische Abklärung:
- Anamnestische Erfassung der Risikofaktoren
- Klinische Untersuchung
- Erhebung der Gehstrecke
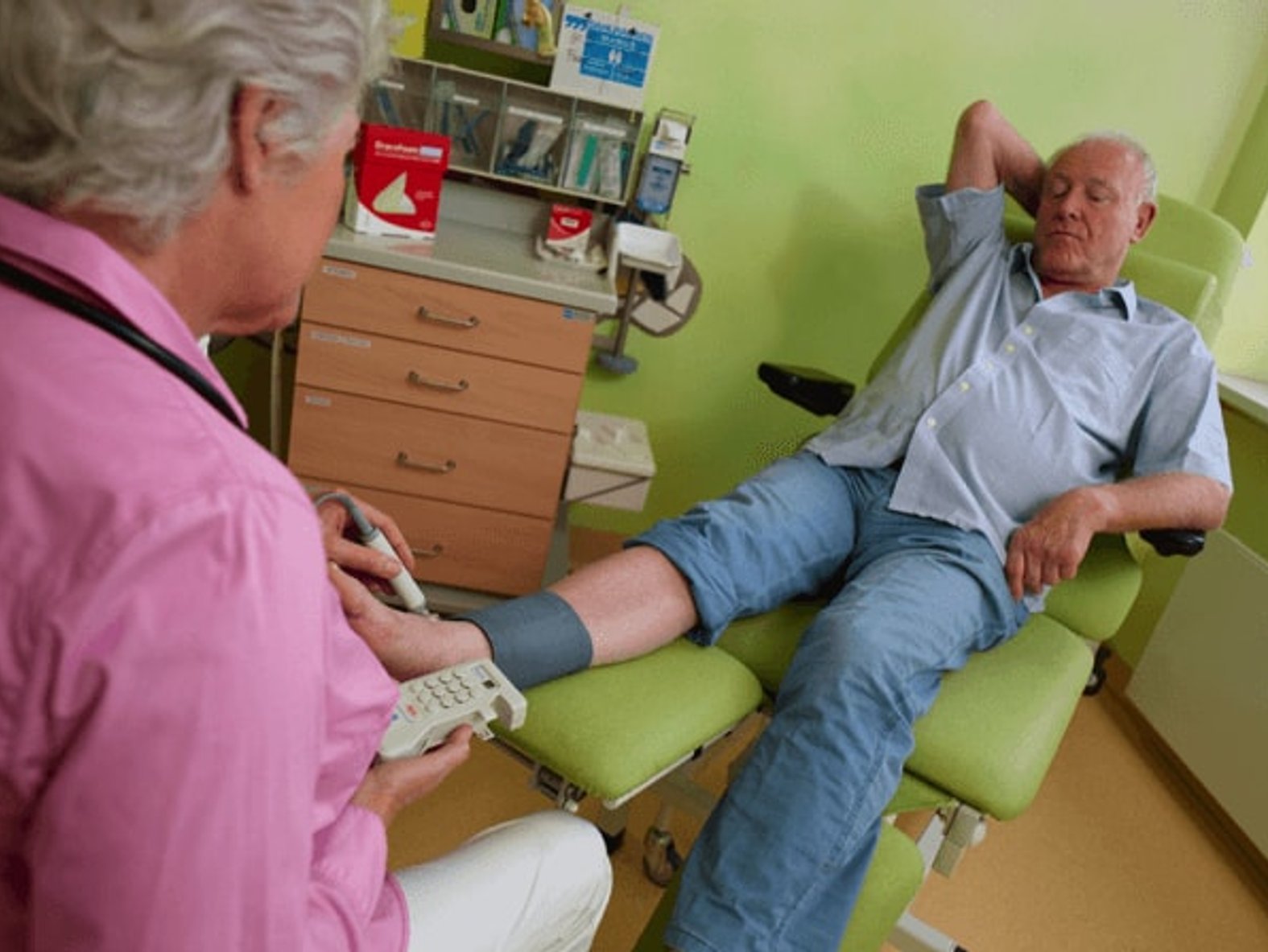
- Pulsmessung, Gefäßauskultation
- Direktionale Dopplersonographie, eventuell Farbduplexsonographie
- Bestimmung des Knöchel-Arm-Druck-Index (KADI)
- Digitale Substraktionsangiographie (DAS)
Die pAVK (periphere arterielle Verschlusskrankheit) betrifft vorwiegend die Beine („Peripherie“). Ein vergleichbarer Verschluss der Arterien kann zu einem Schlaganfall im Gehirn oder zu einem Herzinfarkt im Herzen führen. Ein Ulcus cruris arteriosum entsteht laut Definition immer am Unterschenkel.
nach EBM:
CW-Doppler-Sonographie extremitätenversorgender Gefäße
- EBM Ziffer 33061, 108 Punkte
nach GOÄ:
Direktionaler Ultraschall-Doppler, Extremitätenarterien/-venen
- GOÄ Ziffer 644, 180 Punkte
Die Auswahl der geeigneten Wundauflage ist abhängig von Wundstadium, Wundheilungsphase, Klinischen Infektionszeichen, Exsudationsmenge, Zustand des Wundrandes und Wundumgebung. Weitere Aspekte sind Wirtschaftlichkeit, leichte Handhabung, Patientenbedürfnisse und die Akzeptanz der Wundauflage durch den Patienten.
Behandlung und Therapie
- Chirurgische Sanierung
- Bewegung
- Nikotinverzicht
- Lokale Wundbehandlung mit modernen Verbandmaterialien
Kompressionen bzw. Kompressionsverbände sind bei einem Ulcus cruris arteriosum kontraindiziert!
Ein großer Risikofaktor ist das Rauchen, da hierdurch die Gefäße verengt werden.
Diabetiker leiden ebenfalls häufig unter Durchblutungsstörungen. Arterienverkalkung und mangelnde Bewegung sind weitere Risikofaktoren.
Schmerztherapie
Bei der Behandlung und Versorgung eines Ulcus Cruris arteriosum können auch immer Schmerzen eine Rolle spielen. Die Grunderkrankung der peripheren arteriellen Verschlusskrankheit geht mit Schmerzen beim Gehen, in schwereren Stadien auch mit Ruheschmerzen einher. Eine Schmerzbehandlung richtet sich daher nach der Grunderkrankung wie auch nach der Wunde selber, ihrer Versorgung sowie der Gesamtverfassung des Patienten.
Es muss unterschieden werden zwischen den Schmerzen einer akuten Behandlung, z.B. der Wundreinigung und grundsätzlich bestehenden Schmerzen. Bei chronischen Wunden sind auch die Schmerzen oft ein andauernder Begleiter. Bei einer pAVK ist die Messung der schmerzfreien Gehstrecke ein wichtiges Diagnosemerkmal. Die beim UCA sowie bedingt durch die zugrundeliegende pAVK häufig auftretenden Schmerzen können einen negativen Einfluss auf die Wundversorgung und die allgemeine Genesung haben, da sie mit einem erhöhten Stresslevel einhergehen. In der Folge kann das zur schlechteren Durchblutung und damit geringerer Sauerstoffversorgung im Gewebe führen. Diese Faktoren können dann die Wundheilung weiter verzögern. Zudem führen Schmerzen zu Angst vor der Behandlung und reduzieren die Lebensqualität der Betroffenen. Detailiertere Informationen finden Sie im Artikel "Wunde und Schmerz"
Ein elementar wichtiger Punkt ist natürlich die Behandlung der Grunderkrankung, im Fall des Ulcus Cruris arteriosum die pAVK. Die verschlechterte Durchblutung führt bei den Patienten zu starken Schmerzen bei Belastung, später auch im Ruhezustand. Die Durchblutung muss, entweder medikamentös oder operativ, wiederhergestellt werden. Schmerzreduktion und Verbesserung der schmerzfreien Gehstrecke sind wichtige Therapieziele.
Beim Verbandwechsel gibt es durch den Einsatz von modernen Wundauflagen auch die Möglichkeit, diesen möglichst schmerzarm zu gestalten. Auch bei kleineren Verletzungen verhindern Wunddistanzgitter, dass z.B. Kompressen mit der Wunde verkleben und dann beim Entfernen schmerzhaft abgerissen werden müssen. Besonders bei chronischen Wunden sollten atraumatische Wundauflagen eingesetzt werden, die nicht mit der Wunde verkleben und auch mehrere Tage am Stück auf der Wunde bleiben können. Dadurch wird die Wundruhe und somit die Heilung gefördert. Für die Wundreinigung bei UCA ist bei Bedarf eine adäquate Schmerztherapie empfohlen.
Kausaltherapie
Das Ulcus cruris arteriosum muss kausal therapiert werden. Die Therapie besteht in einer Gefäßdilatation oder Anlage eines Bypasses, Minimierung der Risikofaktoren sowie ausreichender Bewegung.
Die Behebung der Mangeldurchblutung ist entscheidend für die Wundtherapie. Solange die Durchblutungssituation nicht verbessert wurde, kann die Wunde nicht abheilen, weil dauerhaft zu wenig Sauerstoff und Nährstoffe im Gewebe ankommen.
Bei Betroffenen mit einem arteriellen Ulcus Knöcheldrücke regelmäßig kontrollieren.
Durch eine Kompression, und sei sie auch noch so gering, kann Gewebeverlust entstehen.
Gleichzeitig erfolgen eine direkte Wundtherapie mit Wundreinigung und eine phasengerechte idealfeuchte Wundversorgung. Bei klinisch infizierten Wunden erfolgt eine Bekämpfung der Infektion.
nach EBM:
Behandlung einer/eines/von sekundär heilenden Wunde(n) und/oder Decubitalulcus (-ulcera)
- EBM-Ziffer 02310, 212 Punkte
Behandlung einer/eines/von sekundär heilenden Wunde(n), septischen Wundheilungsstörung(en), Abszesses/n, septischen Knochenprozesses/n und/oder Decubitalulcus (-ulcera)
- EBM-Ziffer 07340, 272 Punkte (Chirurgen, Kinderchirurgen)
- EBM-Ziffer 18340, 272 Punkte (Othopäden)
nach GOÄ:
- GOÄ-Ziffer 2006, 63 Punkte
Heilungsverlauf
Chronische Wunden entstehen, weil eine gewisse Grunderkrankung vorliegt, die eine Abheilung der Wunde verhindert.
Sehr häufig sind Durchblutungsstörungen dafür verantwortlich, im Fall des Ulcus cruris arteriosum die pAVK. Eine Wunde kann nur heilen, wenn sie ausreichend mit Nährstoffen und Sauerstoff versorgt wird. Bei Durchblutungsstörungen ist dies oft nicht der Fall. Deshalb ist die Behandlung der Grunderkrankung essentiell.
Alle Wunden heilen in der gleichen Abfolge, wobei die Dauer der Wundheilungsphasen individuell verschieden sein kann. Am Anfang befinden sich Wunden immer in der Reinigungsphase (Exsudationsphase). In dieser Phase versucht der Körper, durch ein erhöhtes Flüssigkeitsaufkommen, Fremdkörper und Bakterien aus der Wunde zu schwemmen. Chronische Wunden hängen oft in dieser Phase fest und schaffen nicht aus eigener Kraft die Bekämpfung einer möglichen Wundinfektion. Hier kann durch die Verwendung von antiseptischen Spüllösungen und Wundauflagen unterstützt werden (s. Infizierte Wunden).
Ist die Wundreinigung abgeschlossen, bildet sich Granulationsgewebe. In dieser zweiten Phase wird das verloren gegangene Gewebe neu gebildet. Dies geschieht durch die Ausbildung eines Stützgerüstes und der Neubildung von Gefäßen. Fibroblasten wandern aus der Wundumgebung ein und bilden das neue Gewebe. Dieses Gewebe wird später als Narbe sichtbar bleiben. Das Granulationsgewebe füllt die Wunde von unten nach oben und von außen nach innen auf. Dieses kann mehrere Wochen bis Monate dauern, je nach Größe und Tiefe der Wunde. Das Gewebe bildet dann die Grundlage für die sich anschließende Epithelisierungsphase.
In dieser Phase bildet sich die abschließende Haut, die die Wunde endgültig verschließt. Die Zellen wandern von den Wundrändern ein und bedecken die Wunde von außen nach innen. Dieses Narbengewebe wird auch als solches sichtbar bleiben. Das Epithelgewebe verschließt letztlich die Wunde.
Bei der Heilung einer chronischen Wunde, bzw. einer Wunde mit einem größeren Gewebeverlust, entsteht immer eine Abheilung unter Narbenbildung. Der Körper kann das verlorene Gewebe nicht regenerieren, sondern nur ersetzen. Dieses Füll- oder Narbengewebe erreicht aber nicht mehr die Funktionalität oder Stabilität von normaler Haut. Deshalb entstehen an diesen Stellen oft neue Wunden. Eine solche Narbe braucht wenigstens 12 Monate, bis sie sich stabilisiert hat und ausgereift ist. Pflege und Schutz der Narbe sind wichtig, damit hier keine neue Wunde entsteht.
Solange die Durchblutungssituation nicht verbessert wurde, wird die Wundheilung nur sehr langsam, wenn überhaupt, stattfinden. Hier besteht somit die Gefahr einer Verschlechterung der Wundsituation und der Durchblutung. Dies kann soweit führen, dass das umliegende Gewebe nekrotisch wird, d.h. abstirbt. Dieses tote Gewebe lässt sich nicht wiederherstellen und muss entfernt werden. Im schlimmsten Fall kann dies den ganzen Unterschenkel betreffen.
Der Erfolg einer Therapie hängt wesentlich von der Mitarbeit und Motivation der Patienten ab.
Adhärenz bei Ulcus cruris arteriosum fördern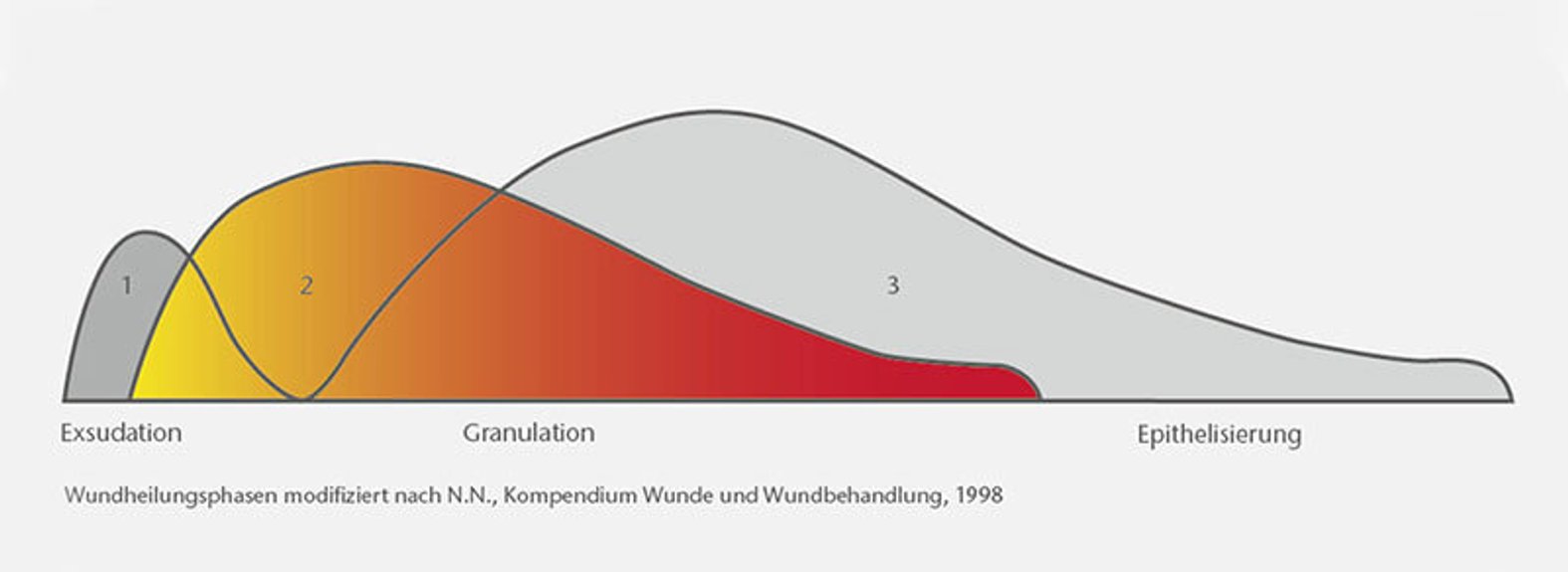
Vorbeugung und Prophylaxe
Damit ein UCA nicht erst entsteht, sollte das Rauchen eingestellt und die Bewegung erhöht werden. Auch die Vermeidung von starkem Übergewicht und eine gesunde, ausgewogene Ernährung können einer Arteriosklerose vorbeugen. Medikamente können ebenfalls die Durchblutung verbessern.