Pleuradrainagen: Indikationen, Wundmanagement und Nachsorge
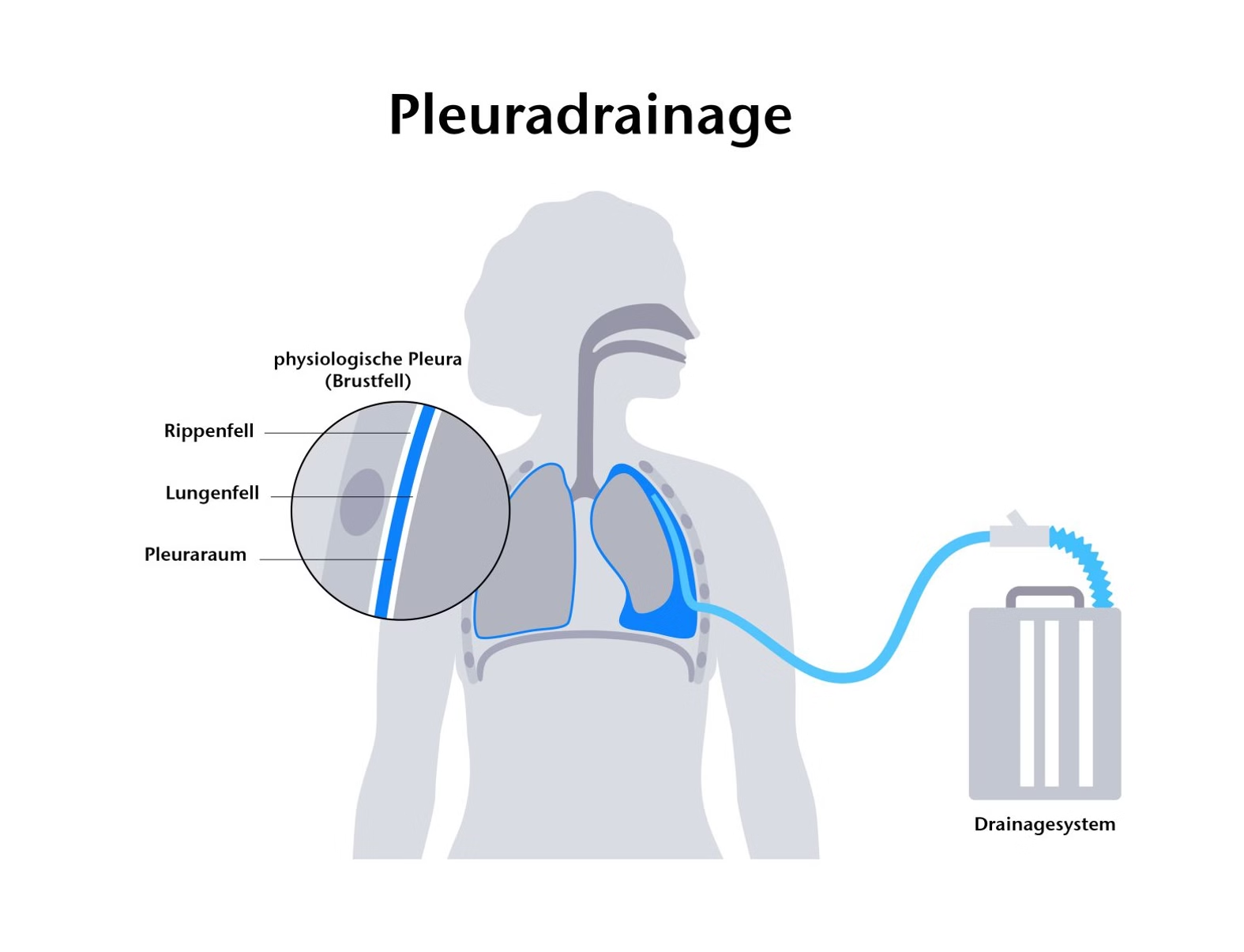
Mit einer Pleuradrainage (Thoraxdrainage) lassen sich Sekrete oder Luft aus dem Pleuraspalt entfernen, damit die Lunge wieder expandieren kann.
Pleuradrainagen stellen besondere Anforderungen an die Pflege und die Wundversorgung.
Was ist eine Pleuradrainage (Thoraxdrainage)?
Bei Pleuradrainagen (oder: Thoraxdrainagen) handelt es sich um spezielle Kunststoffkatheter. Sie werden im Pleuraspalt zwischen Pleura visceralis und Pleura parietalis (inneres und äußeres Lungenfell) platziert, um dort angesammelte Luft oder Sekrete wie Eiter, Blut oder Lymphflüssigkeit zu entfernen.2
Damit stellt die Pleuradrainage den physiologischen Unterdruck im Pleuraspalt wieder her, der bei Gesunden durch die entgegengesetzten Kräfte von Lunge und Thorax bei der Atmung entsteht. Dieser Unterdruck ist die Voraussetzung dafür, dass die Atemluft ein- und ausströmen kann und damit die Lunge nicht kollabiert. Das heißt, die Pleuradrainage entlastet die Lunge und ermöglicht es ihr, wieder zu expandieren.1
Indikationen für eine Pleuradrainage (Thoraxdrainage)
Die Anlage einer Pleuradrainage kann aus unterschiedlichen Gründen indiziert sein (Tab. 1).1,2
| Pneumothorax (Luftansammlung) | Erguss | Postoperativ nach |
|---|---|---|
|
|
|
Tab. 1: Indikationen für die Anlage einer Pleuradrainage1,2
Zu den Kontraindikationen gehören:5
- Pneumothorax ohne respiratorische und/oder hämodynamische Kompromittierung
- Bekannte schwere Gerinnungsstörung
Wie wird eine Pleuradrainage (Thoraxdrainage) angelegt?
Für die Anlage einer Pleuradrainage ist ein steriles Arbeitsumfeld erforderlich. Der Patient oder die Patientin liegt entweder auf dem Rücken mit leicht erhöhtem Oberkörper oder in Seitenlage. Es ist auch möglich, die Pleuradrainage in sitzender Position anzulegen, falls der Erguss so ausgeprägt ist, dass der Patient oder die Patientin nicht liegen kann.
Während des Eingriffs wird dem Patienten oder der Patientin ein intravenöser Zugang gelegt und seine periphere Sauerstoffsättigung überwacht. In der Regel wird die Pleuradrainage – abhängig von der Lokalisation der Indikation – zwischen dem 4. und 7. Interkostalraum in der vorderen bis mittleren Axillarlinie angelegt. Die Eingriffsmethode und der Ablauf hängen vom Einzelfall und vom jeweiligen Drainage-System ab. Die folgenden Punkte beschreiben schematisch und beispielhaft, wie eine Pleuradrainage angelegt wird:1,5
- Die Haut im fraglichen Bereich des Thorax wird desinfiziert.
- Unter Aspiration wird ein Lokalanästhetikum zunächst in die Subkutis und dann in die Pleura parietalis, oberhalb der Rippenkante, infiltriert. Die Nadel durchstößt anschließend die Pleura.
- Nadel und Spritze werden entfernt.
- Nach einer 1,5 bis 2 cm langen Hautinzision parallel zur Rippe wird die Subkutis und die darunterliegende Interkostalmuskulatur mit einer Schere gespreizt.
- Die Schere wird vorsichtig durch die Pleura parietalis gestoßen und dann leicht gespreizt (Drainagekanal).
- Der freigelegte Drainagekanal wird mit dem Zeigefinger abgetastet (kontrolliert) und die Pleuradrainage mithilfe einer gebogenen Klemme eingelegt.
- Das andere Ende der Pleuradrainage wird an das Drainagesystem angeschlossen.
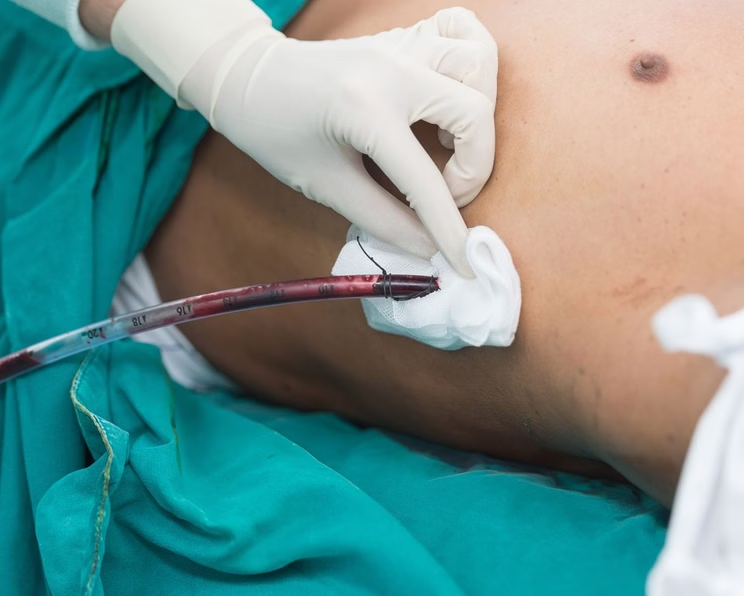
- Die Eintrittsstelle wird vernäht.
- Die Pleuradrainage wird fixiert und die Eintrittsstelle mit Schlitzkompressen und einem Wundverband versorgt.
Bei stabilem Zustand des Patienten oder der Patientin wird direkt nach der Anlage der Pleuradrainage die Positionierung mit einer Röntgenaufnahme des Thorax in zwei Ebenen kontrolliert.1
Die verfügbaren Pleuradrainage-Systeme unterteilen sich in zwei Gruppen:1
- Passive Systeme: Die Flüssigkeit oder Luft wird durch die physiologische Aktivierung der abdominellen Muskulatur und durch die Druckdifferenz aus dem Pleuraspalt transportiert.
- Aktive Systeme: Mithilfe einer Pumpe wird kontinuierlich ein Unterdruck im Pleuraraum hergestellt.
Wundversorgung bei Patienten und Patientinnen mit Pleuradrainage (Thoraxdrainage)
Die Eintrittsstelle der Pleuradrainage birgt ein hohes Infektionsrisiko. Daher gilt für Patienten und Patientinnen mit Pleuradrainagen das Prinzip der aseptischen Wundversorgung. Dabei lassen sich zwei Situationen unterscheiden:3
1. Wundversorgung nach Anlage der Pleuradrainage
Der erste Verbandwechsel nach der Anlage der Pleuradrainage findet am zweiten postoperativen Tag statt (Ausnahmen: Durchblutungen, Durchnässung, Verschmutzung).4 Anschließend wird er in der Regel täglich gewechselt. Dabei ist es wichtig, die Einstichstelle sorgfältig zu inspizieren und auf die folgenden Anzeichen zu achten:3
- Blutungen
- Hämatome
- Infektionszeichen wie Schwellungen oder Rötungen
- Hautemphyseme (pathologische Luftansammlung in der Unterhaut) als Hinweis auf mögliche Komplikationen
Zur Wundversorgung der liegenden Pleuradrainagen werden in der Regel die folgenden Materialien verwendet:6
- Sterile Schlitzkompressen
- Kompressen
- Elastisches Klebevlies
Ein zusätzlicher Pflasterzügel verhindert, dass bei Zug an der Drainage Schmerzen auftreten oder der Faden ausreißt. Dabei sollte zwischen Pflasterzügel und Wunde so viel Abstand gelassen werden, dass ein Verbandwechsel an der Pleuradrainage ohne Lösen des Pflasterzügels möglich ist. Schließlich wird mit beispielsweise längst geklebten Pflasterstreifen die Verbindung zwischen Drainage und Ableitungssystem vor einer versehentlichen Diskonnektion geschützt.6 Ältere Patienten und Patientinnen können eine Pergamenthaut aufweisen, was bei der Wahl des Verbandmittels berücksichtigt werden sollte. Hier bieten sich gegebenenfalls Hydrokolloidplatten und hautfreundliche Materialien an. Bei desorientierten Patienten und Patientinnen kann es sinnvoll sein, die Drainage mit Vlies oder Kompressen großzügig abzudecken.3
2. Wundversorgung nach Entfernung der Pleuradrainage
Eine Pleuradrainage wird in der Regel von einem Arzt bzw. einer Ärztin entfernt. Anschließend wird die Drainage-Öffnung mit einem sterilen, luftdichten Verbandmittel abgedichtet und zusätzlich mit einem Wundverband bedeckt.1 Für mindestens 72 Stunden wird der Verband nicht gewechselt. Allerdings wird die Wunde von außen, hinsichtlich etwaiger Nachblutungen, kontrolliert.3
Die Verweildauer der Pleuradrainage hängt von der Indikation ab (Durchschnittswerte):3,7
- Pneumothorax: 3 bis 8 Tage
- Erguss (zum Beispiel Pleuraerguss, Hämatothorax, Pleuraempyem): Verbleib bis die geförderte Sekretmenge weniger als 250 ml/Tag beträgt; circa 5 bis 10 Tage
- Postoperativ: Verbleib bis die geförderte Sekretmenge weniger als 400 ml/Tag beträgt, je nach Ableitung 41 bis 47 Stunden
Nach dem Entfernen der Pleuradrainage werden die Patienten und Patientinnen mit Oberkörperhochlage positioniert oder in einer 30°-Seitenlage mit erhöhtem Oberkörper.3
Pflegerische Nachsorge und Überwachung von Patienten und Patientinnen mit Pleuradrainage
Neben der Wundversorgung gelten einige Besonderheiten für die Pflege von Patienten und Patientinnen mit Pleuradrainagen.3,4
1. Aufklärung der Patienten und Patientinnen
Eine Pleuradrainage belastet die Betroffenen und erfordert zugleich ihre Mitarbeit. Daher ist es wichtig, sie über die folgenden Punkte aufzuklären:3
- Sogwirkung der Pleuradrainage und die dabei möglicherweise entstehenden Geräusche
- Situationen, in denen die Patienten und Patientinnen sofort das Pflegepersonal verständigen müssen:
- Diskonnektion am Drainage-System
- Neu auftretende oder sich verstärkende Atemnot
2. Umgang mit der Pleuradrainage
Wichtig für den Umgang mit Pleuradrainagen ist hygienisches Arbeiten. Das heißt, die Hände müssen vor jedem Anfassen der Drainage desinfiziert und Einmalhandschuhe getragen werden. Daneben gelten einige weitere Regeln:3,4
- Das Drainage-System wird am Bett und immer unterhalb des Niveaus des Patienten/der Patientin befestigt, damit es nicht umkippen kann. Es darf keinesfalls auf dem Boden liegen und das Ableitungssystem sollte nicht oberhalb des Körperniveaus angebracht sein.
- Ein Abknicken, Abklemmen und Durchhängen des Drainage-Systems ist zu vermeiden (gegebenenfalls den Schlauch am Bett fixieren). Auch beim Transport des Patienten/der Patientin wird die Drainage nicht abgeklemmt. Ein Abklemmen ist nur kurzfristig zulässig, beispielsweise bei einem Systemwechsel oder einem Austausch des Auffangbeutels. Bei einem längeren Abklemmen besteht das Risiko für einen Spannungspneumothorax.
- Flüssigkeiten sollten nicht im Schlauch stehen gelassen werden.
- Die Drainage-Anlage und der Verband (Durchbluten und Durchnässen) müssen laufend überwacht werden.
- Der Auffangbeutel ist regelmäßig auszutauschen und nach den jeweils geltenden Regeln zu entsorgen.
- Der Drainage-Inhalt muss insbesondere bei viskösen Substanzen wie Eiter mobilisiert werden, um ein Verstopfen zu verhindern (je nach Hausstandard, z. B. durch Kneten und Ausstreichen).
Darüber hinaus werden Röntgenkontrollen durchgeführt, um die Entfaltung der Lunge zu überprüfen.1,4,5
3. Management von Notfällen mit Pleuradrainagen
Für Notfälle sollten immer zwei Plastikklemmen bereitliegen, um die Drainage jederzeit abklemmen zu können. Falls die Pleuradrainage herausrutscht, muss die Einstichstelle sofort steril und luftdicht mit einem „Dachziegelverband“ (Folie oder breite Pflaster) versorgt und das ärztliche Personal informiert werden.3
4. Dokumentationsanforderungen bei Pleuradrainagen
Die Versorgung mit Pleuradrainagen wird sorgfältig dokumentiert, unter anderem mit den folgenden Daten:3
- Lage der Drainage und Anlagedatum
- Drainage-Flüssigkeit (Bestimmung und Bilanzierung)
- Sekretqualität (zum Beispiel serös, blutig, eitrig)
5. Pflegerische Besonderheiten
- Patienten und Patientinnen mit Pleuradrainagen werden mit Oberkörperhochlage und bevorzugt auf der nicht betroffenen Seite positioniert.
- Wichtig ist die Pneumonieprophylaxe mit Atemübungen und gegebenenfalls sekretlösenden Maßnahmen.
- Bei manchen Patienten und Patientinnen ist es sinnvoll, vor der Mobilisierung, der Pneumonieprophylaxe und der Körperpflege schmerzlindernde oder hustenstillende Medikamente zu geben. Damit lassen sich unnötige Schmerzen vermeiden, was zur bestmöglichen Mitarbeit der Betroffenen beiträgt.
- Vor der Mobilisation der Patienten und Patientinnen wird das Drainage-System vom Bett gelöst und das Schlauchsystem überprüft. Die Mobilisation erfolgt an die Bettkante, in den Stand vor dem Bett oder auf einen Stuhl neben dem Bett. Dazu werden gegebenenfalls Hilfsmittel wie Gehwagen, Rollator und Sauerstoffflasche bereitgestellt.3
6. Überwachung bei liegender Pleuradrainage und nach deren Entfernung
Patienten und Patientinnen müssen nach der Anlage der Pleuradrainage und nach deren Entfernung sorgfältig beobachtet werden. Dabei ist auf die folgenden Aspekte zu achten:8
- Laufende Kontrolle der Atmung
- Dokumentation der Vitalzeichen
- Überwachung der Eintrittsstelle hinsichtlich eines etwaigen Ausflusses (Drainage)
- Beurteilung des Zustands des Patienten/der Patientin
Mögliche Komplikationen und Risiken von Pleuradrainagen
Die Anlage einer Pleuradrainage kann mit verschiedenen Komplikationen einhergehen:1,8,9
- Verletzungen von Gefäßen und inneren Organen (Interkostalarterie, Aorta, Lungenparenchym, Herz, Milz, Leber)
- Blutungen beim Einsetzen der Drainage, wenn versehentlich ein Gefäß verletzt wird. Kritisch sind vor allem Blutungen in oder um die Lunge.
- Das Infektionsrisiko nimmt mit der Verweildauer der Drainage zu.
- Wenn Luft aus dem Pleuraraum in das subkutane Gewebe gelangt, kann dort ein Emphysem entstehen. Dabei schwillt das Gewebe im Brustbereich, am Hals und im Gesicht an. Bei Palpation dieser Schwellung ist ein deutliches Knistern zu hören.
- Eine Irritation der Interkostalnerven kann zu Schmerzen führen.
- Bei einer zu schnellen Entlastung von Pleuraergüssen oder eines Pneumothorax kann sich ein Reexpansionsödem bilden.