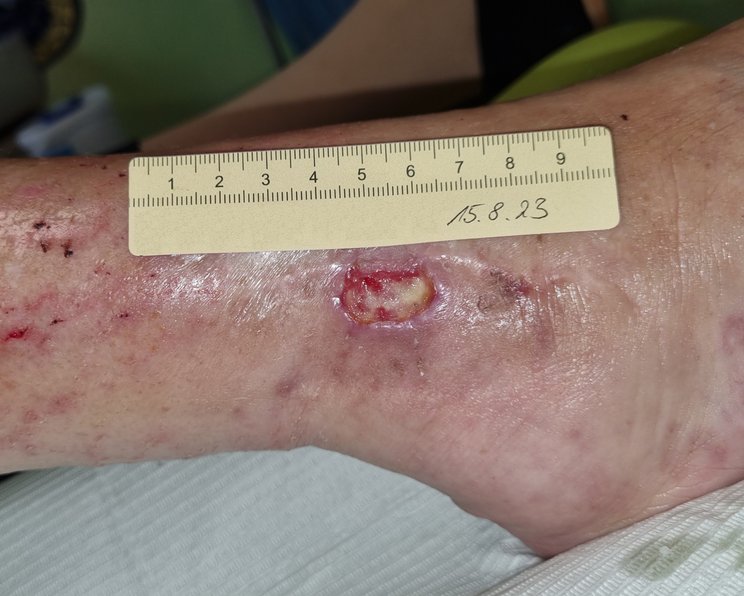
Wundinfektionen und Komorbiditäten
Komorbiditäten wie Diabetes mellitus können nicht nur Wundinfektionen begünstigen, sondern sie auch verschleiern und eine Diagnose erschweren. Umso wichtiger ist es, verschiedene Parameter und Anzeichen von Wundinfektionen im Auge zu behalten.
Was heißt „Komorbidität“?
Der Begriff Komorbidität bezeichnet eine weitere Erkrankung bei Menschen, die bereits von einer Haupterkrankung (Indexerkrankung) betroffen sind, sodass sie zeitgleich zwei Erkrankungen aufweisen. Im Deutschen wird für Komorbidität häufig der Begriff „Begleiterkrankung“ als Synonym verwendet.5,6 Komorbiditäten bedeuten erhebliche Herausforderungen für die medizinische und pflegerische Versorgung:6,7
Neben der Komorbidität hat sich in den letzten Jahren die „Multimorbidität“ als weiterer Begriff etabliert. Multimorbidität bedeutet, dass eine Person gleichzeitig von mehr als zwei Erkrankungen betroffen ist.5,6
Komorbidität und Wundinfektionen
Die oben genannten Herausforderungen bei Menschen mit Komorbiditäten gelten insbesondere für die Wundversorgung. Komorbiditäten wie Diabetes, Krebserkrankungen oder ein beeinträchtigtes Immunsystem sowie deren Therapien können das Wundmanagement aus drei Gründen stören:1-3,8-10
So können Komorbiditäten Wundinfektionen verschleiern
Woran lässt sich eine Wundinfektion erkennen? Ein etabliertes Diagnostikinstrument ist der „Therapeutische Index für Lokale Infektionen“ (TILI). Die Summe der dort aufgeführten Symptome kann auf eine bestehende Wundinfektion hinweisen (Tab. 1).4
Tab. 1: TILI für die Diagnostik lokaler Wundinfektionen4
| Keine direkte Indikation | Direkte Indikation |
|---|---|
|
|
*Vorsicht bei Patienten mit Polyneuropathie oder bei Einnahme von Schmerzmitteln
**Unterschiede zwischen Institutionen und Ländern möglich
Der Beitrag TILI-Score 2.0 - Therapeutischer Index für Lokale Infektionen erklärt ausführlich dessen Anwendung in der pflegerischen Praxis.
Diese klassischen, offensichtlichen Indikatoren für eine Wundinfektion können jedoch beispielsweise bei Menschen mit einem beeinträchtigen Immunsystem oder schlechter vaskulärer Durchblutung maskiert sein. In der Folge kann sich unbemerkt in der Tiefe der Wunde eine Nekrose bis hin zur Sepsis entwickeln.3 Dabei können verschiedene Mechanismen zu dieser „Täuschung“ beitragen (Tab. 2).11
Tab. 2: So können Komorbiditäten Infektionsanzeichen verschleiern11
| Merkmal der Komorbidität | Auswirkung auf Verschleierung |
|---|---|
| Sensorische Neuropathie (zum Beispiel bei Diabetes mellitus) | Patient spürt keine Schmerzen. |
| Abgeschwächte Entzündungsreaktion (zum Beispiel durch beeinträchtigtes Immunsystem) | Erytheme sind reduziert. |
| Beeinträchtige Immunreaktion | Verzögerte Wundheilung kann irrtümlich auf das beeinträchtigte Immunsystem zurückgeführt werden. |
| Motorische Neuropathie | Funktionelle Einschränkungen können fälschlicherweise der motorischen Neuropathie zugeordnet werden. |
Bei Menschen mit diesen Komorbiditäten lohnt es sich, genauer hinzuschauen, um eine Wundinfektion rechtzeitig zu erkennen:1,3,8
- Diabetes mellitus
- Metabolisches Syndrom
- Menschen unter einer immunsupprimierenden Pharmakotherapie – darunter Kortison oder bestimmte Biologika – beispielsweise aufgrund einer Autoimmunerkrankung (wie rheumatoider Arthritis) oder nach einer Organtransplantation
- Menschen mit Krebserkrankungen (hämatologische Formen, solide Tumoren), insbesondere unter einer antineoplastischen Therapie (Chemotherapie, Bestrahlungen)
- HIV-Infektionen
- Schwere angeborene Immundefekte
Empfehlungen: Verschleierte Wundinfektionen aufdecken
Bei Menschen mit Komorbiditäten ist es entscheidend, die Wunde engmaschig im Hinblick auf Anzeichen einer Wundinfektion zu überwachen, um eine schleichende Sepsis frühzeitig zu erkennen. Dies gilt insbesondere für Patienten mit einem hohen Infektionsrisiko. Dabei können die folgenden Empfehlungen unterstützen:1,3,4
1. Risiko einer Wundinfektion mit dem W.A.R.-Score abschätzen
Mit dem Wound-At-Risk-Score (W.A.R.-Score) lässt sich evaluieren, ob bei einem Patienten ein erhöhtes Risiko für eine Wundinfektion besteht. Der W.A.R.-Score erfasst insbesondere auch Komorbiditäten. Bei einem W.A.R.-Gesamtscore von ≥3 liegt eine Wunde mit einem hohen Infektionsrisiko vor und es wird eine antimikrobielle Wundbehandlung empfohlen.4e,12
2. Auf subtile Anzeichen einer Wundinfektion achten
Wenn die Beurteilung nach offensichtlichen Anzeichen für eine Wundinfektion bei Patienten mit Komorbiditäten weniger aussagekräftig ist, ist es wichtig, auf subtilere Anzeichen zu achten. Dazu gehören beispielsweise:1,3
- Auffälligkeiten im Granulationsgewebe, darunter
- Verfärbung und Fragilität
- Hypergranulation
- Blutende, brüchige Granulation
- Epitheliale Brücken- und Taschenbildung
- Wundzerfall
- Wundrandunterminierung
- Zähes Exsudat
- Zunehmender Wundgeruch
3. Weiterführende Infektionsdiagnostik
Bei einem klinischen Verdacht auf eine Wundinfektion besteht die Indikation für eine bakteriologische Diagnostik. Dazu sollte die Wunde zunächst mit 0,9%iger NaCl- oder Ringer-Lösung und sterilen Kompressen von nicht relevanten Kontaminanten (z. B. nekrotische Gewebereste/fibrinöse Beläge) gesäubert werden (Ausnahme: Screening auf multiresistente Erreger). Der bakteriologische Wundabstrich nach der Levine-Technik wird in dem Bereich durchgeführt, der klinisch infiziert erscheint.4 Bei Verdacht auf einen multiresistenten Erreger erfolgt ein Abstrich mit der Technik Essener Kreisel.
Außerdem können bestimmte Blutwerte auf eine Infektion hinweisen:3
- Erhöhte Leukozyten-Zahl
- Erhöhter Wert des C-reaktiven Proteins (CRP)
- Erhöhte Blutsenkung (Erythrozytensedimentationsrate, ESR)
Die beiden letzten Parameter deuten auf eine Entzündungsreaktion hin, die mit einer Infektion in Verbindung stehen kann.3
Wichtig zu wissen:
Für den Verdacht auf eine Wundinfektion müssen immer mehrere indikative Anzeichen und Symptomen vorhanden sein. Ein einziges Anzeichen allein reicht dafür nicht aus.3
Vier Schritte, um Infektionen beim diabetischen Fußsyndrom zu identifizieren
Um verschleierte Wundinfektionen beimdiabetischen Fußsyndrom aufzudecken, empfiehlt die kanadische Fachgesellschaft für Wundmanagement diese vier Schritte:11
- Alte Verbände und die Wundumgebung inspizieren. Kritisch ist eine Zunahme der Exsudation und veränderte Eigenschaften der Wundflüssigkeit.
- Die Wunde spülen und debridieren, falls erforderlich (für ein Débridement muss die Wunde ausreichend durchblutet sein).
- Die Wunde auf standardisierte und reproduzierbare Weise regelmäßig vermessen und mit vorherigen Messwerten vergleichen. Eine zunehmende Wundgröße kann ein Anzeichen für eine Infektion sein.
- Blutzuckerwerte des Patienten mit den Werten aus der Vorwoche vergleichen. Starke Schwankungen der Blutzuckerwerte können auf eine Infektion hindeuten.
Aktuelle Empfehlung: Keine Abstriche ohne klinischen Anhalt
Im April 2024 hat die Deutsche Gesellschaft für Innere Medizin (DGIM) neue (Nicht)-Empfehlungen aus ihrer Reihe „Klug entscheiden“ veröffentlicht13 – darunter eine Nicht-Empfehlung aus dem Bereich Infektiologie. Ohne klinischen Anhalt für eine Infektion sollen demnach KEINE oberflächlichen Abstriche von chronischen Wunden entnommen werden. Falls sie doch abgenommen wurden, sollen die Kulturergebnisse nicht therapiert werden.
Die DGIM-Experten begründen diese Nicht-Empfehlung damit, dass auch nichtinfizierte Wunden häufig mit Bakterien besiedelt sind, ohne dass eine Therapieindikation besteht. Daher kann das Abstrichergebnis nur die Hautflora oder eine harmlose Besiedelung anzeigen. Trotzdem werden Patienten mit positiven Abstrichergebnissen in der Regel mit Antibiotika behandelt, was zu Resistenzen und zu weiteren Nachteilen wie Nebenwirkungen und höheren Kosten für das Gesundheitssystem führen kann. Die Experten empfehlen, eine Biopsie des tieferen Gewebes einem Abstrich vorzuziehen. Studien haben gezeigt, dass eine Biopsie gegenüber dem Abstrich einen signifikant höheren Anteil an Erregern identifizieren kann, was eine gezielte Therapie ermöglicht.
Wundinfektionen richtig behandeln
Das M.O.I.S.T.-Konzept stellt eine Orientierungshilfe für die Lokaltherapie von chronischen Wunden dar. Zwei der Bausteine sind besonders im Hinblick auf die Behandlung von Wundinfektionen von Bedeutung:4
- Gewebemanagement
Dazu gehört die Wundreinigung mit steriler Ringer- oder physiologischer Kochsalzlösung und das Débridement avitaler Wundbestandteile. So kann ein Großteil der bakteriellen Besiedlung in der Wunde entfernt werden.
- Infektionskontrolle
Für die antiseptische Wundbehandlung stehen verschiedene Spüllösungen, Gele und Wundauflagen zur Verfügung. Bei chronischen Wunden sind die unterschiedlichen Applikationsformen von Polihexanid (oder Polyhexanid) das Mittel der Wahl. Der Einsatz von Wundantiseptika sollte sich auf eine Maximaldauer von 14 Tagen beschränken und danach die Indikation dafür kritisch überprüft werden.
Der Beitrag Infizierte Wunden, Wundinfektion erkennen und behandeln bietet weiterführende Informationen, beispielsweise zu den Ursachen und der Prophylaxe von Wundinfektionen.
Wundinfektionen ganzheitlich vorbeugen und managen
Neben ihrer akuten Behandlung erfordern Wundinfektionen ein umfassendes Management – gerade bei Menschen mit Komorbiditäten. Das International Wound Infection Institute (IWII) hat in seinem jüngsten Konsensuspapier ein ganzheitliches Konzept mit vier Interventionsbereichen vorgeschlagen, das die unterschiedlichen Risiko- und Einflussfaktoren berücksichtigt (Tab. 3).3
Tab. 3: Ganzheitliches Konzept zur Prävention und zum Management von Wundinfektionen
| Interventionsbereich | Empfehlungen |
|---|---|
| Reduktion der mikrobiellen Last in der Wunde |
|
| Situation des Betroffenen optimieren |
|
| Optimales Pflegeumfeld fördern |
|
| Zusammenarbeit | Die Betroffenen und ihre Angehörigen
|
Antibiotic Stewardship bei Wundinfektionen
Antibiotikaresistenzen sind weltweit eine bedrohliche Herausforderung für die Gesundheitsversorgung. Daher ist es wichtig, Antibiotika sorgfältig und wohlüberlegt einzusetzen und dabei die Grundsätze der Antibiotic Stewardship (ABS) einzuhalten. Dies gilt insbesondere für die Wundversorgung, da Wunden zu den häufigsten Gründen für eine Antibiotikaverordnung zählen.14
Beim Konzept des Antibiotic Stewardship geht es um einen rationalen und verantwortungsvollen Einsatz von Antibiotika mithilfe der folgenden Maßnahmen:15
- Nachweis einer (bakteriellen) Infektion
- Wahl des geeigneten Antibiotikums
- Anpassung der Therapiedauer, Dosierung und Form der Antibiotika-Gabe
So soll einerseits der Patient bestmöglich behandelt werden, während man andererseits verhindert, dass es bei den Bakterien zu Selektionsprozessen und Resistenzen kommt.15
Mit Blick auf die Antibiotic Stewardship bei Wundinfektionen haben die British Society for Antimicrobial Chemotherapy und European Wound Management Association (EWMA) in ihrem Positionspapier einige Grundsätze zusammengestellt:14
- Alle offenen Wunden sind mit Bakterien besiedelt. Eine Antibiotikatherapie ist allerdings ausschließlich bei jenen Wunden erforderlich, die klinisch infiziert sind.
- Zwar wird die initiale Therapie meist empirisch festgelegt, die endgültige Therapie sollte jedoch auf Basis einer mikrobiellen Untersuchung durchgeführt werden.
- Eine Antibiotika-Therapie soll so gezielt und so kurz wie möglich durchgeführt werden.



