Fallbeispiel: Vaskulitis
Eine 25-jährige Studentin litt seit einem halben Jahr an mehreren großen Wunden am Unterschenkel und Fuß, musste wegen der Einschränkungen und starken Schmerzen ihr Studium unterbrechen. Zwischenzeitlich war sogar eine stationäre Behandlung im Krankenhaus notwendig. In diesem Fallbeispiel erfahren Sie, welches Krankheitsbild dahintersteckte und wie der jungen Frau schließlich geholfen werden konnte.
Geschlecht
weiblich
Alter
25 Jahre
Wundursache
leukozytoklastische Vaskulitis
Diabetes mellitus
nein
Risikofaktoren
immunsuppressive Therapie (Cortison)
Lokalisation der Wunde
linker Fuß, linker Unterschenkel
Wundart
chronisch
Wundgrund
Fibrin
Wundumgebung
leicht trocken und schuppig
Wundrand
intakt
Exsudation
mäßig, gelblich-serös
Ausgangssituation
Die 25-jährige Frau K. leidet seit einem halben Jahr an nässenden, schmerzhaften Wunden am linken Bein. Diese wurden zunächst von ihrem Hautarzt, dann aufgrund einer Verschlechterung der Wundsituation (Infektion, Nekrosen, stärkste Schmerzen) stationär im Krankenhaus behandelt. Als sich ihr Zustand wieder so weit stabilisiert hat, dass sie aus dem Krankenhaus entlassen werden kann, empfiehlt der Dermatologe Frau K. eine Wundambulanz aufzusuchen, um sich dort ambulant behandeln zu lassen. Diesem Rat folgend wird Frau K. in einer entsprechenden Praxis vorstellig.
Anamnese
Diagnose
Bei der leukozytoklastischen Vaskulitis handelt es sich um eine Entzündung der Blutgefäße (Vaskulitis), bei der das Gewebe durch weiße Blutkörperchen (Leukozyten) geschädigt wird.
Der Wundverlauf auf einen Blick
Dokumentierter Wundverlauf
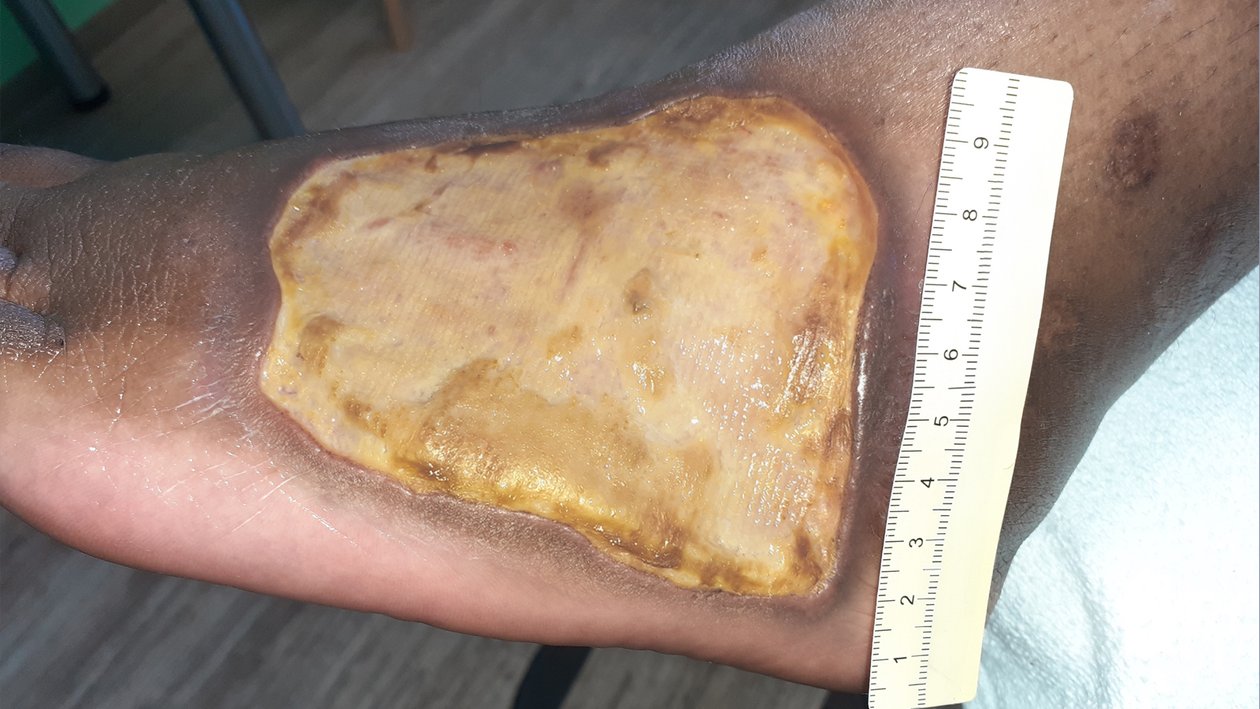
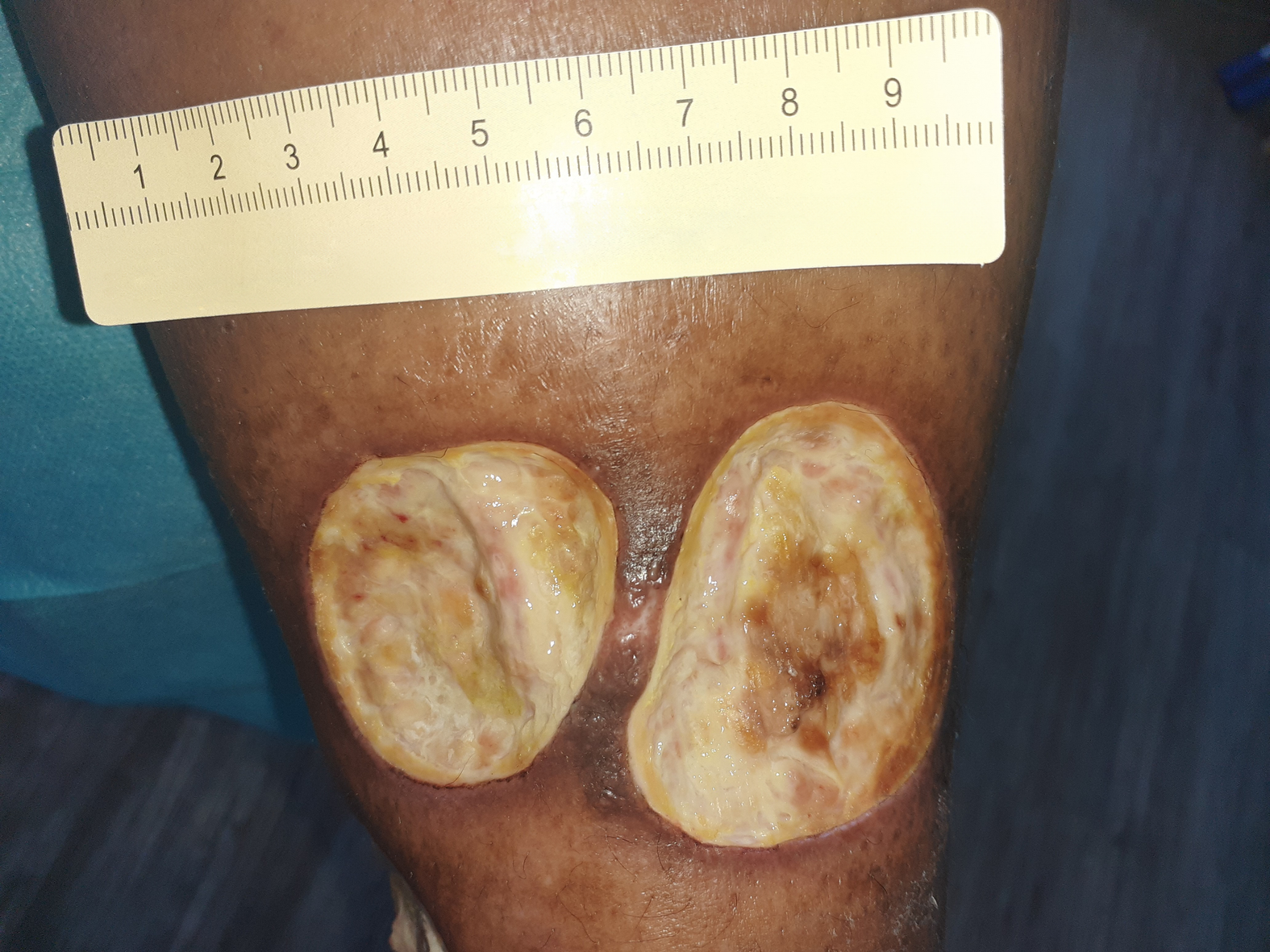
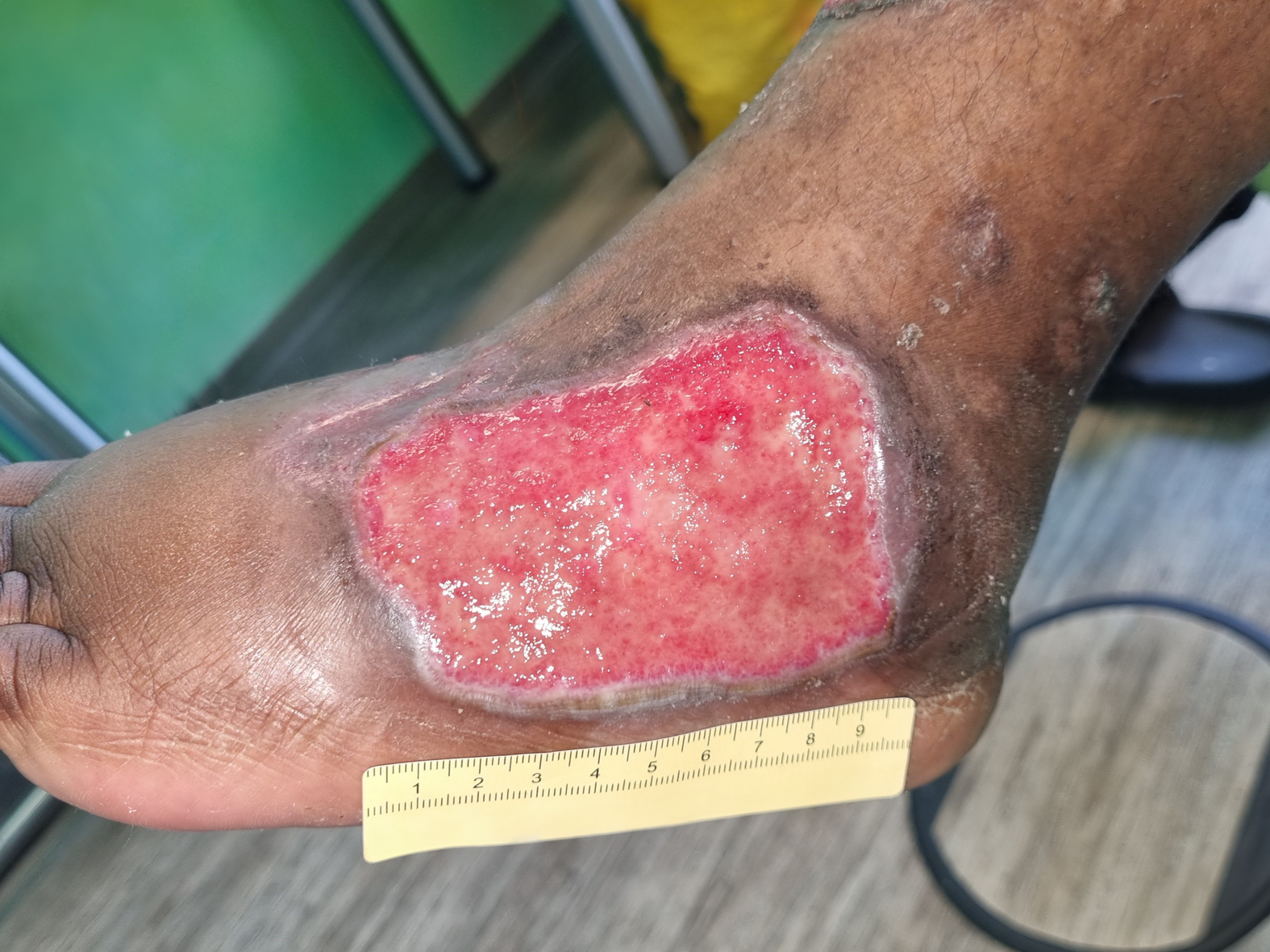
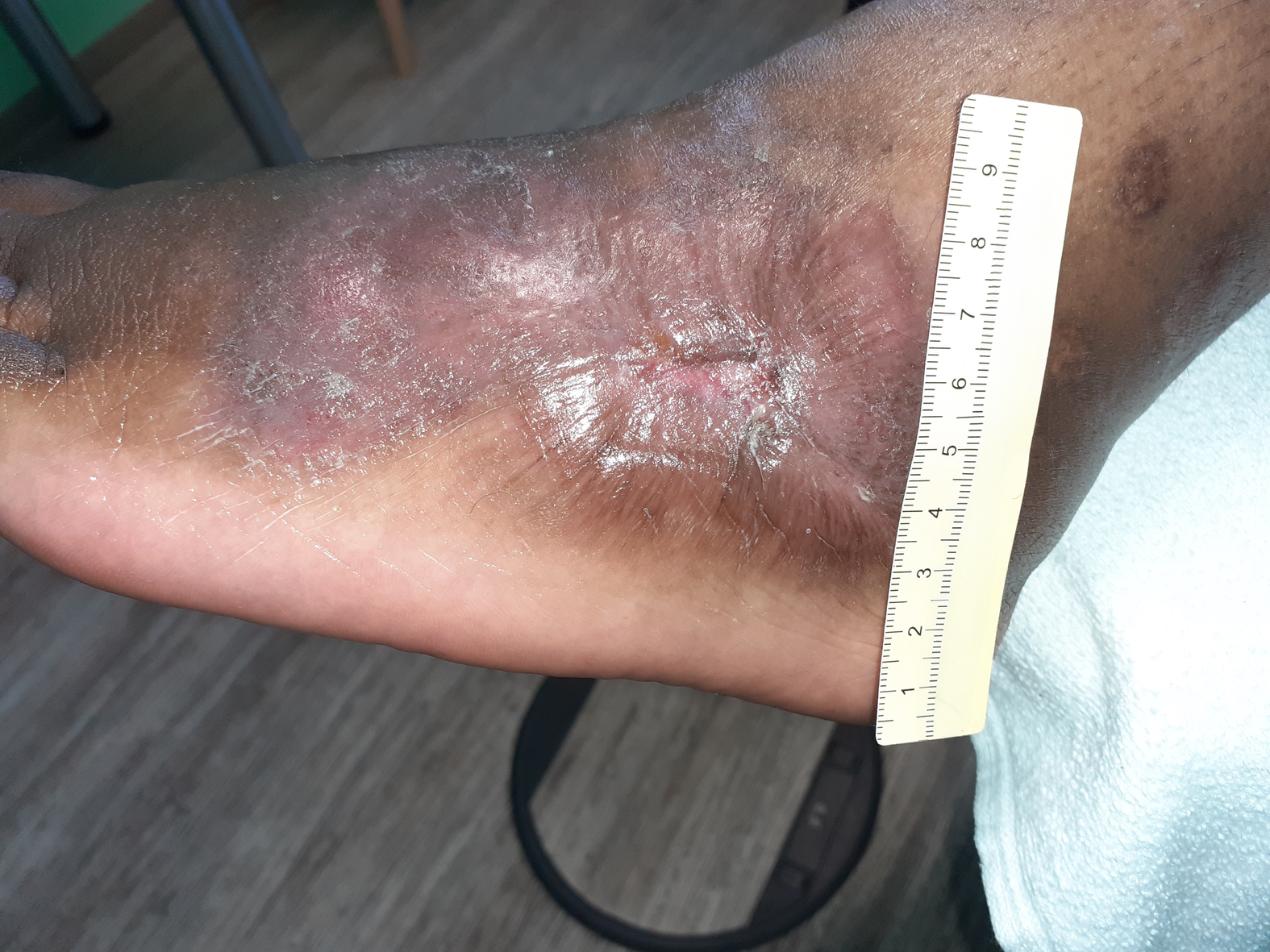
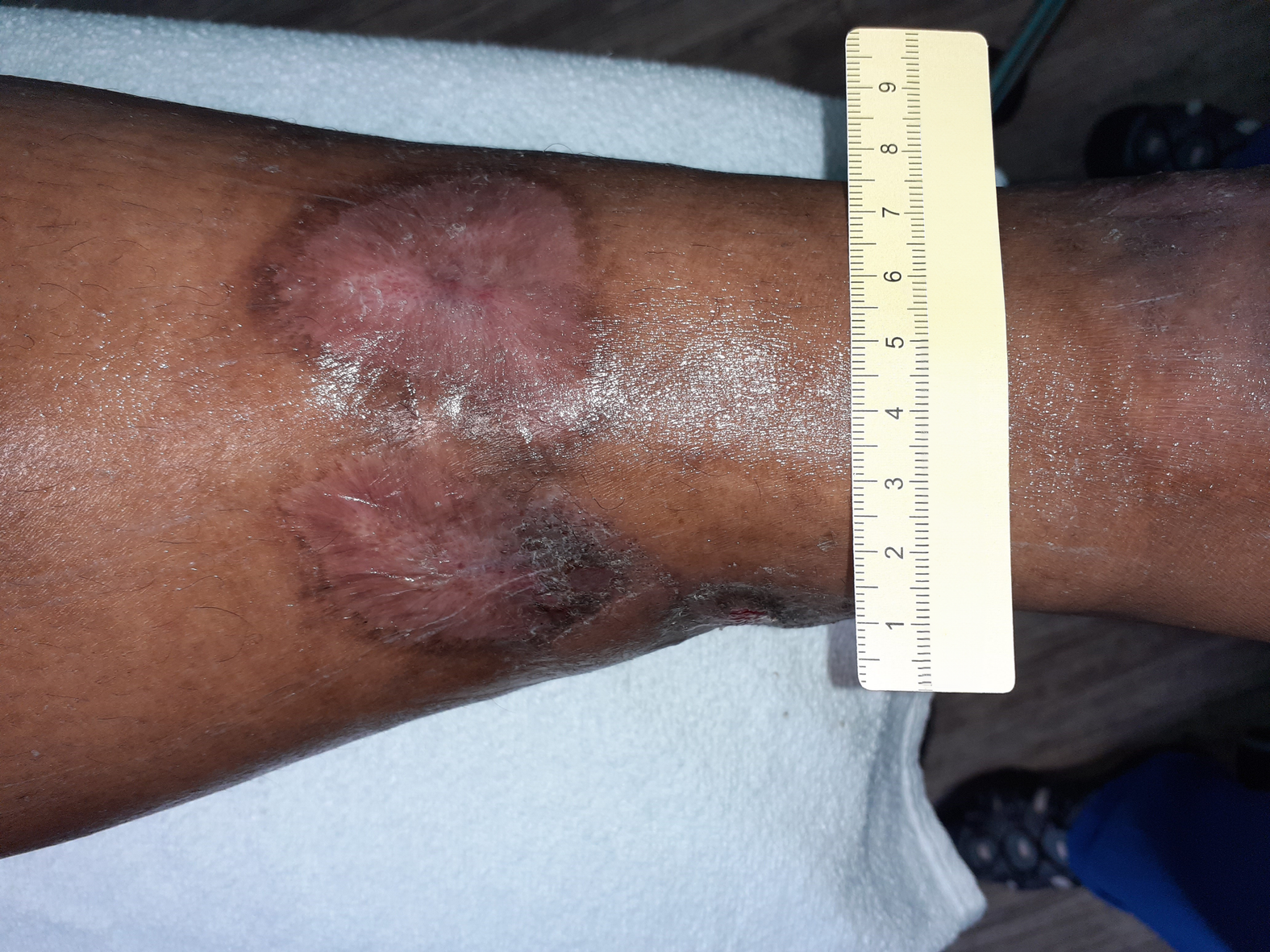
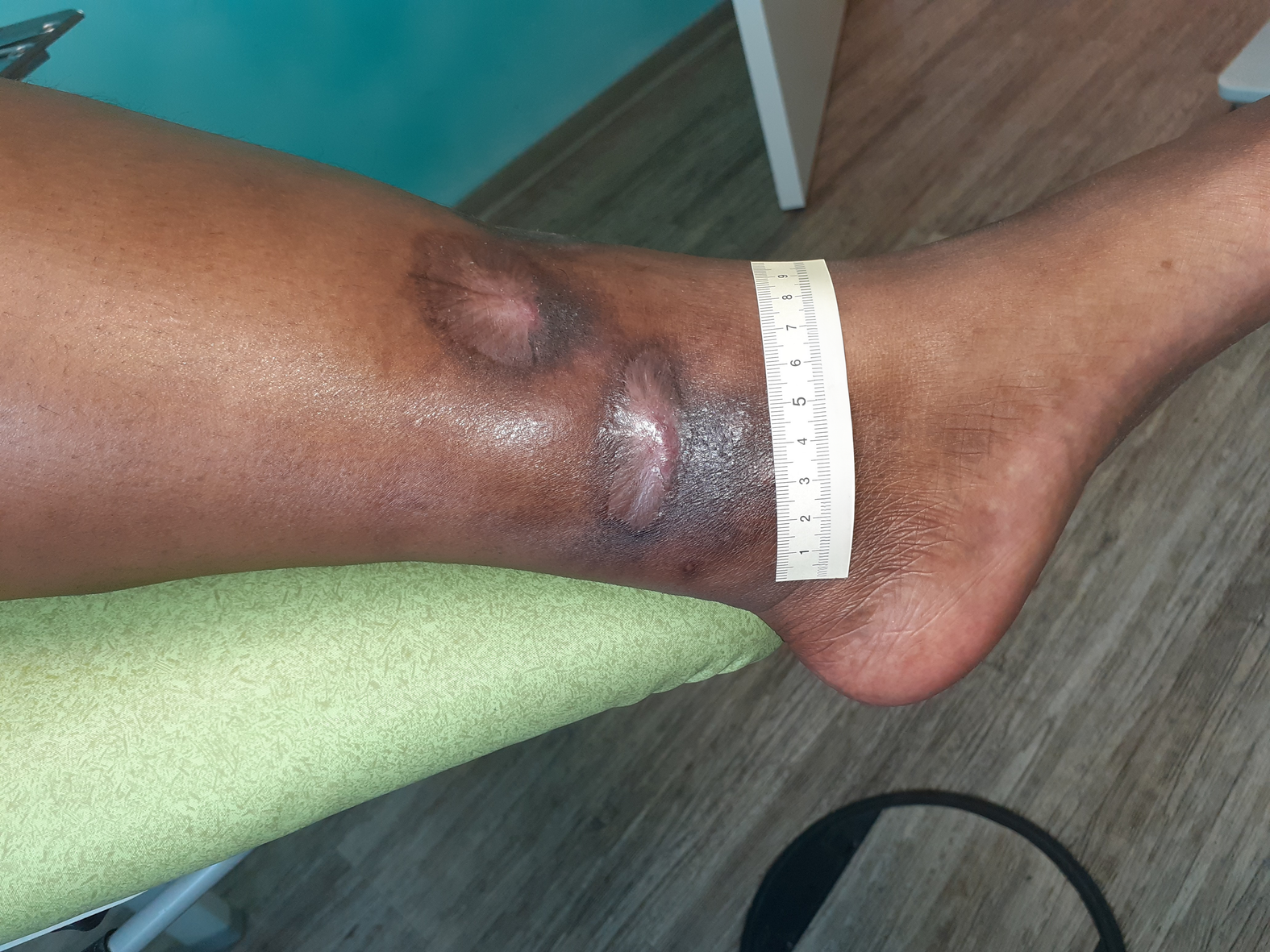
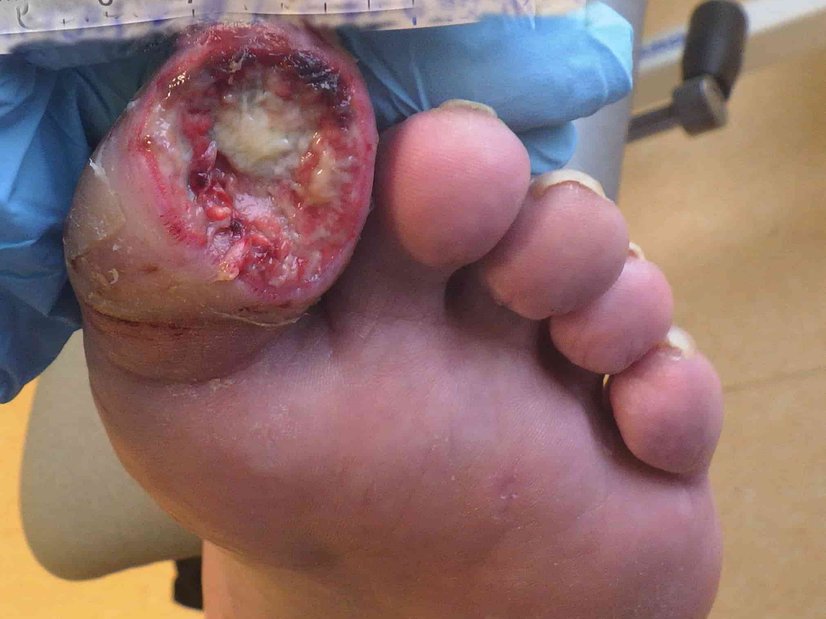
Bei Erstvorstellung in der spezialisierten Praxis zeigt sich ein 9 cm langes, 7,2 cm breites und 0,3 cm tiefes Ulcus am linken Fuß lateral (Foto 1). Es finden sich zudem medial und ventral jeweils zwei Ulzerationen am Unterschenkel (Fotos 2 und 3) sowie einige weitere, kleinere Wunden am Bein.
Der Wundgrund ist bei allen Wunden mit Fibrin belegt und der Wundrand klar abgegrenzt und intakt. Die Umgebungshaut ist trocken und teilweise leicht schuppig. Das Wundexsudat ist gelb-serös und geruchlos.
In Ruhe sind die Schmerzen für Frau K. gut zu ertragen (VAS 2-3), beim Verbandwechsel, der alle 3 Tage stattfinden soll, nehmen sie jedoch zu (VAS 5-6). Die Wunden werden nach einer vorsichtigen Reinigung zunächst mit einem Wundfüller mit Tensid und dann mit einem Superabsorber versorgt. Anschließend erfolgt eine Fixierung mit einer Mullbinde. Für die Pflege der Umgebungshaut kommt eine ureahaltige Creme zum Einsatz. Schließlich wird ein Mehrkomponentenkompressionsverband zur moderaten Kompression eingesetzt.
Diese DRACO® Produkte hätten hier zur Anwendung kommen können
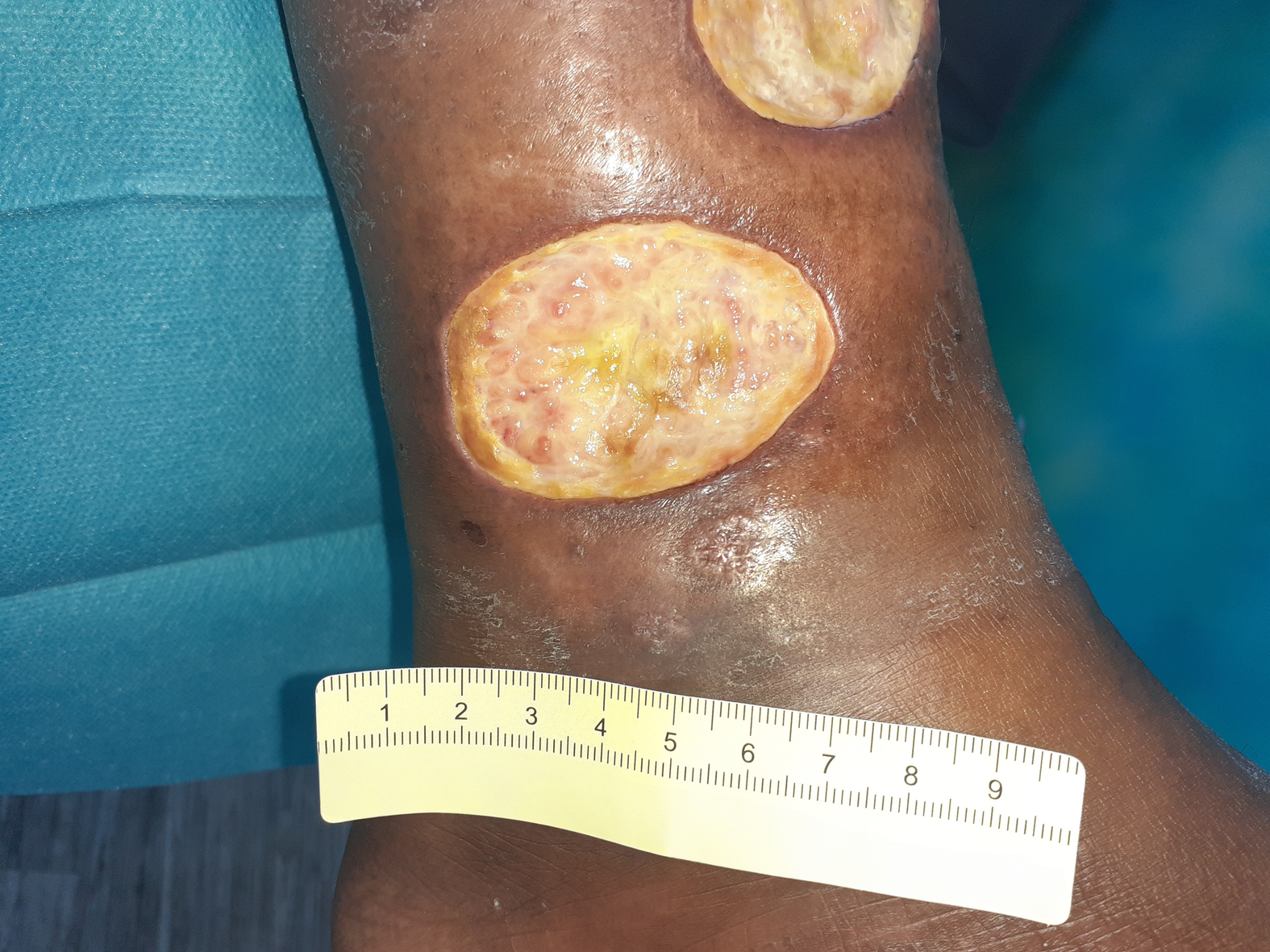
Nach 8 Wochen haben sich die Fibrinbeläge größtenteils gelöst und es ist Granulationsgewebe erkennbar (Foto 4). Die Exsudation hat etwas zugenommen, während sich die Wunden in ihrer Größe nicht wesentlich verändert haben. Auch die Schmerzen gibt Frau K. als unverändert an. Da der Verbandwechsel auch weiterhin nur alle 3 Tage stattfindet, kommt sie damit aber gut zurecht.
Die Versorgung wird auf ein Silikondistanzgitter mit Superabsorber umgestellt. Zudem erfolgen weiter die Hautpflege und die moderate Kompression. Die Kompressionstherapie empfindet Frau K. als angenehm. Sie kann zudem wieder an Veranstaltungen ihres Studiengangs teilnehmen, nachdem sie zuletzt ein Semester krankheitsbedingt aussetzen musste. Diese Entwicklung hilft ihr dabei, die Schmerzen und Einschränkungen durch ihre Erkrankung zu akzeptieren.
DRACO® Produkte für die Kompressionstherapie
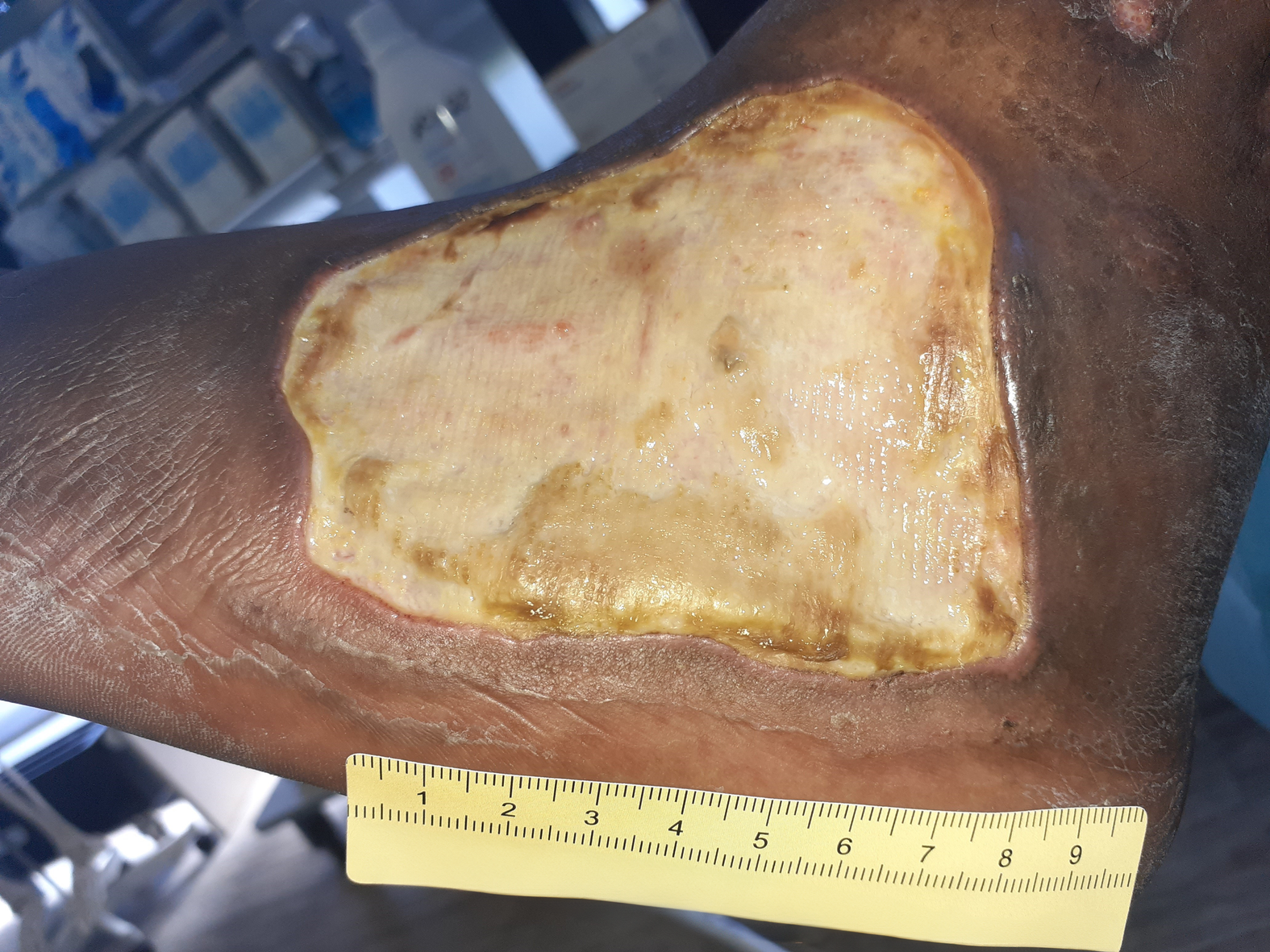
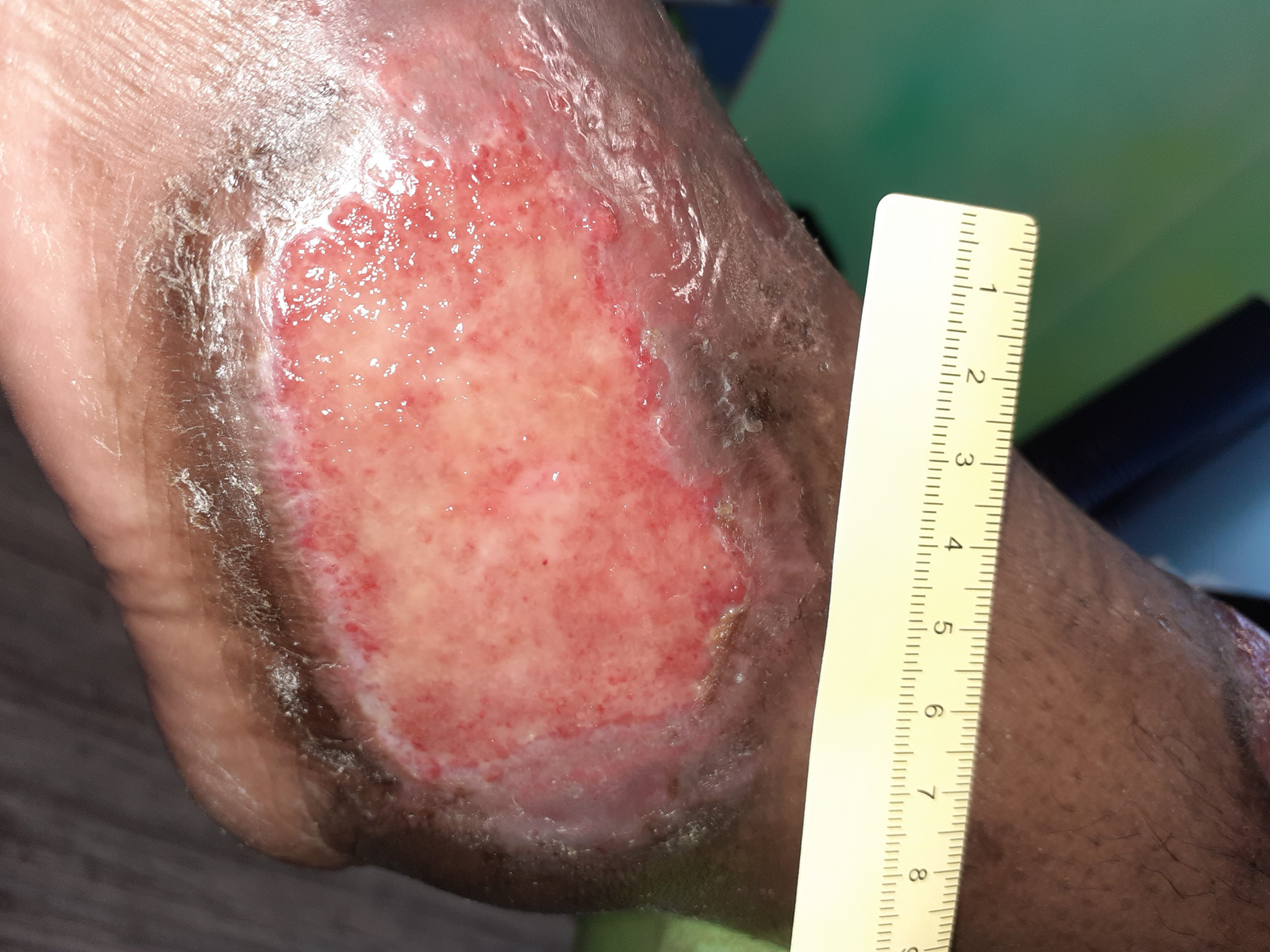
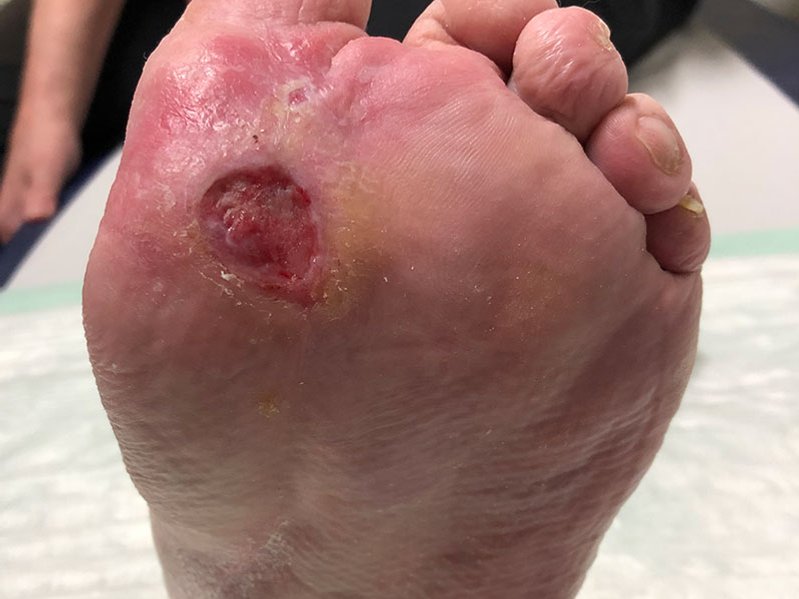
Nach weiteren 5 Wochen sind deutliche Verkleinerungen der Wunden zu erkennen. Die große Wunde am Fuß ist noch 7 cm lang, 5 cm breit und 0,1 cm tief (Foto 5). Am Wundgrund sind nun Granulationsgewebe und Biofilm zu erkennen, dazu eine vom Wundrand ausgehende Epithelisierung. Das gelblich-seröse Exsudat ist weiter in mäßiger Menge vorhanden. Die Versorgung bleibt unverändert.
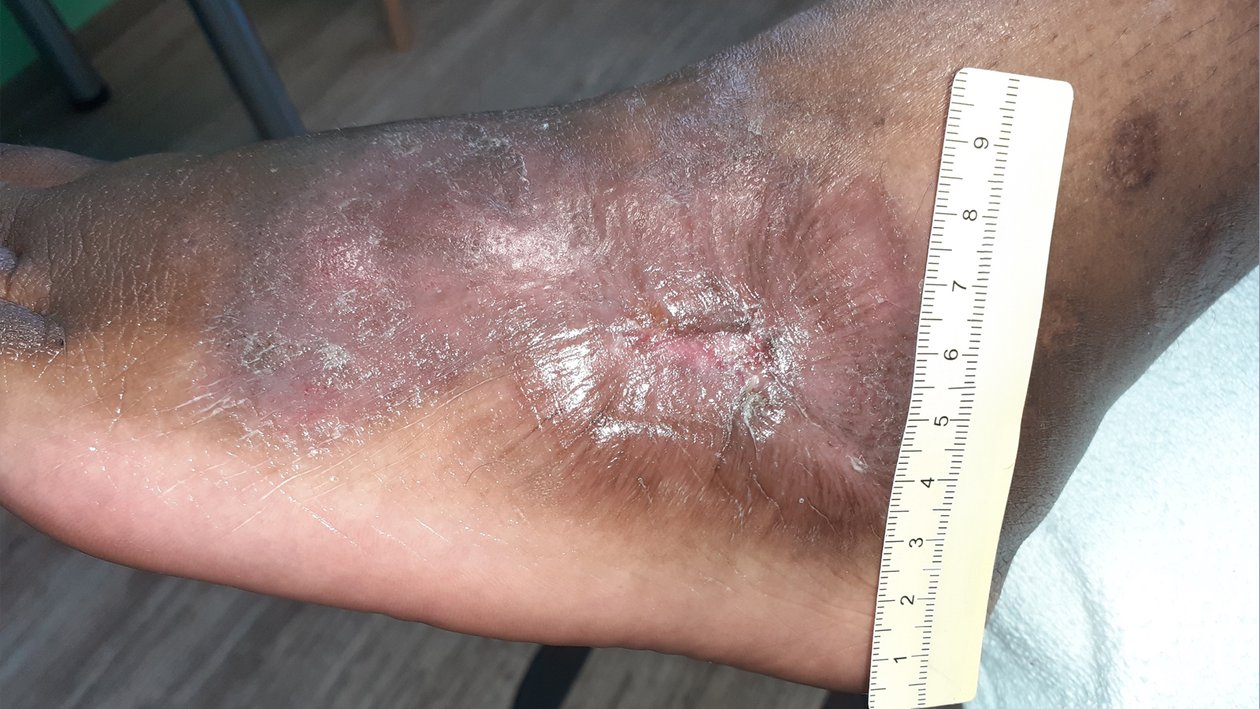
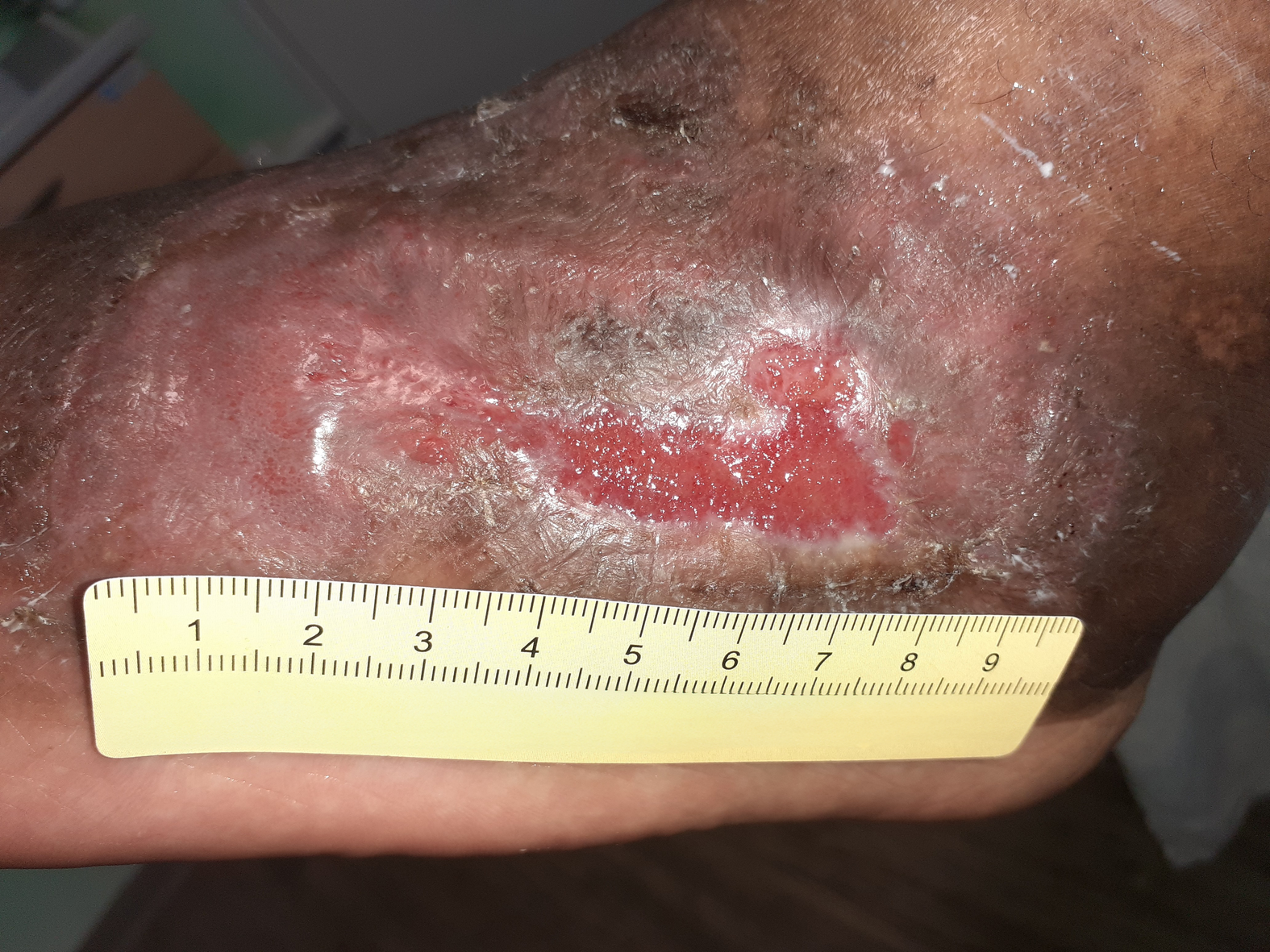
Nach weiteren 10,5 Wochen ist die Wundheilung deutlich fortgeschritten (Foto 6). Die Wunde am Fuß ist noch 3,1 cm lang, 2,7 cm breit und auf Hautniveau. Der Wundgrund besteht aus Granulationsgewebe und die Epithelisierung schreitet deutlich voran. Die Exsudation ist nur noch sehr schwach vorhanden und auch die Schmerzen sind rückgängig (VAS 1-2 in Ruhe und 3 beim Verbandwechsel), woraufhin die Schmerzmittelgabe reduziert wird (2x täglich Metamizol 500 mg). Die Versorgung wird umgestellt auf einen nicht klebenden PU-Schaum, der mit einer Mullbinde fixiert wird. Zudem wird weiterhin eine Kompression durchgeführt. Das Verbandwechselintervall wird von 3 auf 4 Tage verlängert.
Jetzt Preise vergleichen: DracoFoam lohnt sich!
Budgetrelevante Abrechnungspreise der vdek-Kassen für je 10 Stück
Bei den angegebenen Preisen handelt es sich um die Abrechnungspreise der vdek-Kassen nach dem Arzneimittelliefervertrag (Bund) Apothekerverbände;
Stand Lauertaxe 15.04.2025.
Um einen objektiven Preisvergleich darzustellen, haben wir die Packungspreise der jeweils nächst verfügbaren Packungen mit kleineren und/oder größeren Stückzahlen auf einen Packungsinhalt mit jeweils 10 Stück umgerechnet.
ALLEVYN non Adhesive 10 x 10 cm PZN: 16222317 (10 Stück),
Biatain Schaumverband 10 x 10 cm PZN: 00568232 (10 Stück),
Mepilex 10 x 12 cm PZN: 01603338 (5 Stück),
Aquacel Foam 10 x 10 cm PZN: 08999799 (10 Stück),
DracoFoam 10 x 10 cm PZN: 04350429 (10 Stück).
Der Abrechnungspreis kann für andere Kassen und nach anderen Verträgen differieren. Die Wirtschaftlichkeit der Versorgung hängt auch von der individuellen Entscheidung des Arztes über die Länge der Wechselintervalle ab.
Verbandmittelverordnungen unterliegen der Wirtschaftlichkeitsprüfung, die zu Regressen führen kann.
Die Visuelle Analogskala dient der Messung subjektiver Empfindungsstärken, z.B. für Schmerzen oder Juckreiz. In diesem Fallbeispiel dient sie der Schmerzeinschätzung. Ein Wert von 0 entspricht dabei keinem empfundenen Schmerz, während 10 die stärkste vorstellbare Schmerzempfindung darstellt.
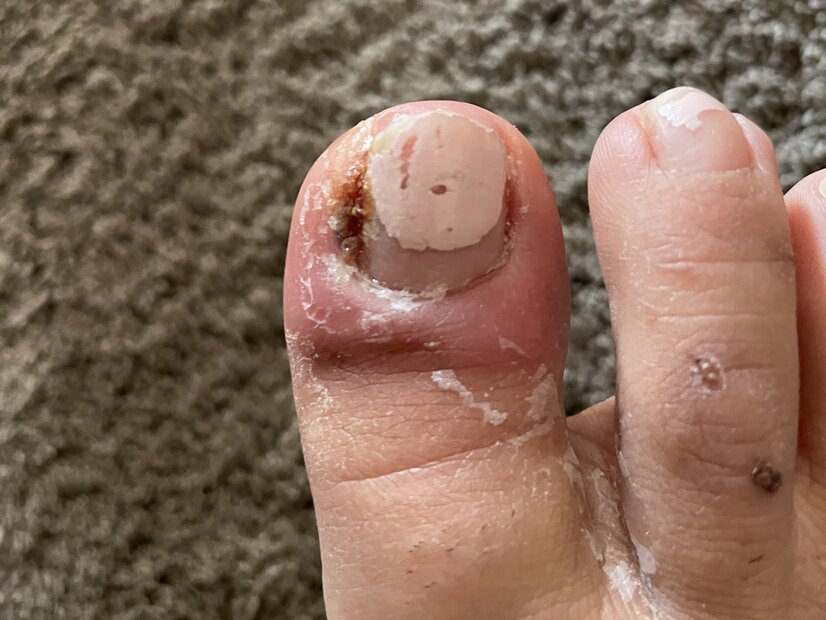
Einen Monat später sind das Ulcus am Fuß und die ventralen Ulzerationen am Unterschenkel abgeheilt (Fotos 7 und 8). Daraufhin wird mit Frau K. ein Termin zur Ausmessung von Kompressionsstrümpfen vereinbart. Die immunsuppressiven Medikamente werden unter Beobachtung des Dermatologen ausgeschlichen und auch die Schmerzmedikamente werden abgesetzt.
Weitere 4 Wochen später sind auch die medialen Unterschenkelulzera abgeheilt (Foto 9). Die Kompressionsstrümpfe der Klasse 1 sowie eine Anziehhilfe stehen nun zur Verfügung und sollen von Frau K. noch zwei Monate getragen werden. Abschließend erfolgt ein Beratungsgespräch zur Rezidivprophylaxe und Narbenpflege. Der behandelnde Hautarzt schätzt das Rückfallrisiko bei Frau K. als gering ein.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt. Beachten Sie zudem, dass wir nicht gewährleisten können, dass in den von uns dargestellten Fallbeispielen ausschließlich Produkte von DRACO® zur Anwendung gekommen sind.