Fallbeispiel: Ulcus cruris arteriosum bei Multimorbidität
Eine Patientin mit pAVK und weiteren Vorerkrankungen litt unter einem Ulcus cruris arteriosum am rechten Außenknöchel. Ihre Angst vor einer Operation und ihr Nikotinkonsum erschwerten die Behandlung der Wunde. Im Fallbeispiel erfahren Sie, wie das Ulcus trotz dieser Umstände erfolgreich behandelt werden konnte.
Geschlecht
Frau
Alter
81 Jahre
Führende Wundursache
arterielle Durchblutungsstörung
Diabetes mellitus
nein
Risikofaktoren
Nikotinabusus
Lokalisation der Wunde
rechtes Bein, oberhalb des Außenknöchels
Wundart
chronisch
Wundgrund
Fibrin, Biofilm, wenig Granulation
Wundumgebung
kühl, sonst unauffällig
Wundrand
leicht gerötet, leicht ödematös
Exsudation
wenig, bräunlich-serös
Ausgangssituation
Zum Zeitpunkt der Erstvorstellung hatte die Patientin Frau G. seit 8 Wochen eine Wunde über dem Außenknöchel des rechten Unterschenkels. Sie konnte nicht erklären, wie diese entstanden war und gab an, die Wunde bisher selbst mit teils unsterilen Pflastern versorgt zu haben. In der Vergangenheit hatte Frau G. sich schon mehrfach Operationen an unterschiedlichen Gefäßen unterziehen müssen, um die Durchblutung zu verbessern. Da sie sich vor einem erneuten operativen Eingriff fürchtete, wollte sie ausschließlich konservativ behandelt werden. Aufgrund der für sie sehr belastenden Situation wurde sie zu allen Arztterminen von ihrer Schwester begleitet.
Anamnese
Diagnose
Therapie
Dokumentierter Wundverlauf
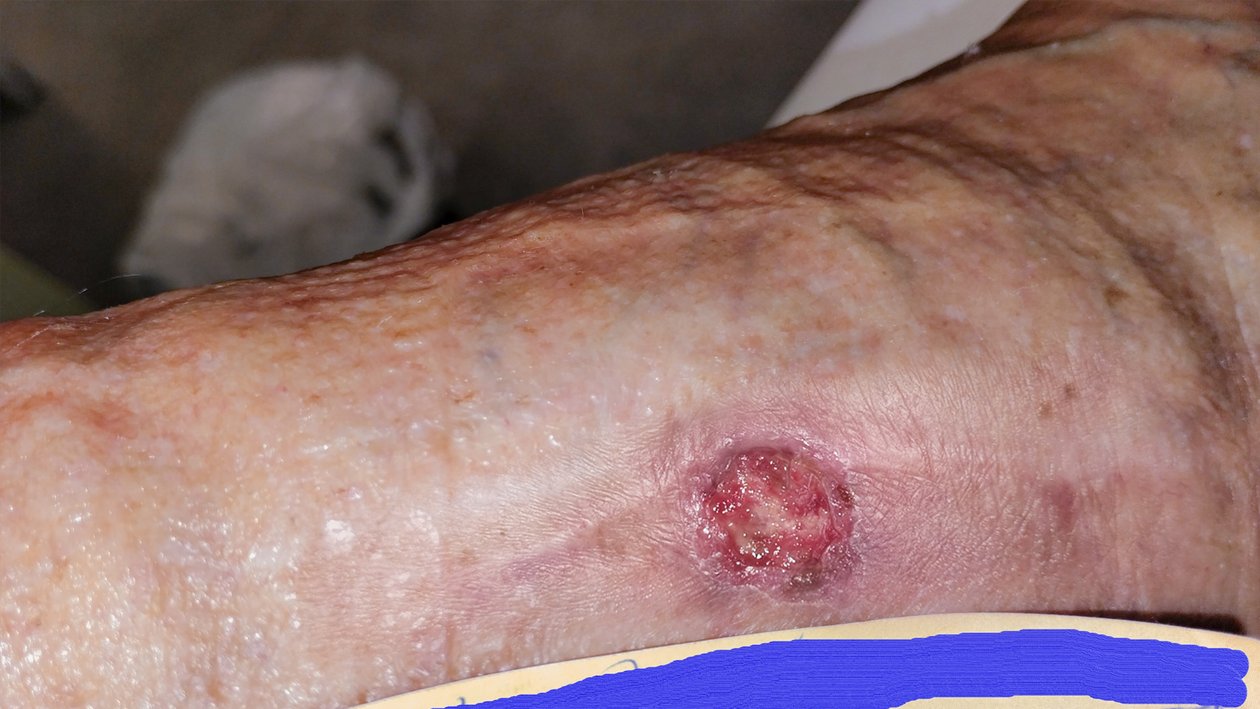
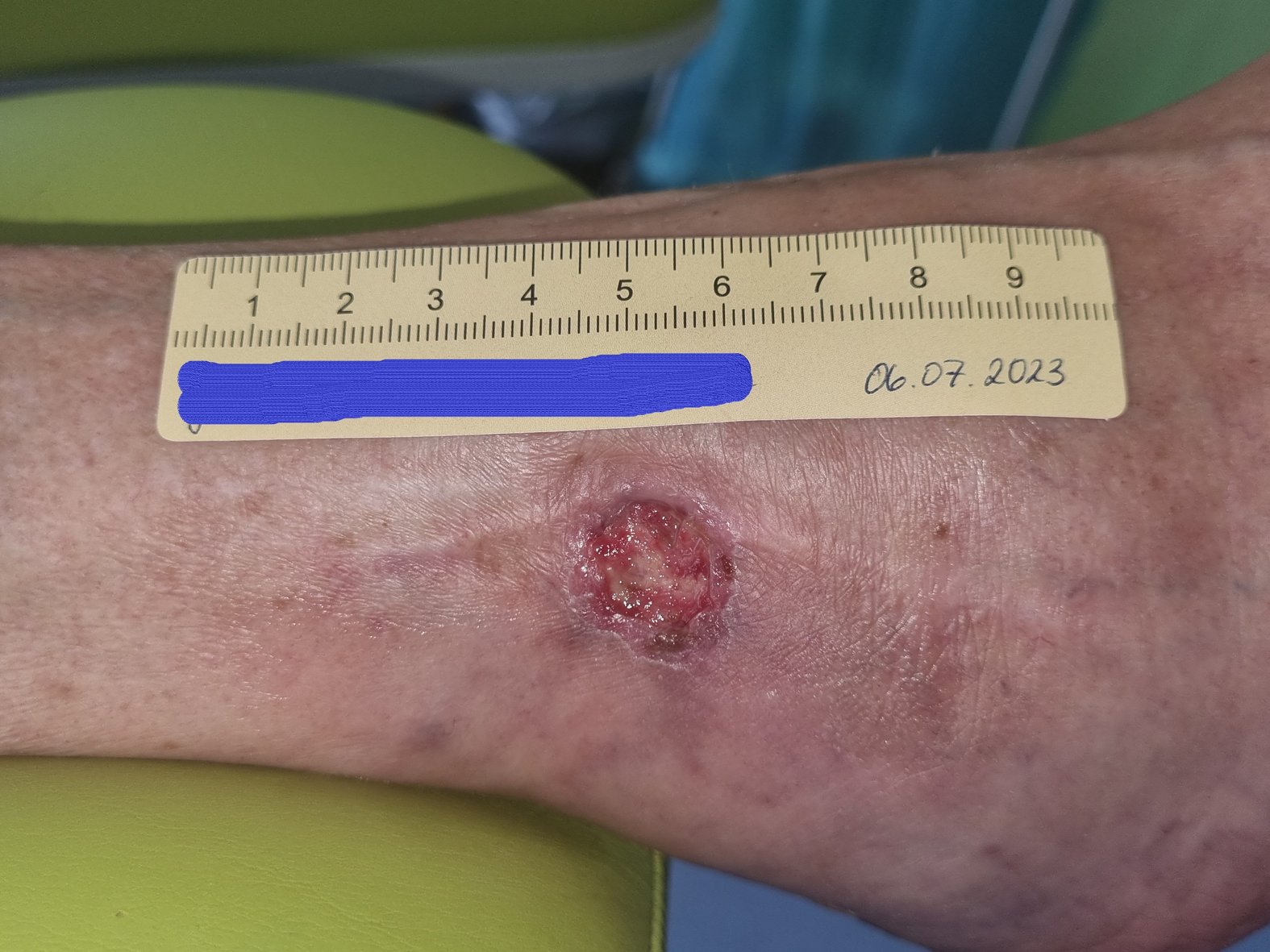
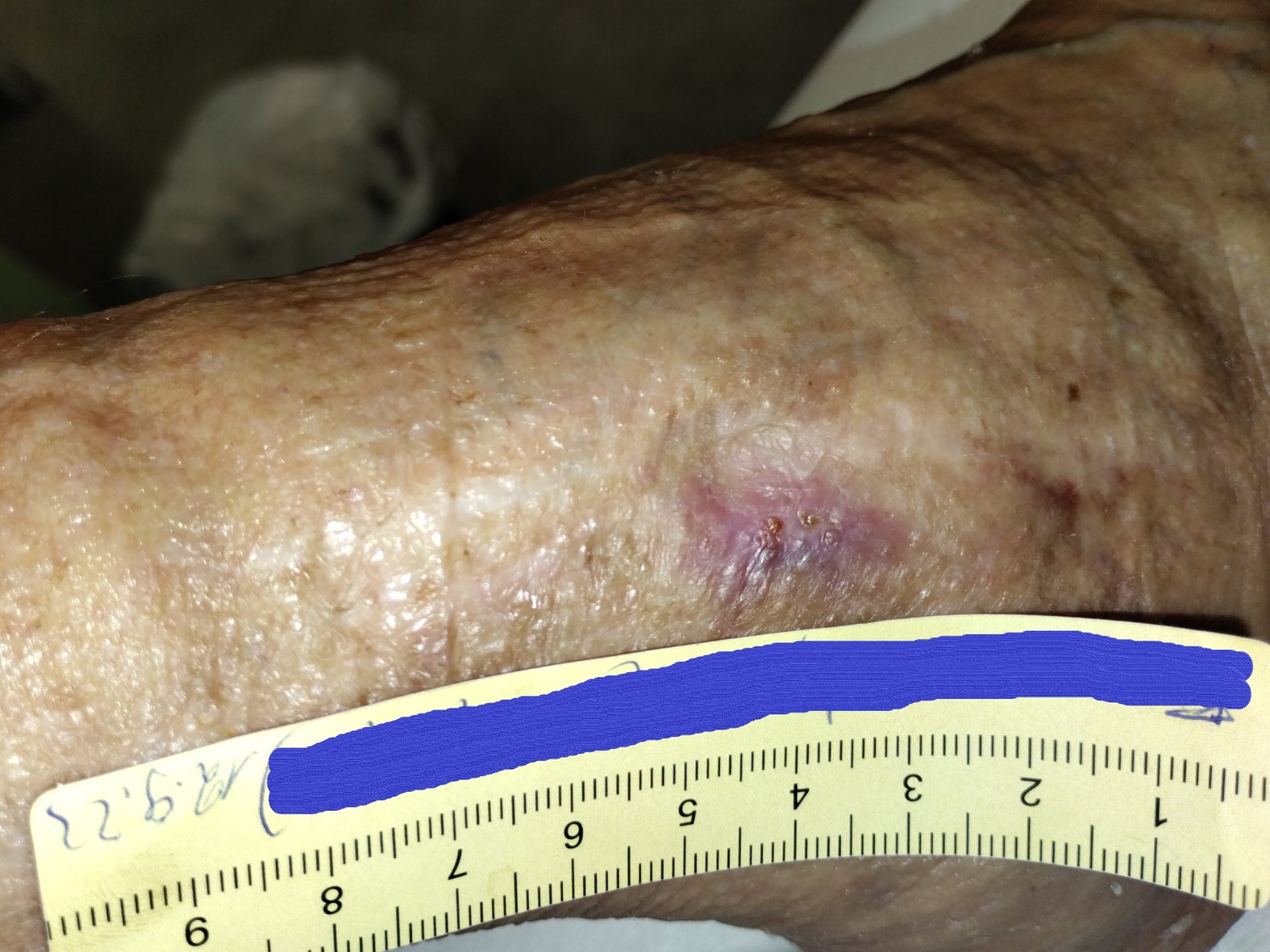
Zu Beginn der Versorgung gab Frau G. an, die seit etwa 8 Wochen bestehende Wunde sei seit mindestens 3 Wochen unverändert. Sie zeigte sich mit einer Länge von 1,5 cm, einer Breite von 1,2 cm und einer Tiefe von 0,2 cm (Foto 1). Das wenige Wundexsudat war bräunlich-serös, auf dem Wundgrund waren sehr vereinzelt Granulationskörnchen, etwas Fibrin und Biofilm zu erkennen. Der Wundrand war leicht gerötet und bei 3 Uhr leicht ödematös, die Umgebungshaut kühl, aber ansonsten unauffällig. Ein Fußpuls ließ sich weder erfühlen noch mittels einer Dopplersonographie darstellen. Frau G. beschrieb einen von der Wunde ausgehenden Dauerschmerz (VAS 3-4), der bei Berührung zunahm (VAS 6). Ebenfalls gab Frau G. an, dass ihre Schmerzen beim Rauchen teilweise zunehmen würden.
Nach der gründlichen Wundreinigung mit einer octenidinhaltigen Wundspüllösung wurde die Wunde mit einem Superabsorber versorgt. Dieser wurde mit einem Fixiermull fixiert. Der Superabsorber sollte sicherstellen, dass während der 3 bis 4 Tage zwischen den Verbandwechseln das gesamte Exsudat aufgenommen werden konnte.
Bei ihren Versorgungsterminen wurde Frau G. immer wieder beraten, vor allem zum Thema Rauchen. Ihr wurde erklärt, dass die roten Blutkörperchen das Nikotin schneller aufnehmen als den Sauerstoff, womit es beim Rauchen zu einem Sauerstoffdefizit im Körper kommen kann, welches die Wundheilung negativ beeinflusst. Zudem wurde ihr erklärt, dass dieses Sauerstoffdefizit die Schmerzzunahme während und nach dem Rauchen erklären könne. Diese Erklärung überzeugte Frau G. schließlich davon, ab der zweiten Woche der Versorgung den Nikotinkonsum aufzugeben. Wegen ihrer Schmerzen setzte sie sich mit ihrem Schmerztherapeuten in Verbindung, um die Therapie anzupassen.
Die Visuelle Analogskala dient der Messung subjektiver Empfindungsstärken, z.B. für Schmerzen oder Juckreiz. In diesem Fallbeispiel dient sie der Schmerzeinschätzung. Ein Wert von 0 entspricht dabei keinem empfundenen Schmerz, während 10 die stärkste vorstellbare Schmerzempfindung darstellt.
Siehe auch:
Schmerzskalen14 Tage nach der Erstvorstellung wurde eine Gefäßdiagnostik durchgeführt. Ein Gefäßchirurg riet Frau G. daraufhin zu einer erneuten Operation. Durch vertrauensvolle Gespräche erklärte sie sich schließlich damit einverstanden, erneut operiert zu werden. Eine Woche später erfolgte die Anlage eines femoro-cruralen Prothesenbypasses (Bypass einer Unterschenkelarterie) durch den Gefäßchirurgen.
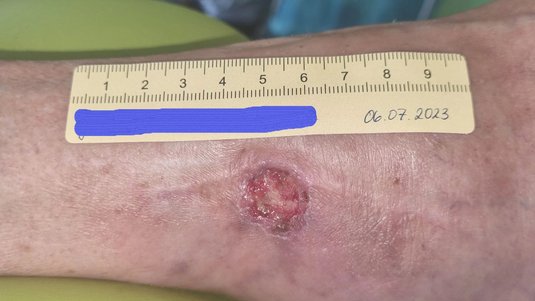
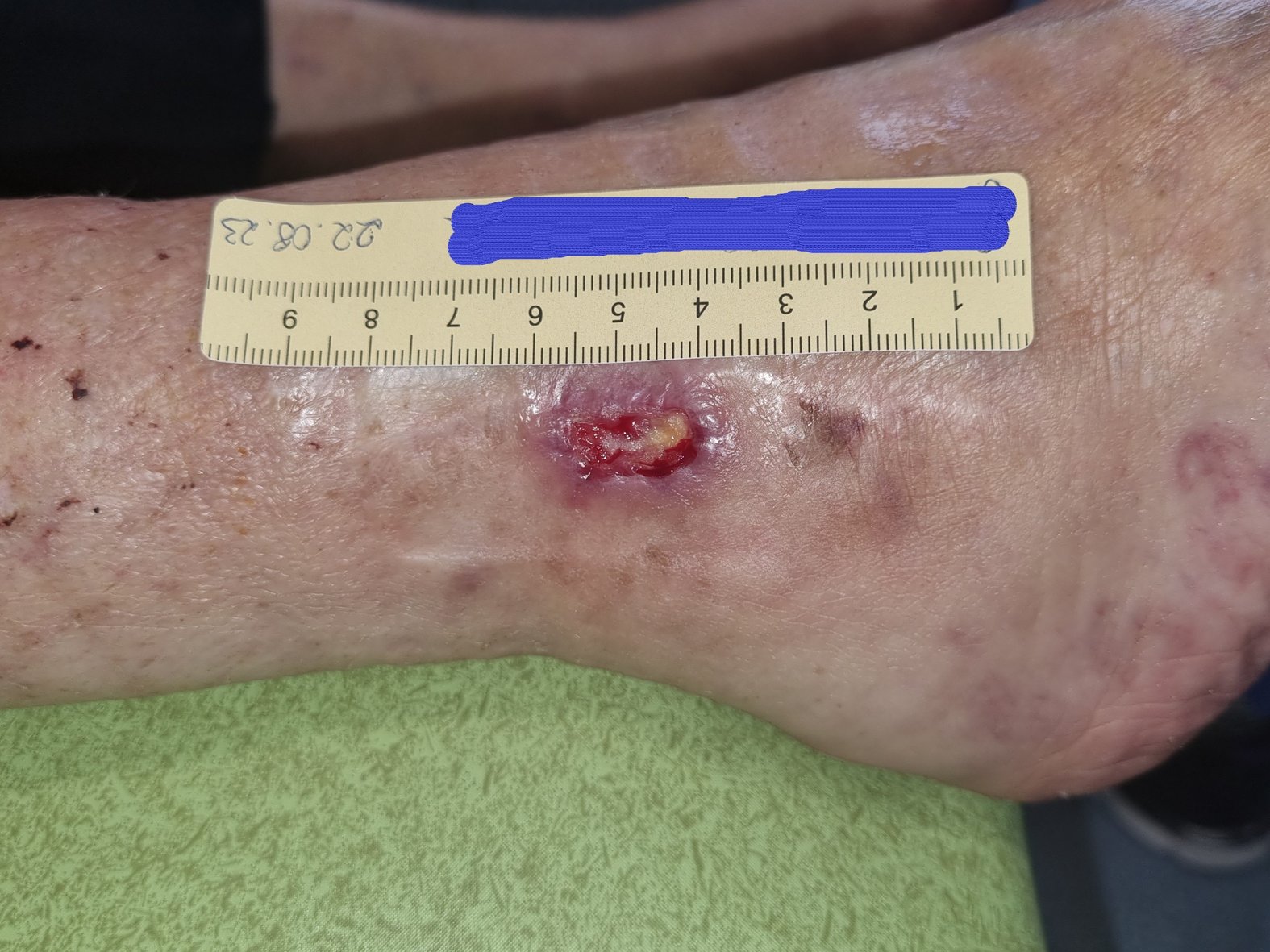
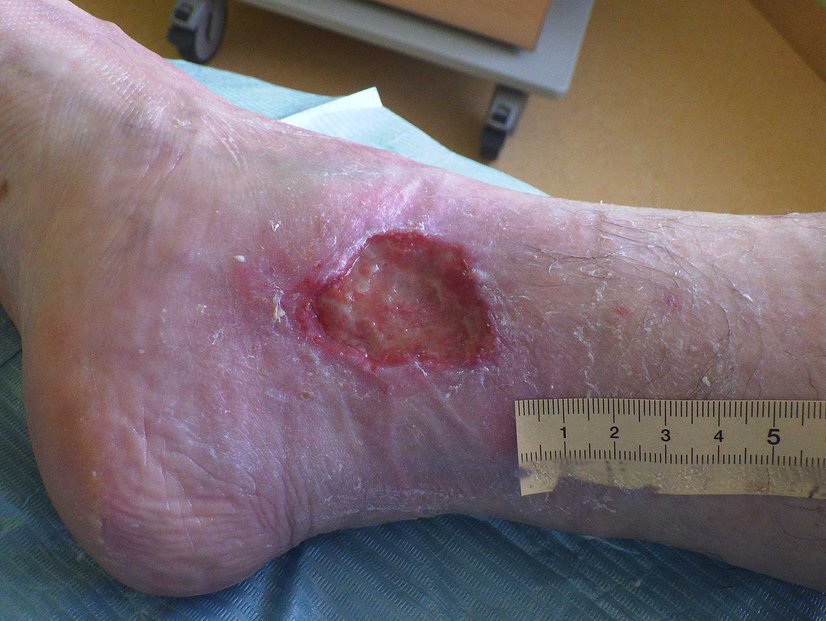
Etwa 3 Wochen nach der OP kam Frau G. das erste Mal wieder in die ambulante Versorgung. Ihre Wunde war jetzt 2,1 cm lang, 1,1 cm breit und 0,3 cm tief (Foto 2). Die nun mäßige Exsudation war serös-gelblich, am Wundrand waren Fibrinbeläge und etwas Granulation erkennbar. Der Wundrand war intakt und die Umgebungshaut trocken. Da ein Ödem erkennbar war, wurden die Umfänge von Wade, Knöchel und Vorfuß gemessen. Der Wadenumfang lag bei 317 mm, der Knöchelumfang bei 266 mm und der Vorfußumfang bei 250 mm.
Die Wundreinigung erfolgte ab diesem Zeitpunkt mit sterilem Wasser. Für die Pflege der Umgebungshaut nutzte die Patientin selbst eine feuchtigkeitsspendende Hautlotion. Die Wunde wurde mit einem PU-Schaum versorgt. Zur Fixierung kam weiterhin ein Fixiermull zum Einsatz. Zur Reduktion des Ödems wurde in Absprache mit dem Gefäßchirurgen ein moderater Unterschenkelkompressionsverband angelegt. Dazu wurde über einem Schlauchverband eine Schicht Polsterwatte und darüber eine selbsthaftende Binde ohne Zug aufgebracht, um die erworbene schlechte Durchblutungssituation nicht noch zu verstärken. Der Verbandwechsel erfolgte weiterhin zweimal wöchentlich.
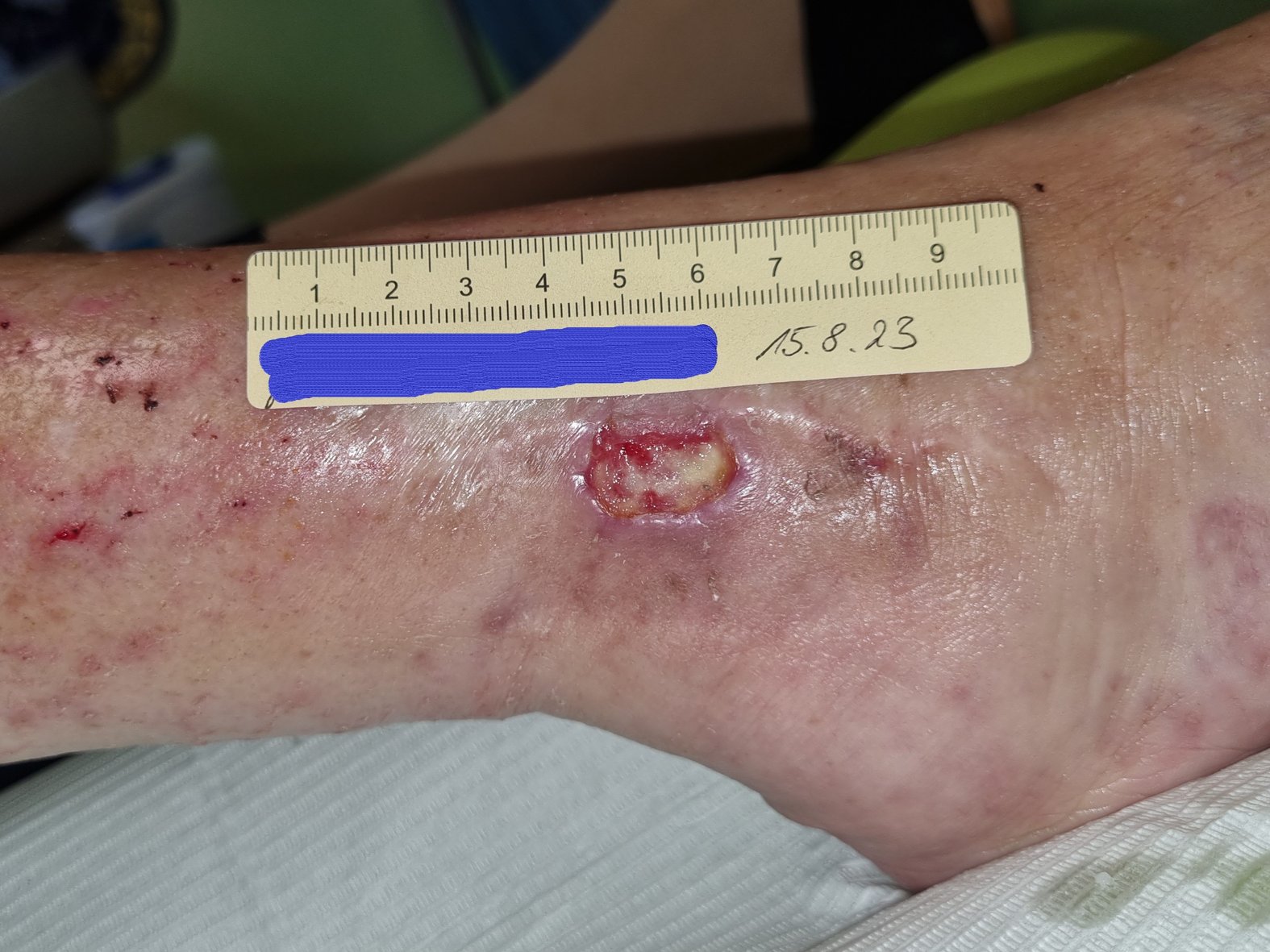
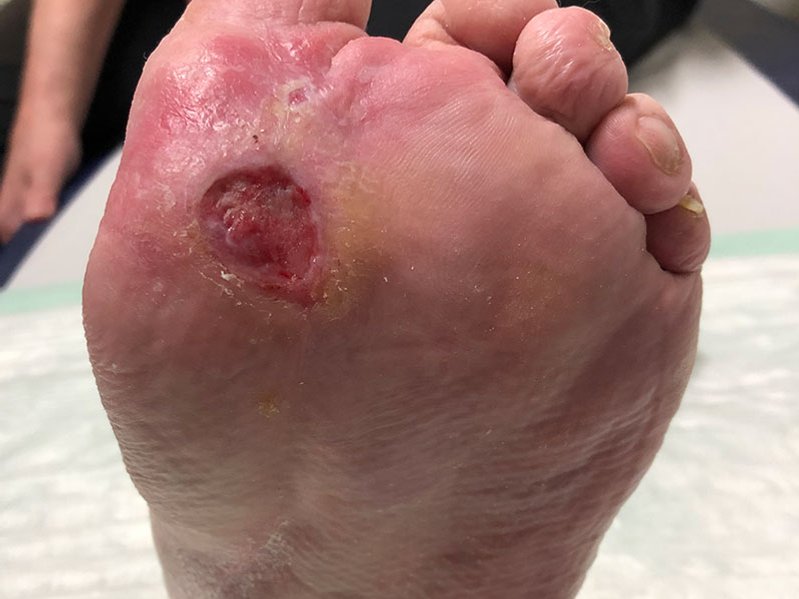
Eine Woche später hatte sich die Wunde wieder verkleinert. Sie war nun 1,6 cm lang, 0,7 cm breit und 0,2 cm tief (Foto 3). Die Wunde sonderte nur noch wenig bräunlich-seröses Exsudat ab. Am Wundgrund waren zentral noch Fibrinbeläge, zunehmend aber Granulationsgewebe erkennbar. Der Wundrand war leicht gerötet, die Umgebungshaut weiterhin trocken. Das Ödem war rückläufig (Wadenumgang 262 mm, Knöchelumfang 252 mm, Vorfußumgang 221 mm).
Frau G. gab an, sich nun deutlich besser und zuversichtlicher zu fühlen. Sie folgte akribisch ihrem Medikamentenplan sowie den Ernährungs- und Bewegungsempfehlungen, um die Muskel-Venen-Pumpe zu aktivieren. Auch das Nichtrauchen fiel ihr sehr leicht. Die Therapie wurde wie bisher fortgeführt.
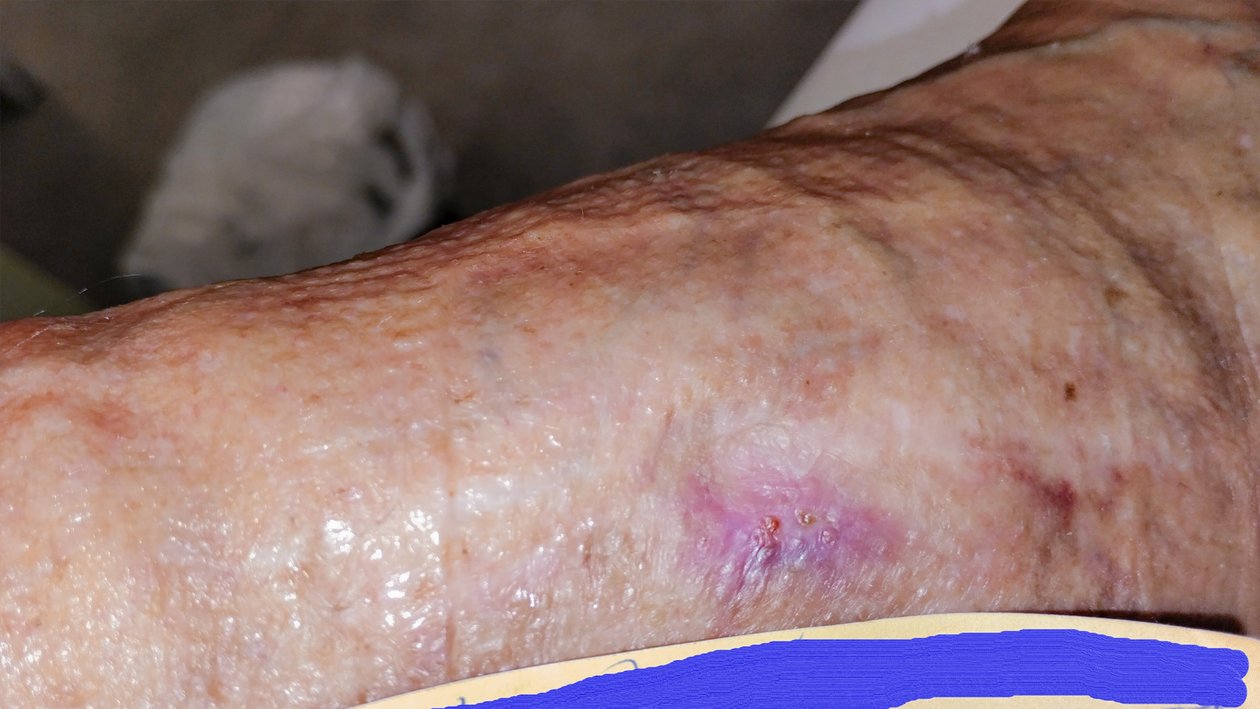
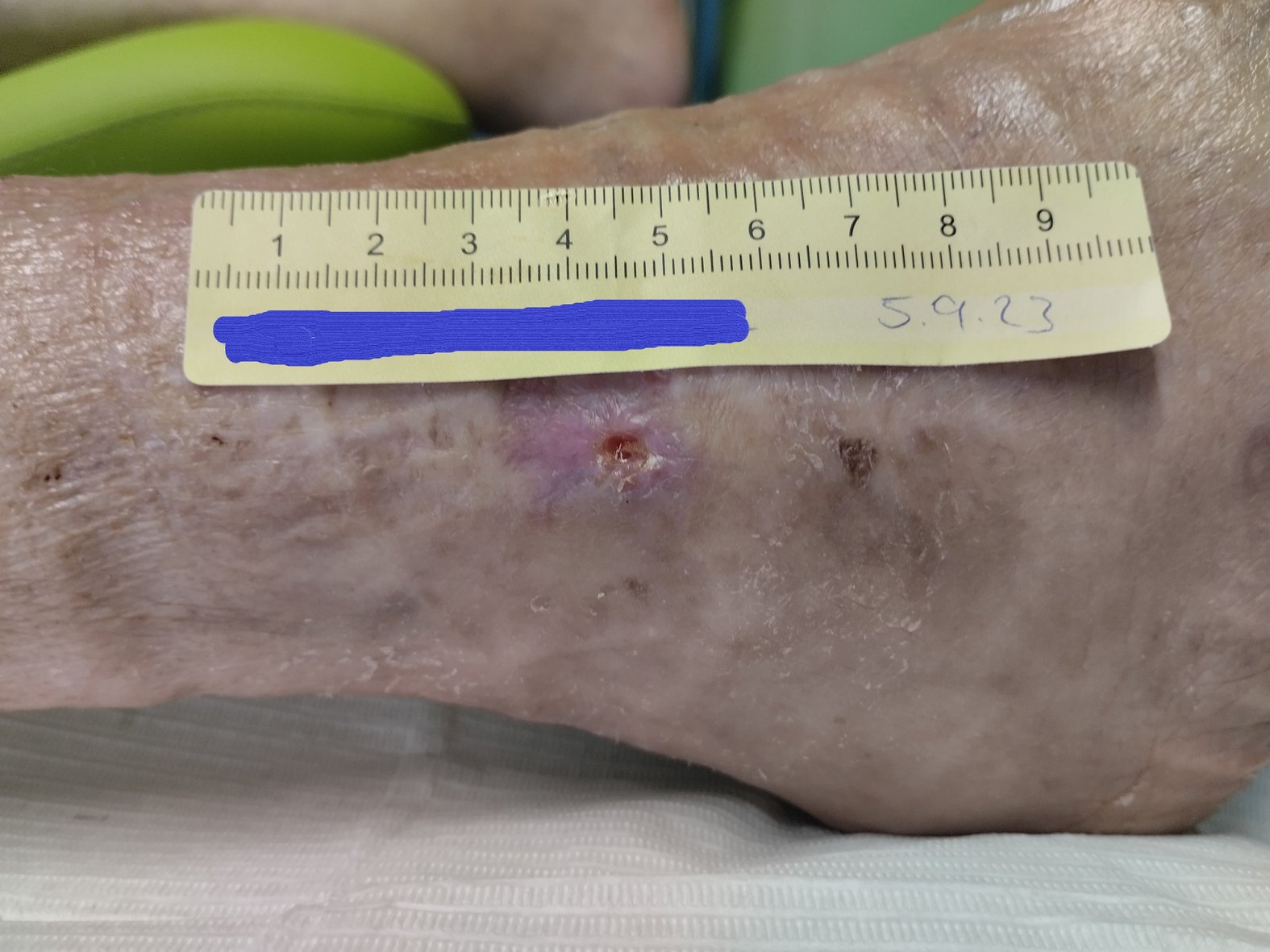
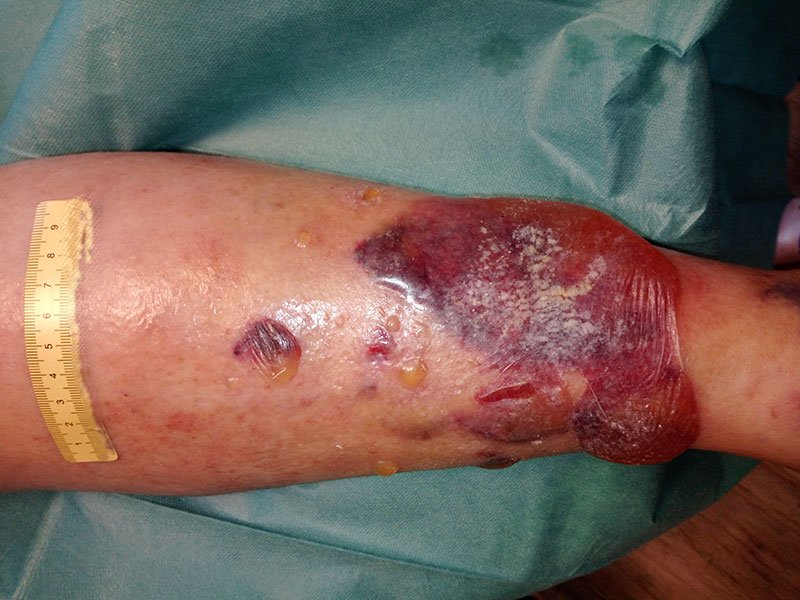
Nach weiteren 2 Wochen war die Wunde nur noch 0,4 cm lang, 0,3 cm breit und 0,2 cm tief (Foto 4). Die gelb-bräunliche, seröse Exsudation war weiterhin gering. Am Wundgrund zeigte sich Granulationsgewebe und die Wunde epithelisierte. Am Wundrand waren Hautschuppen erkennbar und die Umgebungshaut war sehr trocken. Das Ödem war weiterhin leicht rückläufig (Wadenumfang 258 mm, Knöchelumfang 247 mm, Vorfußumfang 210 mm).
Frau G. gab an, kaum noch Schmerzen zu empfinden. Auch bei der Wundreinigung, als die Schmerzen am stärksten waren, waren sie für Frau G. erträglich (VAS 2). Rückblickend freute sich Frau G. sehr, dass es ihr gelungen war, sich auf die Operation einzulassen. Da die bisherige Hautpflege offensichtlich nicht ausreichend war, um die Trockenheit der Haut zu verringern, wurde die Pflege auf eine ureahaltige Hautcreme umgestellt. Ansonsten blieb die Versorgung unverändert.
Eine weitere Woche später war die Wunde abgeheilt (Foto 5). Durch die Umstellung der Hautpflege war die Haut nun deutlich weniger schuppig und trocken als zuvor. Frau G. gab an, die Pflege auch in Zukunft so beibehalten zu wollen. Da immer noch ein leichtes Ödem erkennbar war, wurde die moderate Kompression in Absprache mit dem Hausarzt von Frau G. noch für 2 weitere Wochen beibehalten. Anschließend sollte ein Stützstrumpf angepasst werden. Dies war möglich, da trotz pAVK die notwendigen Mindestperfusionswerte vorlagen. Für den Fall einer erneuten Wunde wurde Frau G. angewiesen, umgehend einen Termin zur Wiedervorstellung zu vereinbaren.
Sie haben eine besonders interessante Wunddokumentation, aus der Kolleginnen und Kollegen etwas lernen können? Perfekt! Dann kontaktieren Sie uns einfach und teilen Sie Ihre Erfahrung mit uns.
Schreiben Sie uns!Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.