Fallbeispiel: Scham nehmen, Wundversorgung begleiten
Am Unterschenkel entwickelte sich eine große Wunde. Die ältere Dame wollte ihrem Umfeld nicht zur Last fallen und je länger sie niemandem von ihrer Situation erzählte, desto mehr schämte sie sich für ihr langes Schweigen. Durch Zufall entdeckte ein Familienmitglied die Wunde und begleitete fortan mit Empathie, Verständnis und professioneller Unterstützung die Wundversorgung.
Geschlecht
Frau
Alter
81 Jahre
Führende Wundursache
erneute Verletzung an einer bereits verheilten Wunde
Diabetes mellitus
nein
Risikofaktoren
Veneninsuffizienz
Lokalisation der Wunde
linker Unterschenkel Innenseite
Infizierte Wunde?
nein
Wundart
chronisch
Exsudation
anfangs trocken, mit zunehmender Durchblutung stärker werdend
Abstrichentnahme
ja, als MRSA/MRE-Screening
Wenn Abstrichentnahme = ja, welche nachgewiesenen Bakterien
kein Nachweis von MRSA/MRE
Ausgangssituation
Frau S. lebt allein in einem kleinen Häuschen. Sie ist seit 20 Jahren verwitwet und gestaltet ihren Alltag größtenteils selbstständig. Unterstützung erhält sie durch eine ehrenamtliche Betreuerin und eine Nachbarin, welche die freundliche, lebenslustige Frau S. privat unterstützt. Frau S. hatte 2012 bereits eine Wunde an der gleichen Stelle, die am Ende mit einer Spalthautabdeckung versorgt werden musste und danach zunächst verschlossen war. Diese Wunde ging nach längerer Zeit wieder auf und vergrößerte sich nach und nach. Frau S. hatte wenig Schmerzen und ging zunächst nicht zum Arzt. Je länger sie keinem von der Wunde erzählte, desto größer wurde die Scham.
Sie trug bis dato keine Kompressionsversorgung. Frau S. legt Wert auf ihre Selbständigkeit und wollte niemandem zur Last fallen. Nur durch einen Zufall fand ein erweitertes Familienmitglied heraus, dass eine so gravierende Wundsituation vorlag. Beim gemeinsamen Kaffeetrinken rutsche Frau S. die Hose hoch und eine behelfsmäßige Wundversorgung mit Küchenkrepp kam zum Vorschein. Darauf angesprochen druckste sie etwas herum und traute sich dann doch, dem Familienmitglied von der Wunde zu erzählen.
Nach einem anfänglichen Schreck war es wichtig, Frau S. die Scham zu nehmen. Sie fasste Vertrauen und ließ es zu, dass die Wunde begutachtet und später auch versorgt wurde.
Anamnese
Diagnose
Therapie
Dokumentierter Wundverlauf
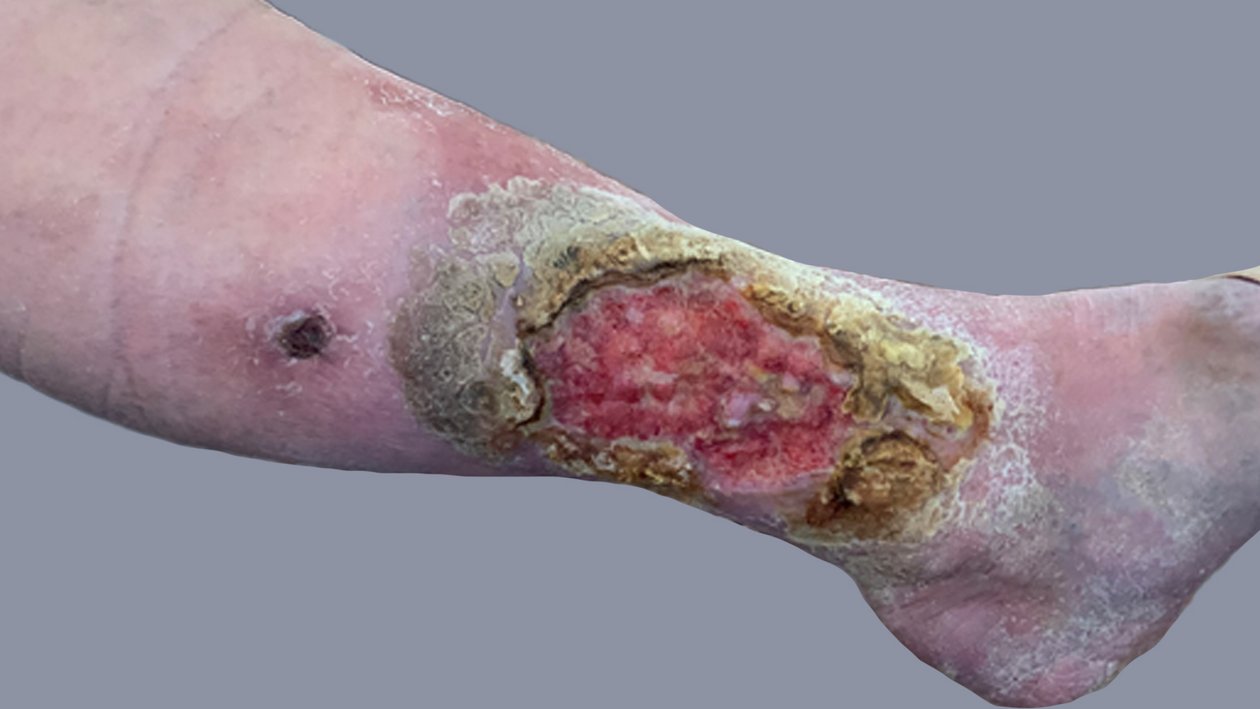
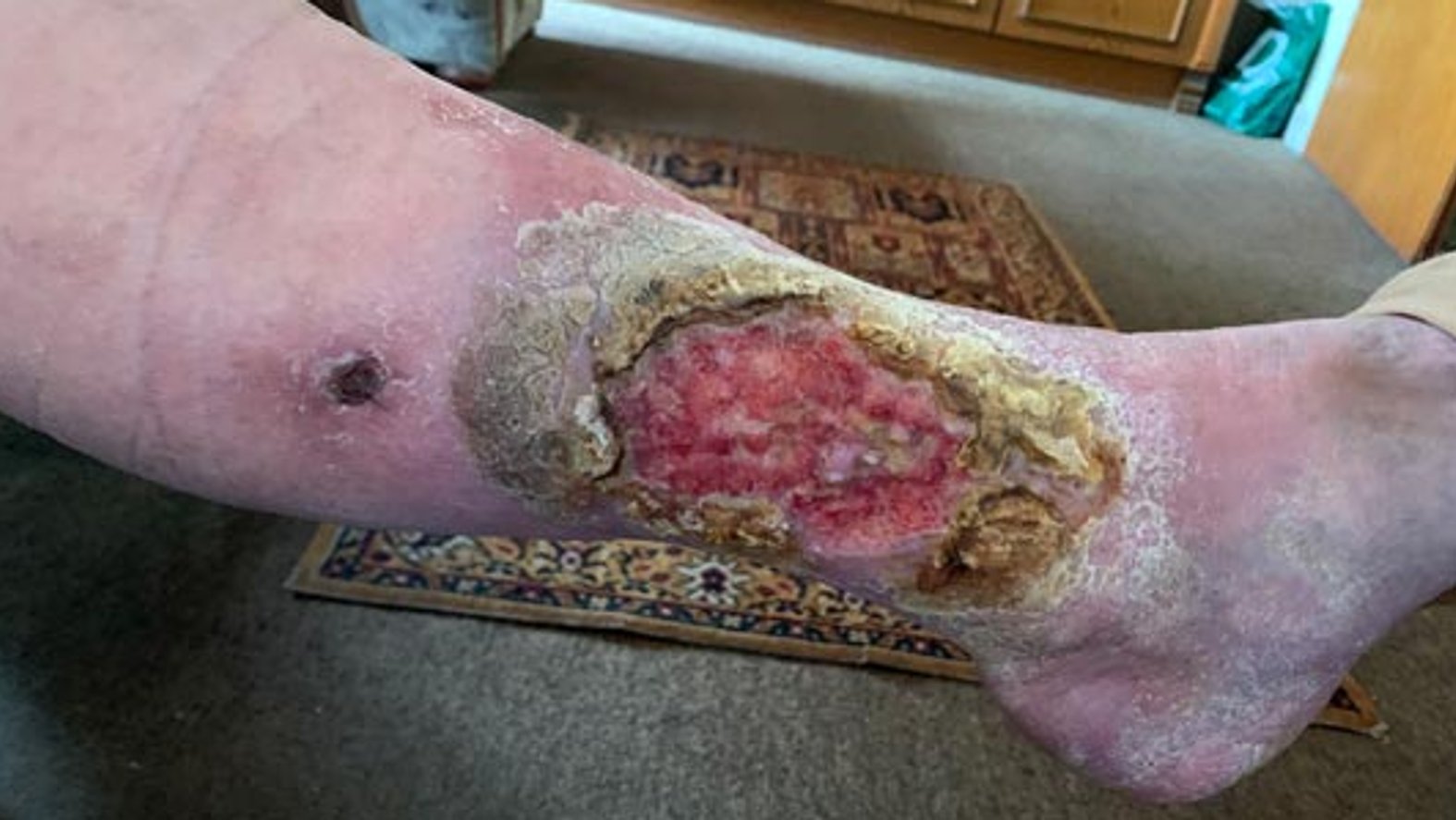
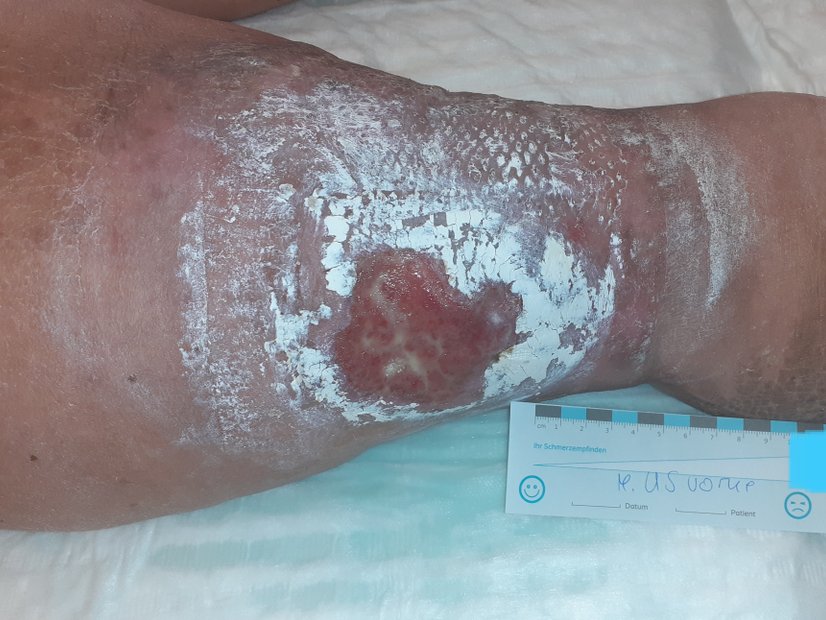
Dadurch, dass Küchenkrepp anstatt einer richtigen Wundauflage verwendet wurde, trocknete die Wunde stark aus (Bild 1). Zu Beginn der Wundversorgung waren zunächst eine intensive Wundreinigung mit 0,9% NaCl und eine Hydrierung (Befeuchtung) der Wunde mit einem Hydrogel und der trockenen Wundumgebungshaut mit einer Urea-Lotion nötig, damit das volle Ausmaß der Wunde begutachtet werden konnte.
Zum Glück waren die Schmerzen für Frau S. aushaltbar, sodass die Wunde wirklich intensiv gereinigt werden konnte. Die Inspektion der Wunde ergab dann, dass die Durchblutung des Gewebes beeinträchtigt war. Das Exsudat war mäßig und der Wundgeruch war süßlich/faulig. Anschließend wurde die Wunde mit einem Wundantiseptikum eingesprüht und nach kurzer Einwirkzeit nach Applikation eines Hydrogels mit einem gelbildenen Faserverband sowie einer Schaumstoffwundauflage abgedeckt und anschließend mit einem sensitiven Fixiervlies befestigt. Die Wundreinigung erfolgte durch ein Familienmitglied, welches unter ärztlicher Anleitung auch einen Großteil der weiteren Versorgung übernahm.
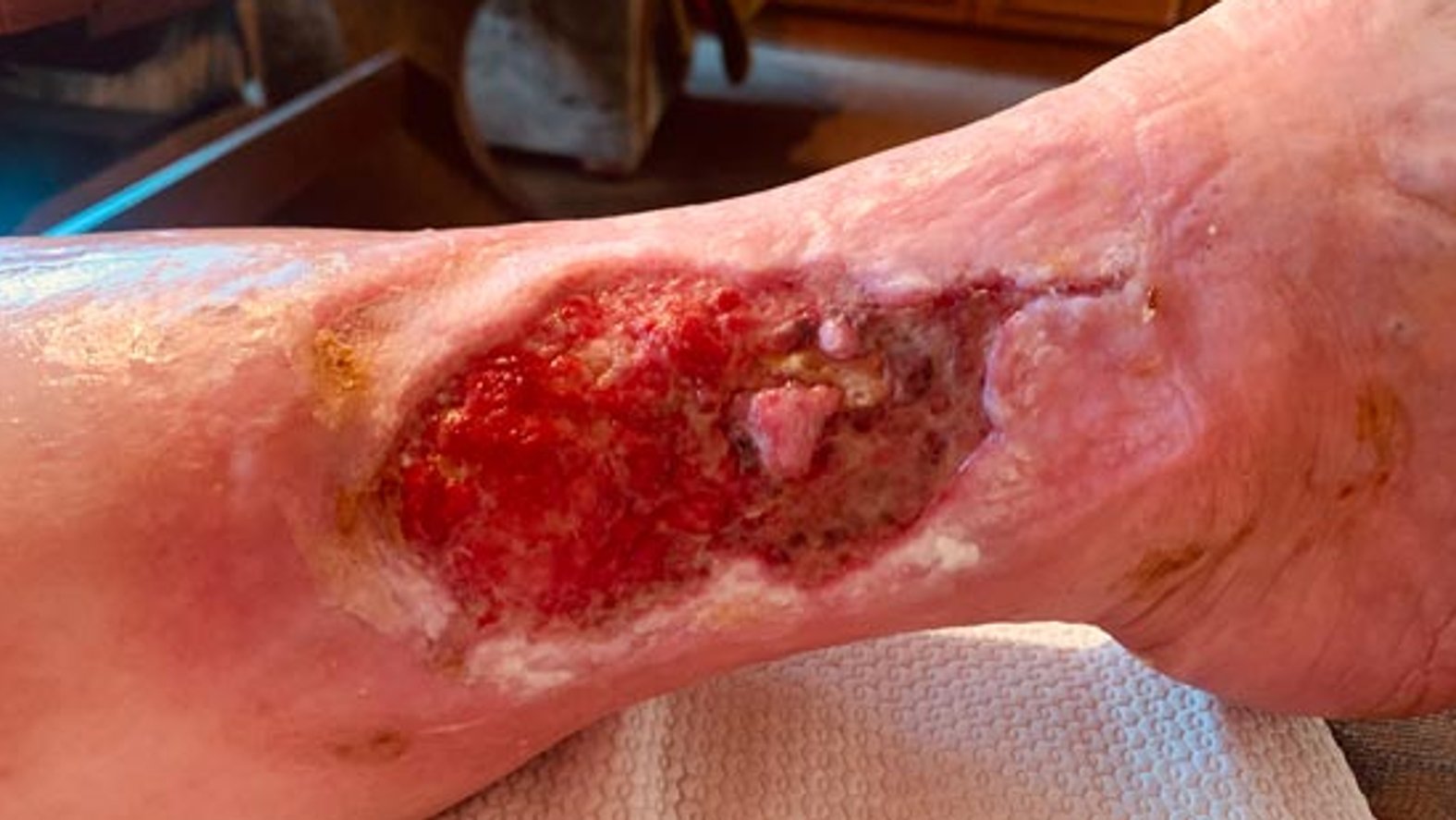
Zwei Wochen später hatte sich die Wundumgebungshaut nach mehrfacher Reinigung und Pflege mit einer Urea-Lotion bereits etwas erholt und war nur noch in Teilen etwas trocken und schuppig. Der Wundgrund war nun besser durchblutet und zeigte Granulations- und Epithelgewebe. An einer Stelle trat deutlich eine “Heilungsinsel” hervor. Am äußeren Rand war ein leichter Fibrinbelag zu sehen. Das Exsudat nahm nun etwas zu (Bild 2).
Um einer Infektion vorzubeugen, wurde kurzfristig auf die Versorgung mit einer polihexanidhaltigen Schaumstoffwundauflage umgestellt.
Behandeln Sie selbst eine Wunde mit DRACO®-Produkten? Dann dokumentieren Sie jetzt die Anwendung und helfen Sie uns dabei, unsere Produkte stetig zu verbessern.
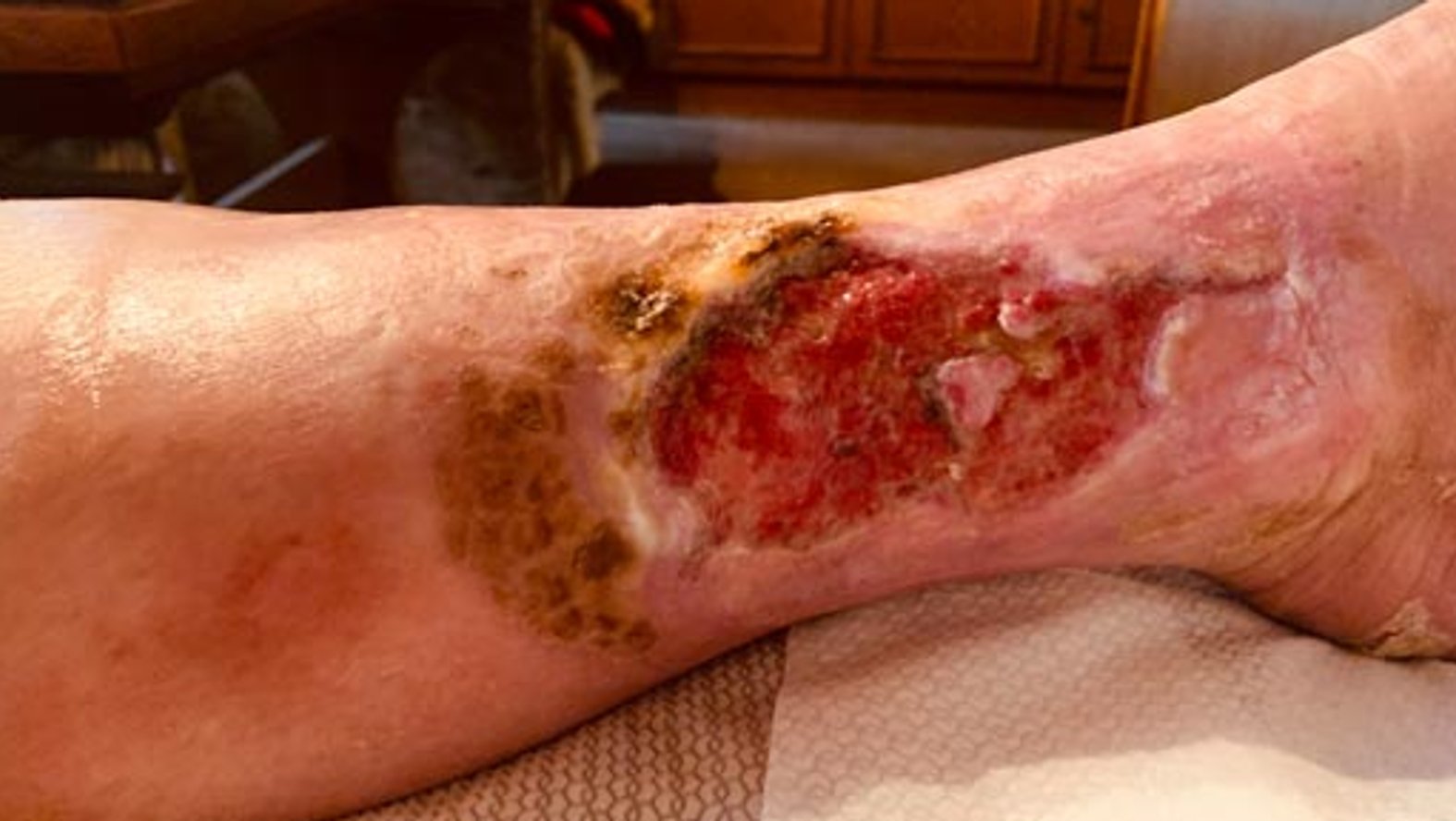
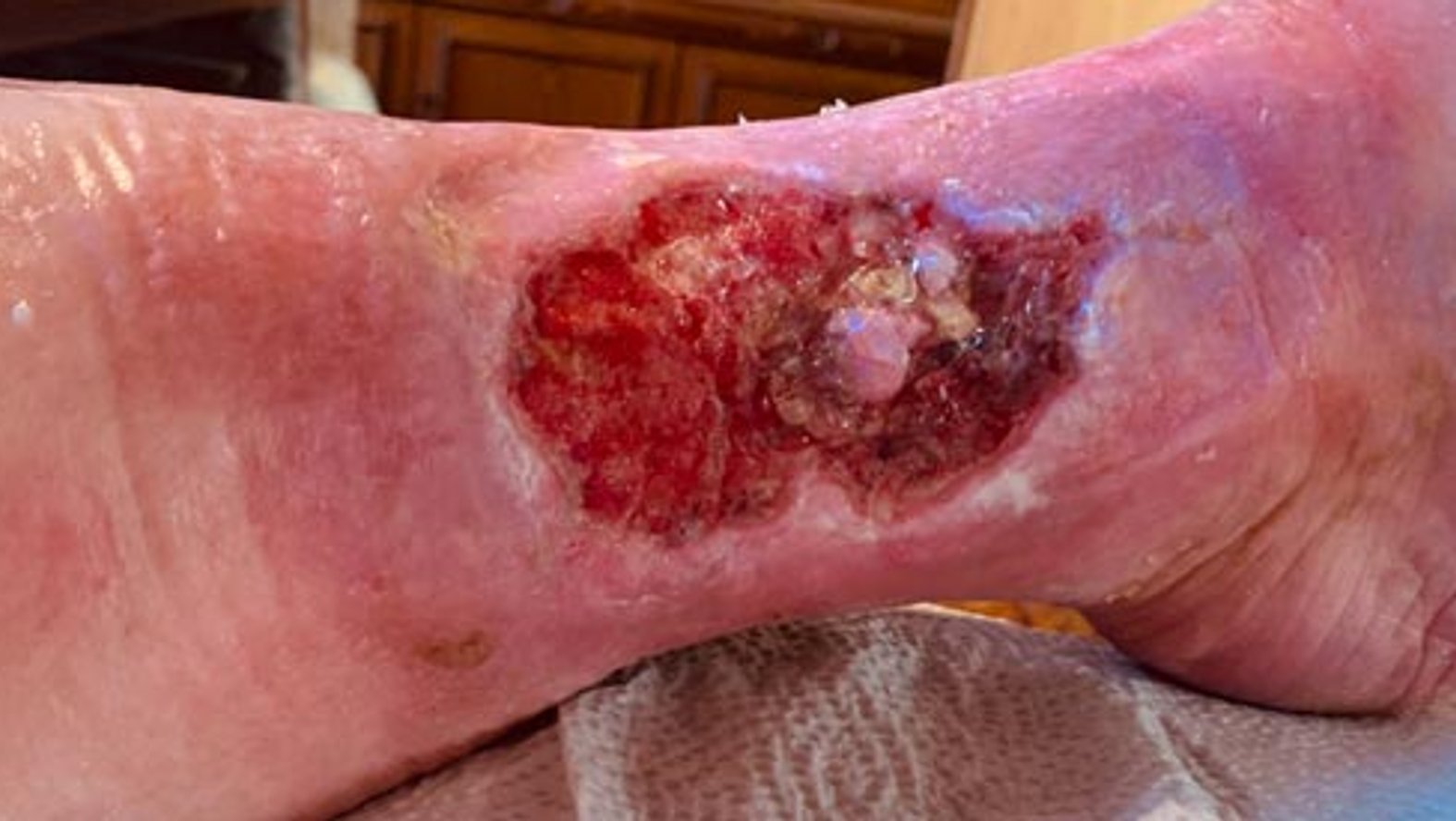
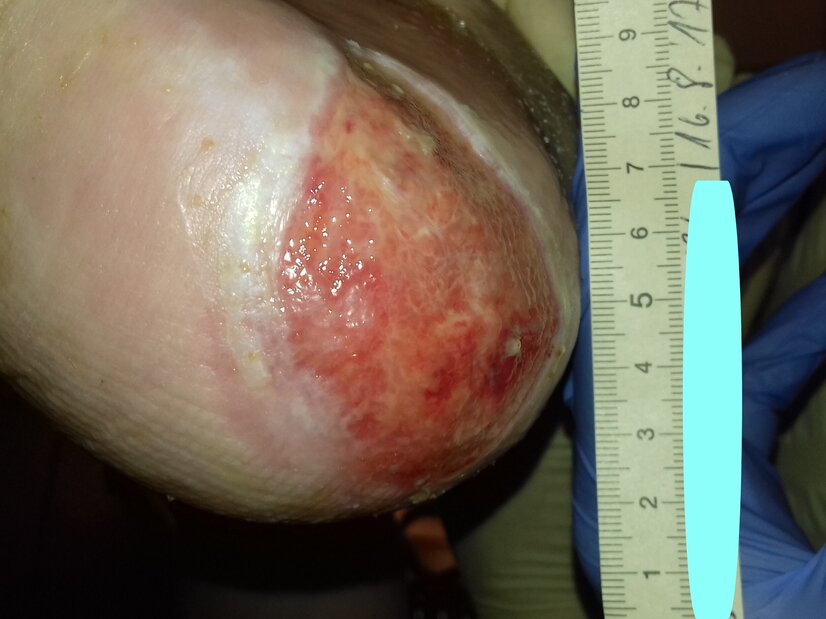
Zur AnwendungsdokumentationNach weiteren drei Wochen hatte sich die Exsudatmenge abermals erhöht, sodass auf eine Kombination aus Hydrofaser und Superabsorber umgestellt wurde. Der Wundrand war in Teilen mazeriert, größtenteils jedoch intakt (Bild 3). Nun wurde auch eine Kompression über der versorgten Wunde angelegt. Nach weiteren elf Tagen war der Wundrand größtenteils rosig. Teilweise war Granulations- und teilweise Epithelgewebe erkennbar.
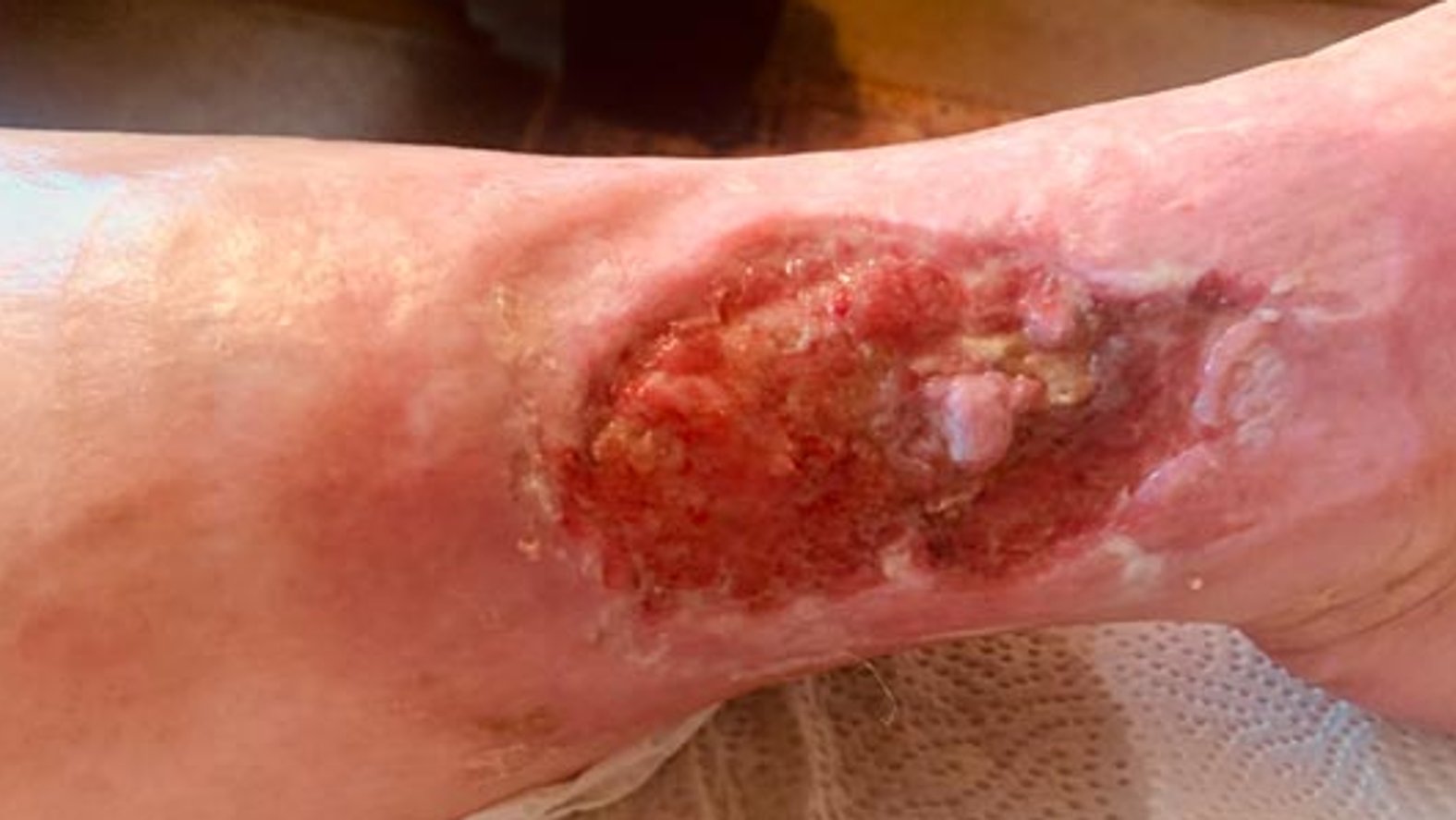
Nach ca. zwei Monaten der Versorgung durch das Familienmitglied mit zusätzlicher ärztlicher Überprüfung zeigte der Wundgrund Granulationsgewebe und war gut durchblutet. Das Exsudat war teilweise stark und die Versorgung mit einer Hydrofaser und einem Superabsorber wurde fortgesetzt. Durch die starke Exsudation war der Wundrand leicht mazeriert (Bild 4).
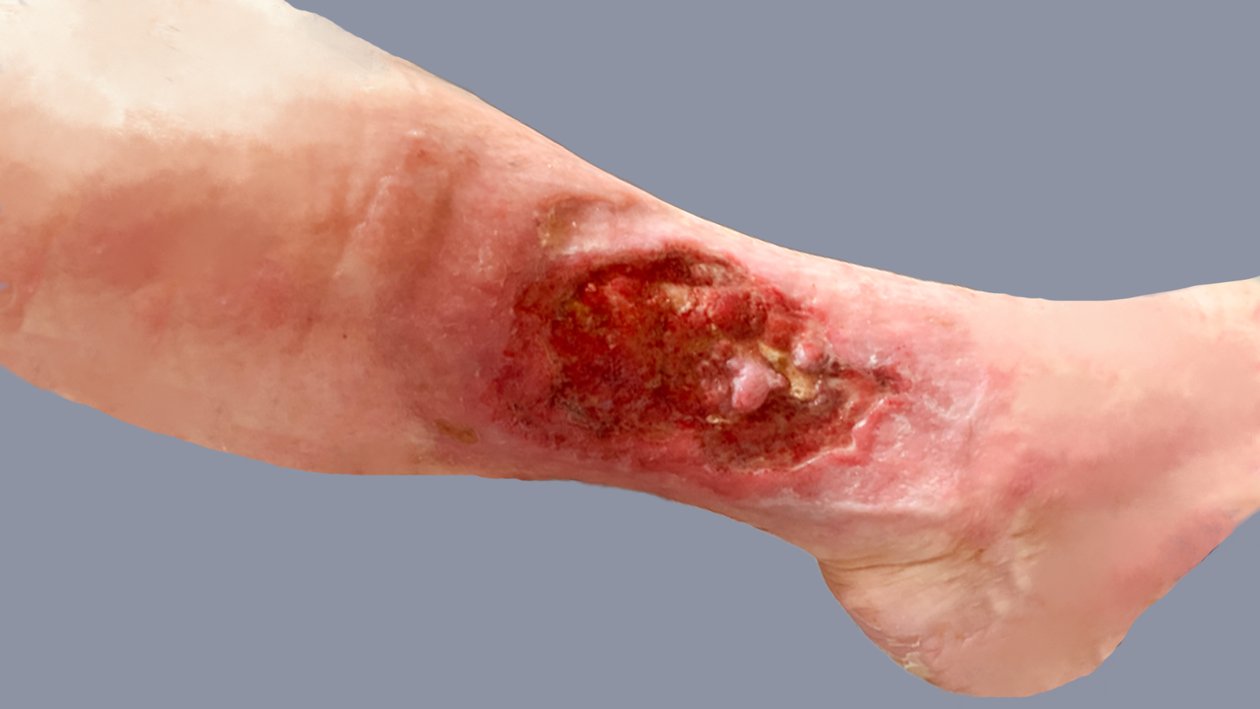
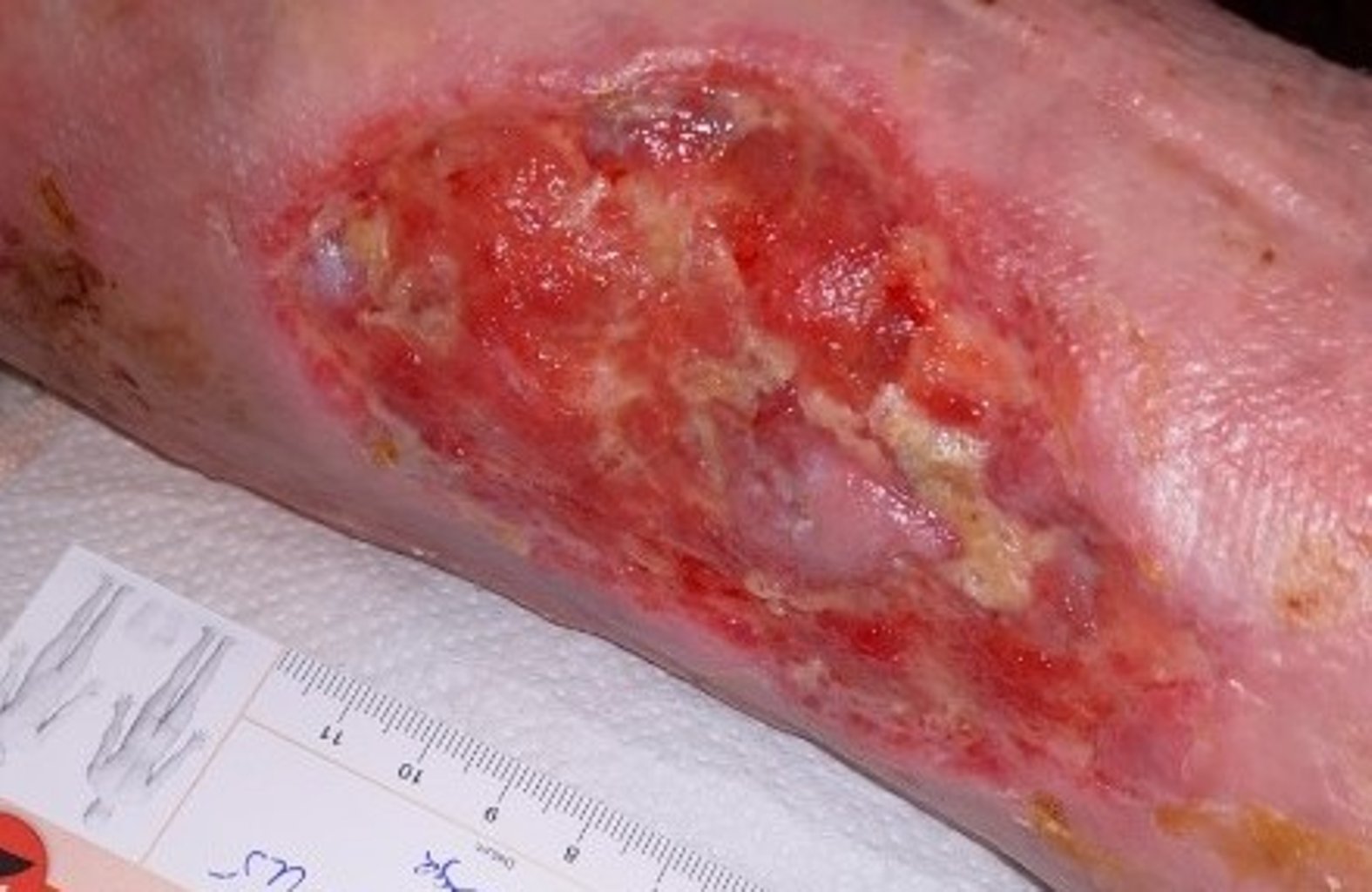
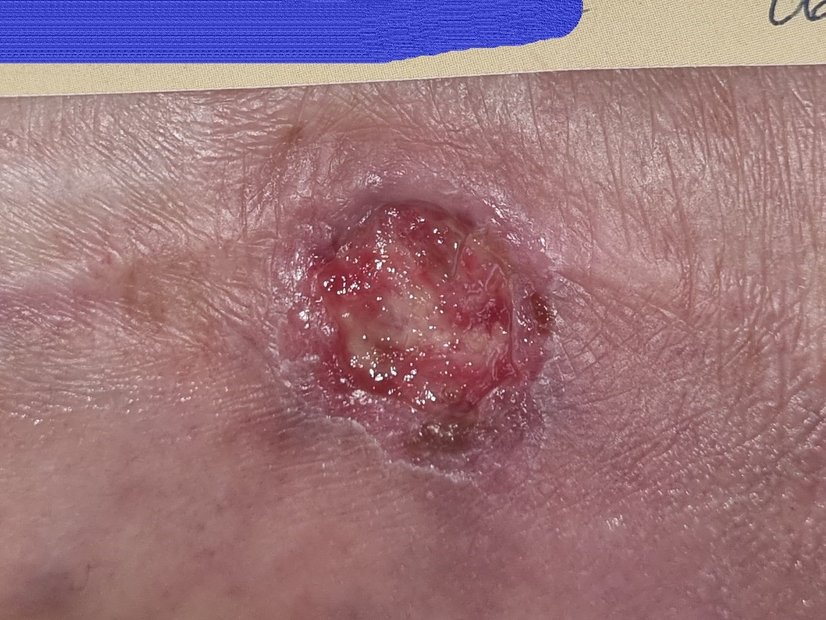
Zwei Wochen später war der Wundrand dann leicht gerötet, die Patientin zeigt jedoch keine weiteren Anzeichen einer Infektion, wie Wärmeentwicklung oder Schmerzen (Bild 5). Trotzdem wurde das Verbandwechselintervall kurzfristig verkürzt, um eine enge Wundbeobachtung zu ermöglichen. Nach ca. zwei weiteren Wochen mit verkürztem Verbandwechselintervall hat sich die Wundtiefe verringert und die Rötung ging zurück (Bild 6). Ab diesem Zeitpunkt wurde die Versorgung nicht mehr von der Angehörigen, sondern von einem externen Pflegedienst übernommen und alle drei bis vier Tage durchgeführt (Bild 7).
Drei Monate später war die Wunde deutlich flacher und hatte sich verkleinert. Die Fibrinbeläge zeigten sich immer wieder und wurden mit Hilfe von autolytischem (Hydrogel) und mechanischem Débridement (Kompressen) entfernt. Frau S. nimmt heute wieder deutlich aktiver am Sozialleben teil und trifft sich wieder regelmäßig mit ihren Freundinnen. Sie ist positiv eingestellt und erhofft sich einen vollständigen Wundverschluss.
Im deutschsprachigen Raum gibt es wenige Informationen zu Wunden auf dunkler Haut. Auch Bilder von Wundsituationen, die zu einer besseren Aufklärung bei Fachpersonen beitragen können, sind schwer zu bekommen. Wenn Ihnen entsprechende Fälle in der Praxis begegnen und auch Ihre Patienten mit einer anonymisierten Wunddokumentation einverstanden sind, würden wir uns freuen, wenn Sie mit uns in Kontakt treten.
E-Mail schreibenEs wurden unter anderem folgende DRACO®-Produkte in diesem Fallbeispiel verwendet
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.