Fallbeispiel: Pyoderma gangraenosum nach harmloser Verletzung
Eine ursprünglich kleine, harmlos wirkende Wunde am Unterschenkel verschlechterte sich deutlich. Es wurde ein Pyoderma gangraenosum diagnostiziert. In unserem Fallbeispiel lesen Sie, ob eine sechsmonatige immunsuppressive Therapie erfolgreich war und welche Produkte in der Behandlung des Pyoderma gangraenosum zur Anwendung kamen.
Patient
männlich, 70 Jahre
Risikofaktoren
keine
Lokalisation der Wunde
rechter Unterschenkel
Wundart
chronisch
Wundgrund
Nekrose
Wundumgebung
reizlos
Wundrand
gerötet
Exsudation
mäßig bis stark
Abstrichentnahme
zweimal
Ausgangssituation
Mischinfektion mit Pseudomonas-Anteilen
Anamnese
Diagnose
Therapie
Dokumentierter Wundverlauf
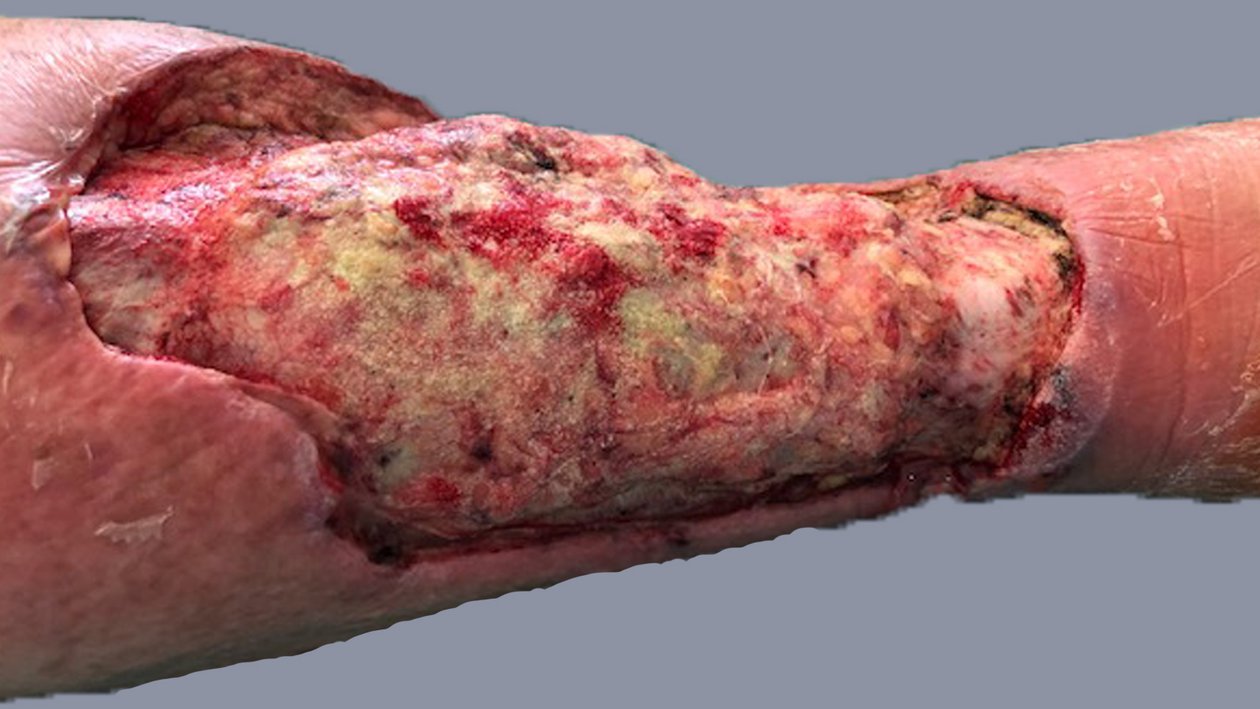
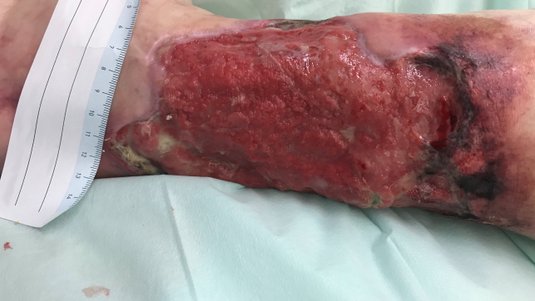
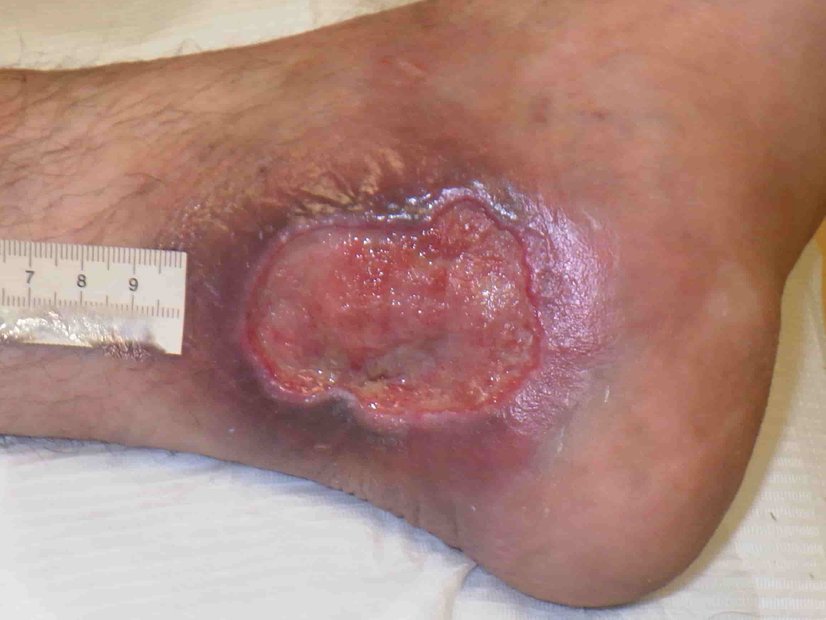
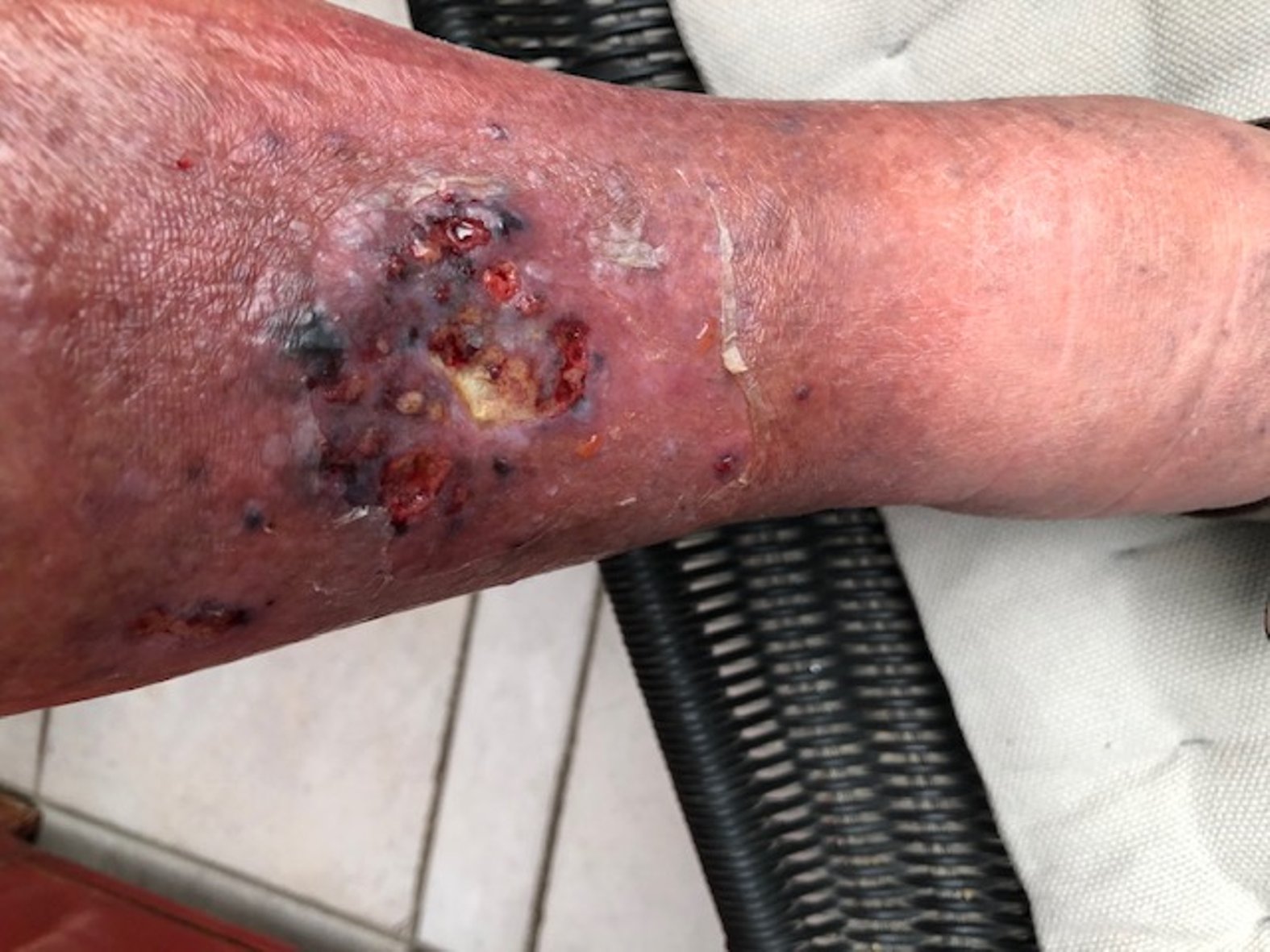
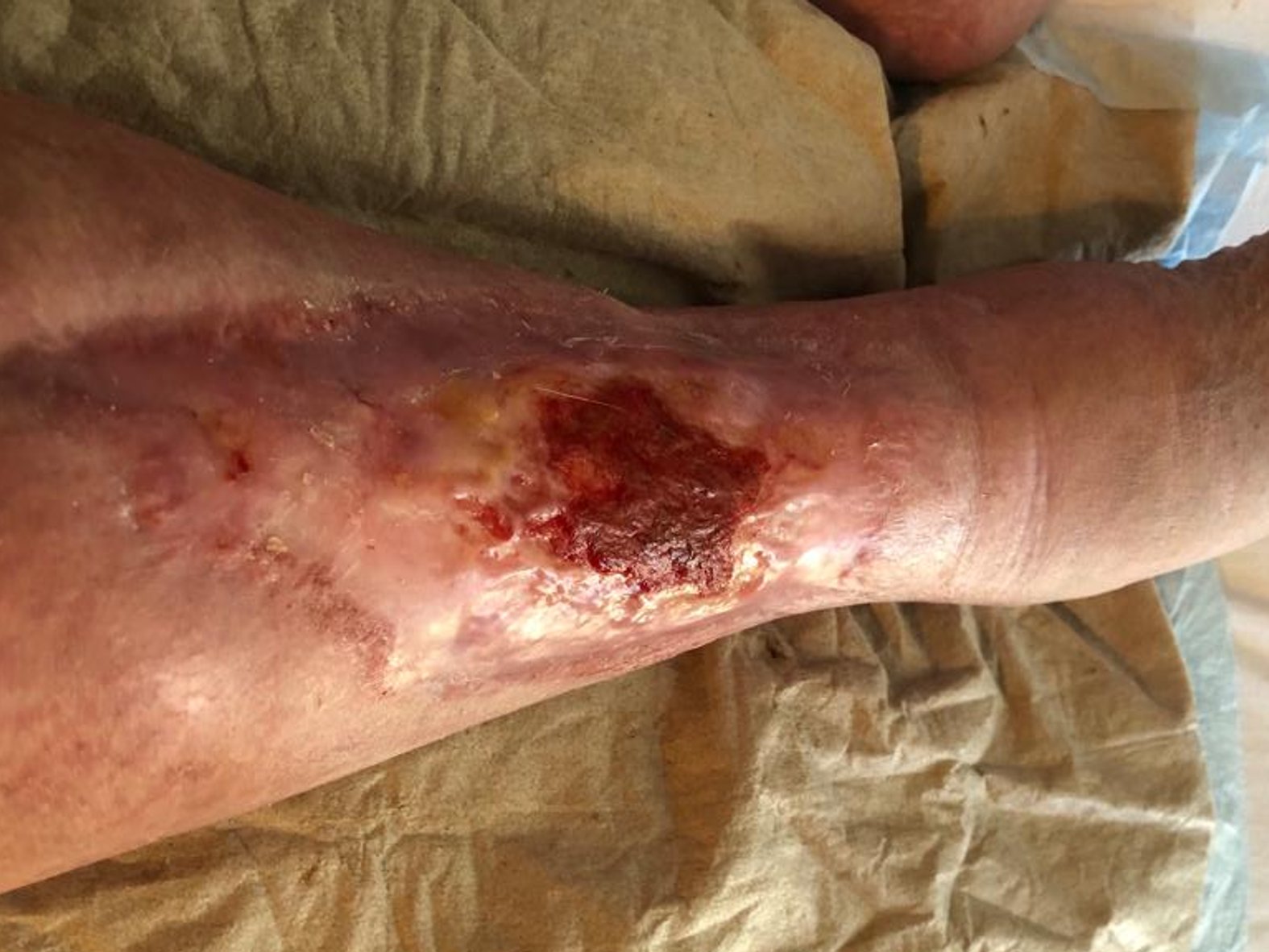
Im August 2020 zog sich der Patient eine kleine Schramme am rechten Unterschenkel zu. Diese wurde durch die Unterkante einer Beifahrertür eines Autos verursacht. Daraufhin verschlechterte sich die Wunde innerhalb von etwa 10 Tagen trotz Antibiose und PVP-Jod-Verbänden. Am 04.09.2020 fiel die Entscheidung für eine Operation. Daraufhin wurde dreimal ein Débridement des Ulcus durchgeführt (am 08.09., 10.09. und 13.09.). Diese Maßnahme erfolgte aufgrund des Fortschreitens der Infektion. Am 14.09.2020 wurde schließlich ein Pyoderma gangraenosum am rechten Unterschenkel diagnostiziert und durch eine histologische Gewebeprobe gesichert.
Noch am 18.09.2020 wurde mit der immunsuppressiven Therapie begonnen. Dabei wurden täglich 180 mg Kortison verabreicht, mit einer wöchentlich um 10 mg absteigenden Dosierung. Ab dem 25.09.2020 wurde zusätzlich Ciclosporin® eingesetzt, wobei es sich um eine Dosierung von täglich 2 x 100 mg über ca. 6 Monate handelte.
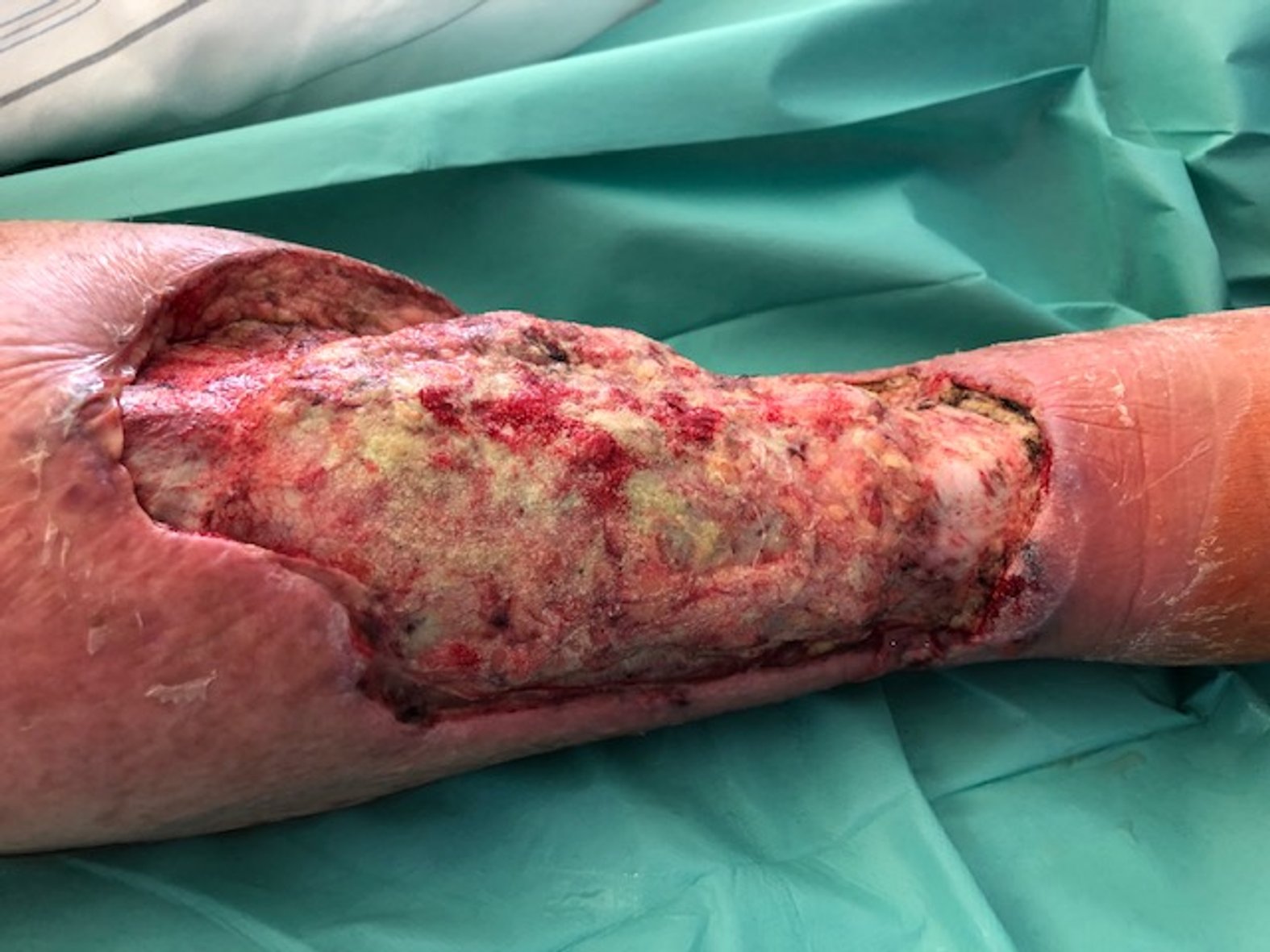
Der Verbandwechsel der Wunde fand meist täglich statt. Dabei wurde die Wunde mit PHMB-haltiger Wundspüllösung gereinigt und dann mit einer Schaumstoffwundauflage, Kompressen und einem Verband versorgt.
Gelegentlich traten makroskopische Zeichen einer bakteriellen Infektion auf, wobei in den Abstrichen Mischinfektionen mit geringem Pseudomonas-Anteil gefunden wurden. Es erfolgte zweimal eine antibiotische Therapie mit Ciprofloxacin®. Die Dosierung lag bei 500 mg, in Form von 2 x 1 Tablette für 5 Tage. Gelegentlich wurde auch eine lokale Therapie mit Cortisonsalbe durchgeführt. Im November 2020 begann der Patient mit Physiotherapie am Gerät.
Der Ulcus-Befund verbesserte sich kontinuierlich. Wie es mit dieser Wunde weiterging, lesen Sie im grauen Infokasten.
Nach unseren letzten Informationen war eine Spalthautabdeckung geplant. Der Patient entschied sich in Absprache mit dem behandelnden Arzt aktiv dagegen. Umso wichtiger war und ist natürlich die konsequente Wundversorgung.
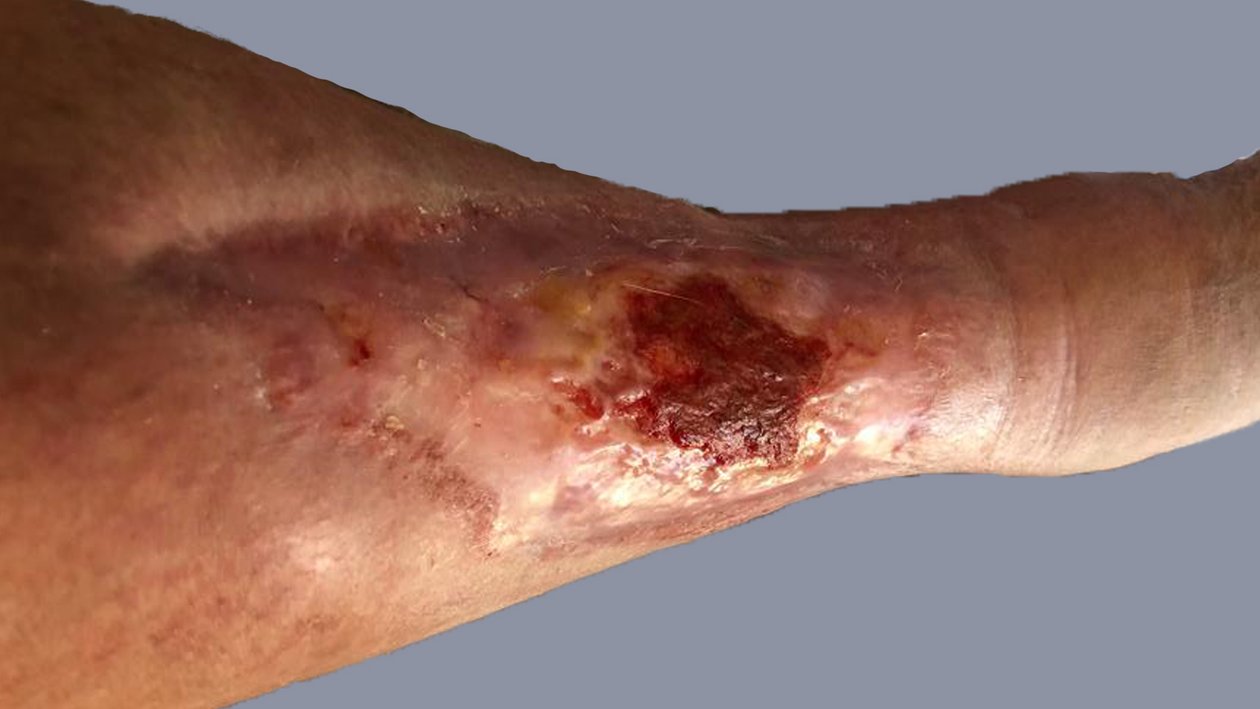
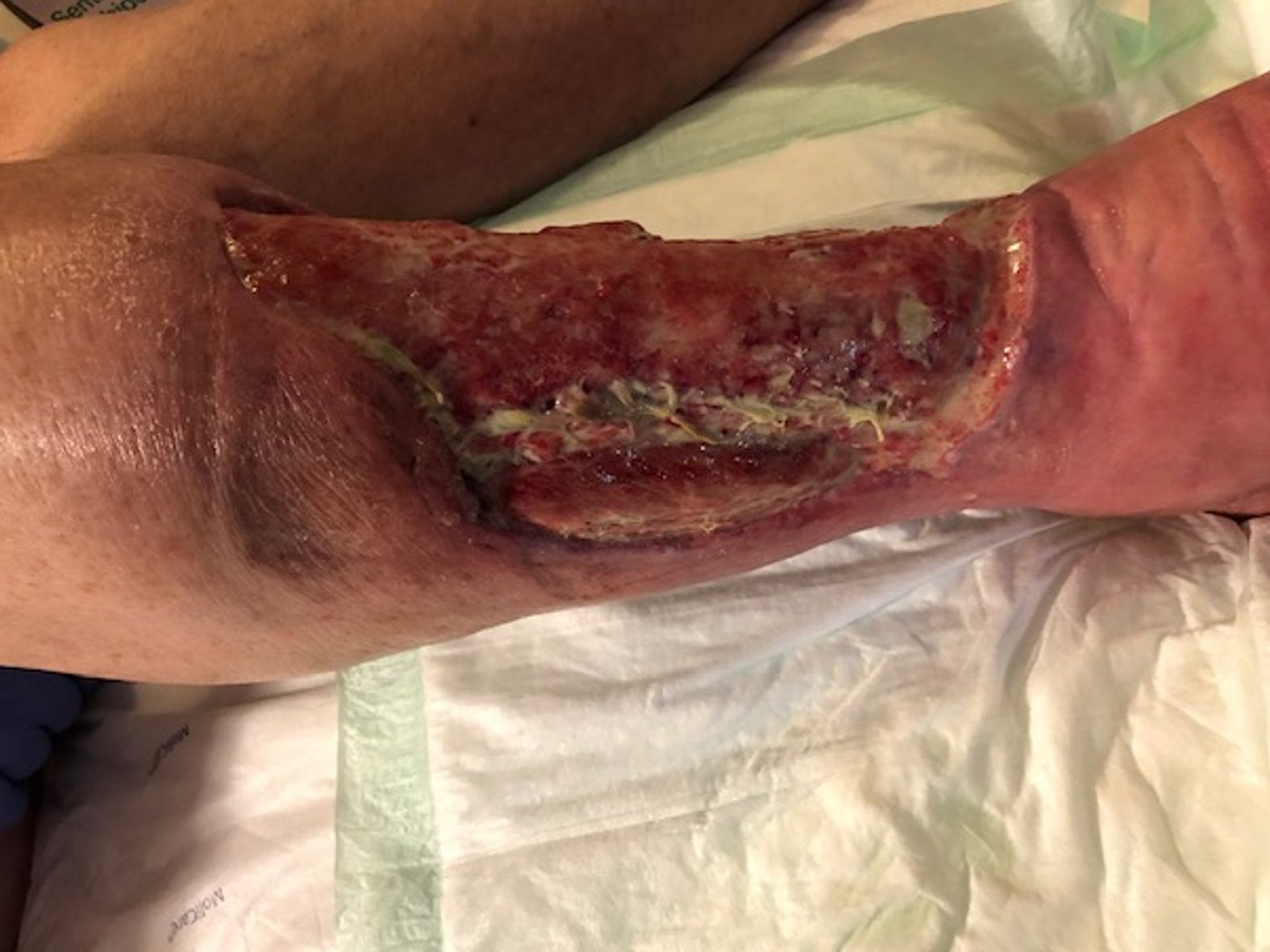
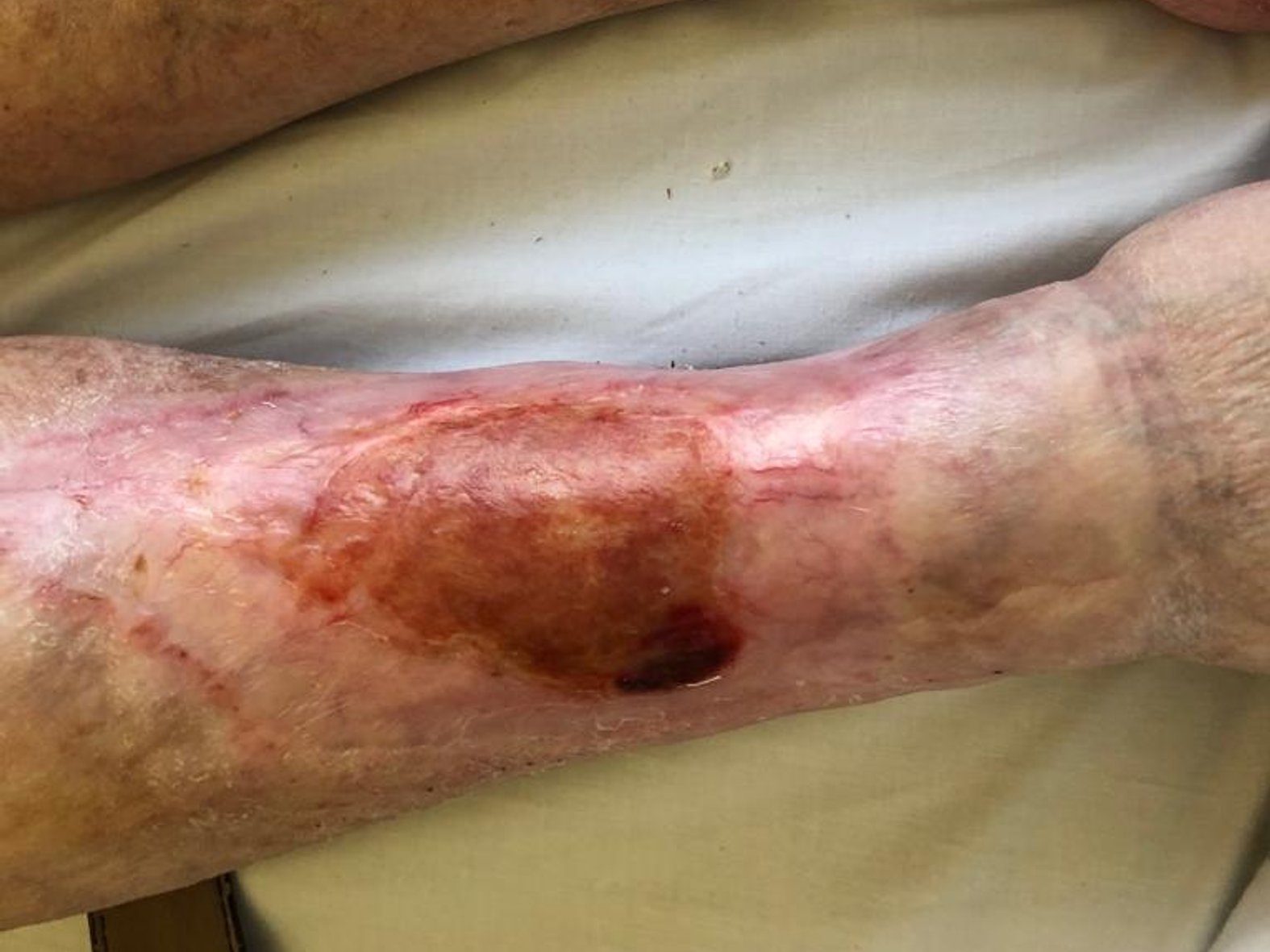
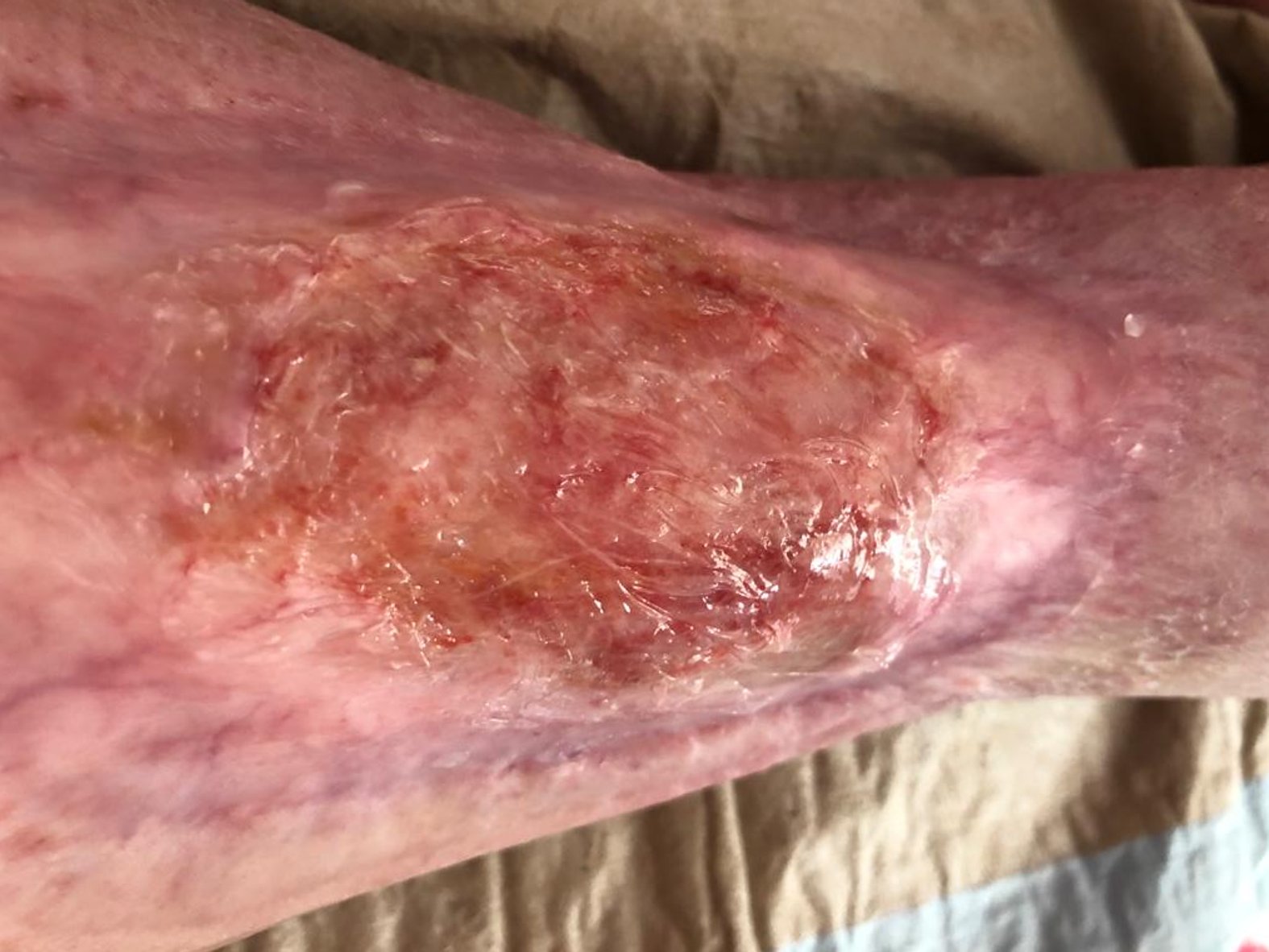
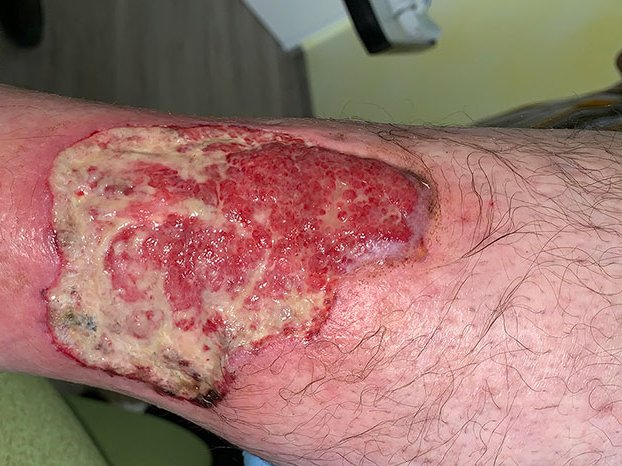
Zunächst wurde die Wunde weiterhin mit einer Schaumstoffwundauflage und einer entsprechenden Fixierung versorgt. Nachdem die Exsudatmenge nachließ und keine Infektion mehr nachzuweisen war, wurde auf die Versorgung mit einer hydrokolloiden Wundauflage umgestellt (Achtung! Nur bei nicht infizierten Wunden werden hydrokolloide Wundauflagen verwendet). Diese wurde alle zwei Tage gewechselt und nahm das mäßig austretende Exsudat gut auf. Die Wunde hatte sich seit Februar 2021 deutlich verkleinert und ein Teil des zuvor fast gänzlich betroffenen Unterschenkels war abgeheilt (Bild 22.02.2022).
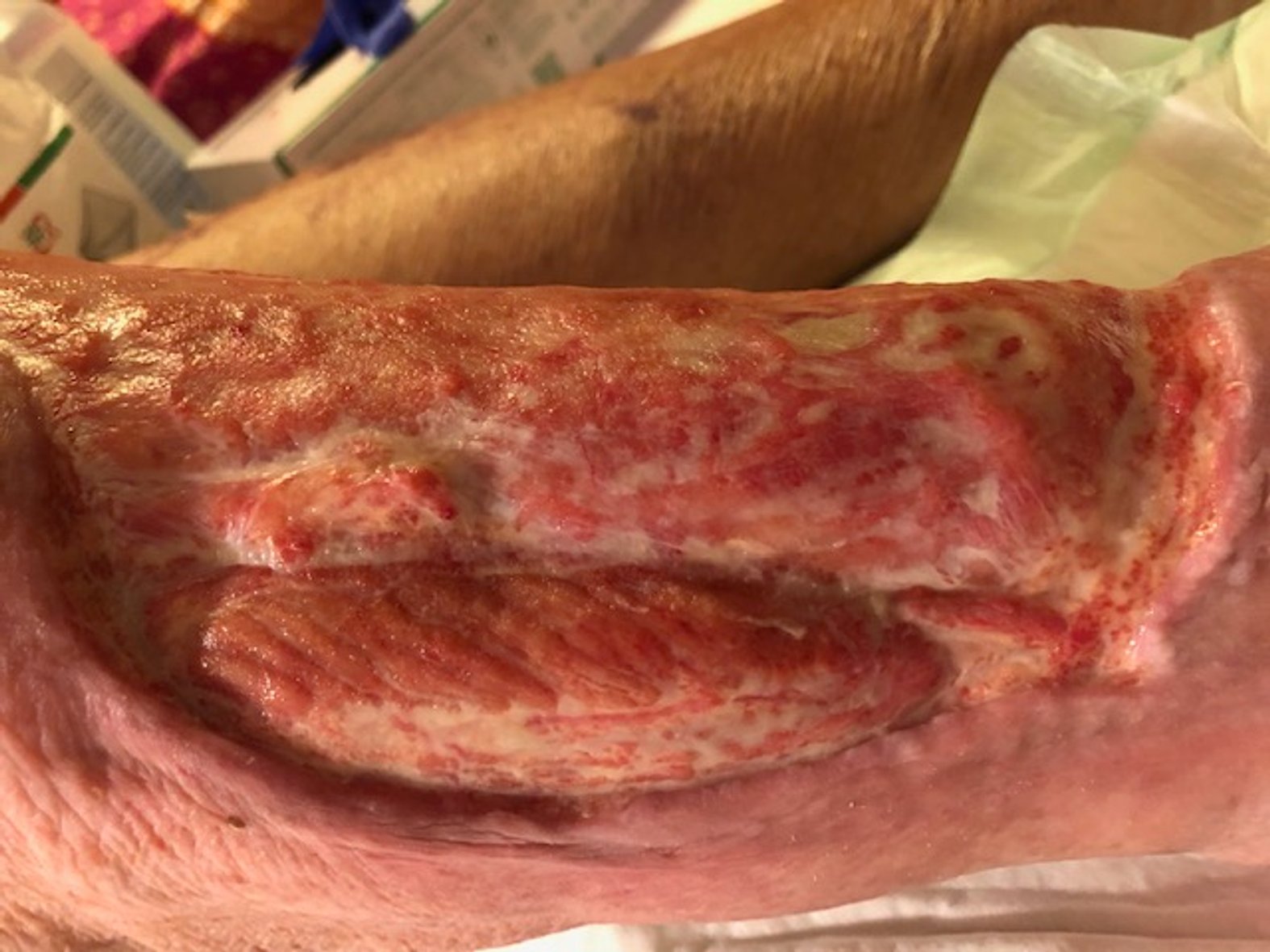
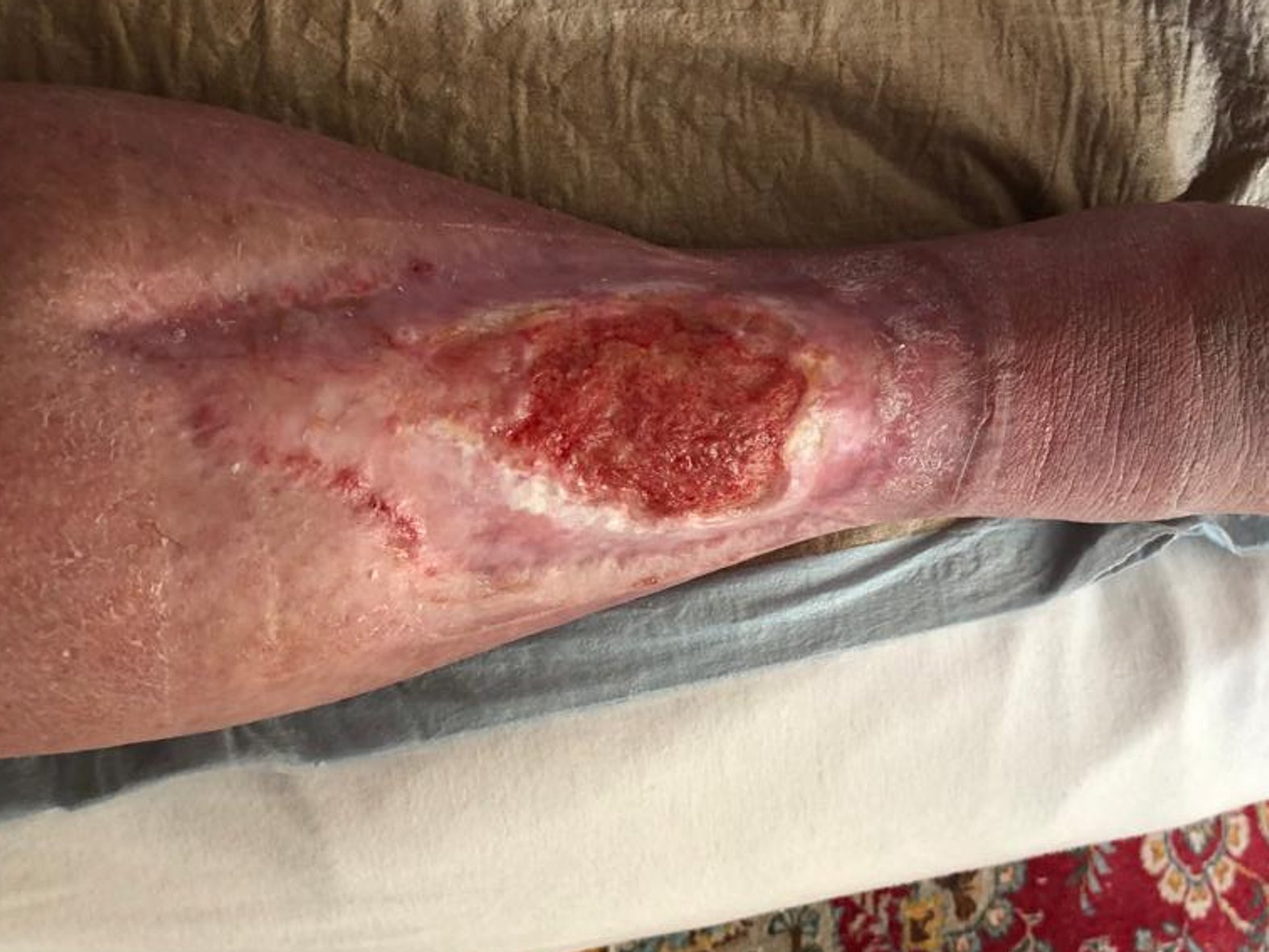
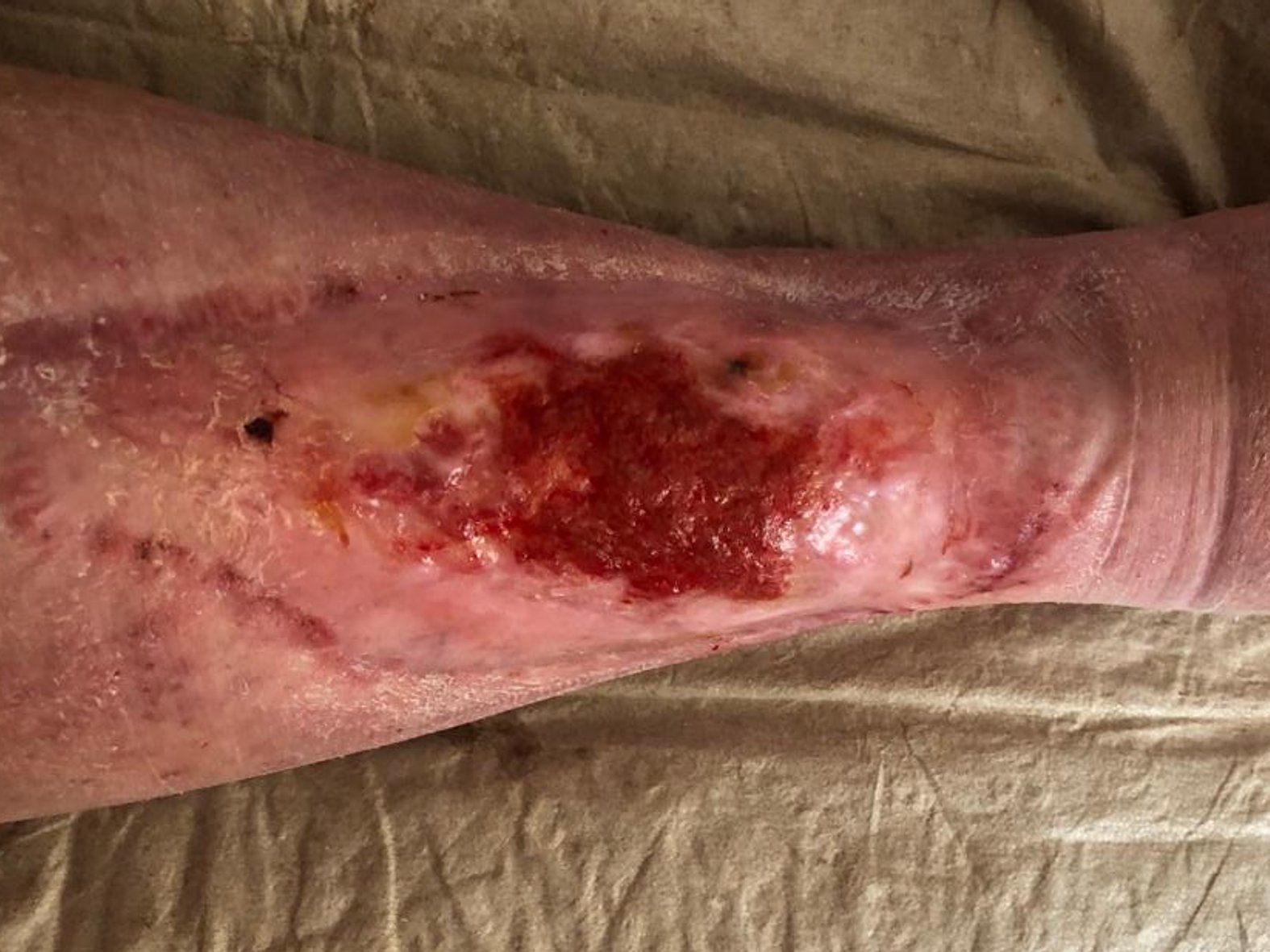
Im Februar 2022 trat dann eine Verschlechterung des Gesamtzustandes des Patienten auf. Er erkrankte an Colitis ulcerosa, einer chronisch-entzündlichen Darmerkrankung. Die Krankheit beanspruchte in diesem Fall Kräfte, die der Körper eigentlich für die Wundheilung gebraucht hätte. Zusätzlich wurde das Immunsystem geschwächt und die Wundheilung stagnierte daraufhin. Durch eine andauernde medikamentöse Therapie mit Salofalk (3 g täglich) und Prednisolon (inzwischen 5 mg täglich) wurde die Erkrankung wieder gut unter Kontrolle gebracht und der Zustand des Patienten verbesserte sich. Auch die Wundheilung schritt nun wieder voran. Am Wundrand zeigte sich zwar zuletzt (Bild 06.08.2022) wieder leichter Fibrinbelag, aber auch Epithelgewebe, und die Wunde begann sich wieder zu verkleinern. Die Wundmitte wies Granulationsgewebe auf.
Heute ist der Patient positiv eingestellt und rechnet in diesem Jahr mit einem kompletten Wundverschluss. Wir bleiben für Sie weiterhin an diesem Fall dran und hoffen, bald vom vollständigen Wundverschluss berichten zu können.
2020-2021
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.