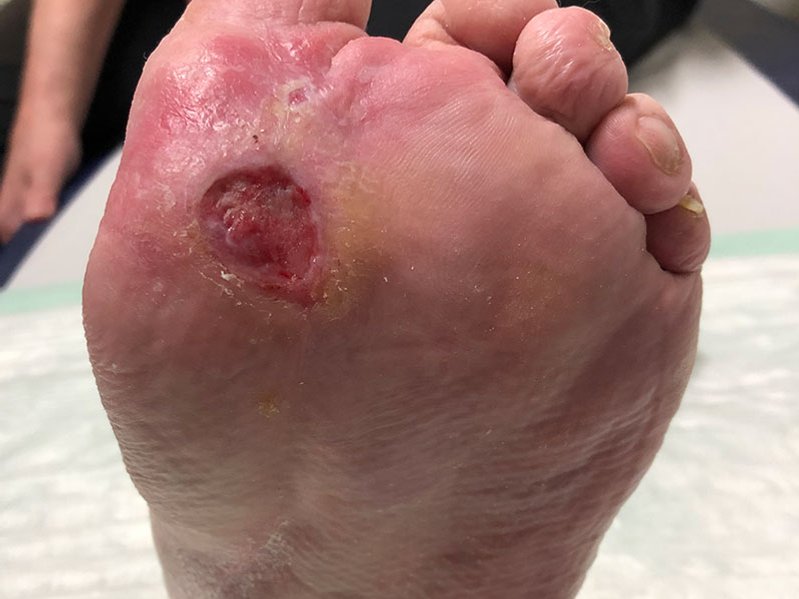
Fallbeispiel: Schlecht heilende Wunde durch Plattenepithelkarzinom
Als ein Ulcus am linken Unterschenkel einer 84-jährigen Patientin auch nach Monaten nicht abheilt, wird sie in einer spezialisierten pflegerischen Praxis vorstellig. Dort kommt der Verdacht auf, die stagnierende Wundheilung könnte einen überaus ernsten Hintergrund haben.
Geschlecht
Frau
Alter
84 Jahre
Diabetes mellitus
nein
Lokalisation der Wunde
linker Unterschenkel
Wundart
chronisch
Wundgrund
Fibrin, Biofilm, Granulation
Wundumgebung
trocken, gerötet
Wundrand
gerötet
Exsudation
mäßig, serös, gelblich, geruchlos
Ausgangssituation
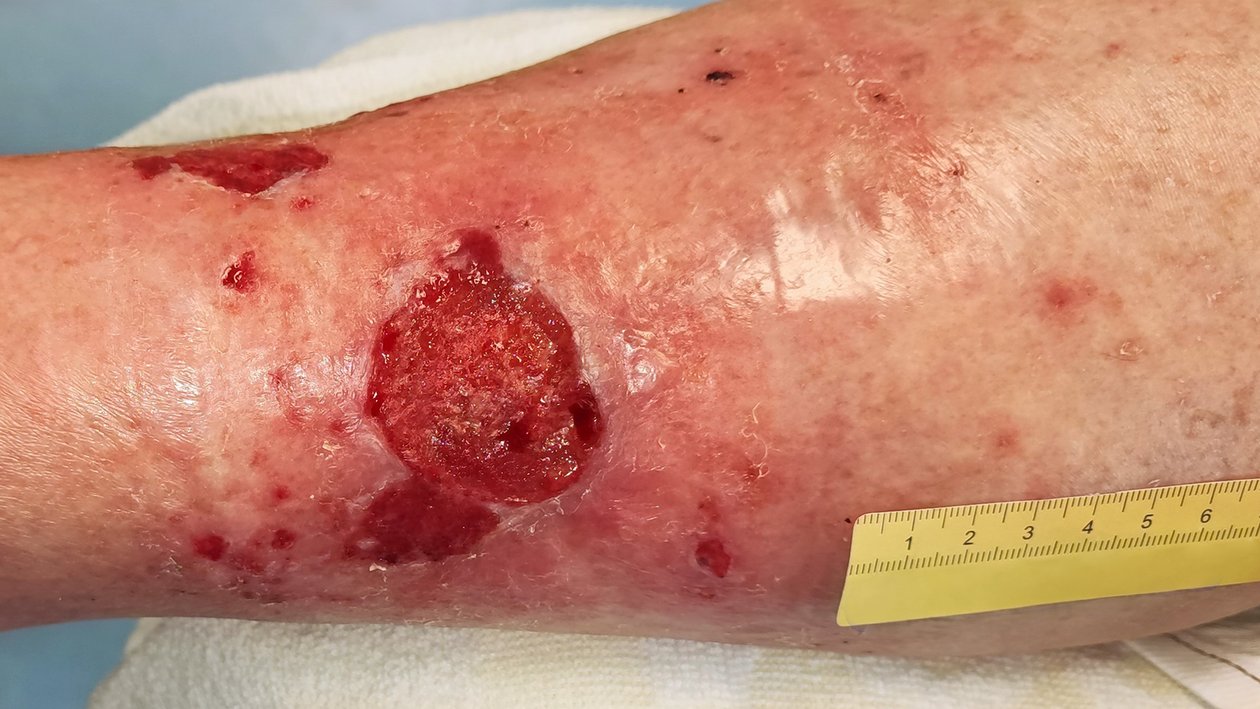
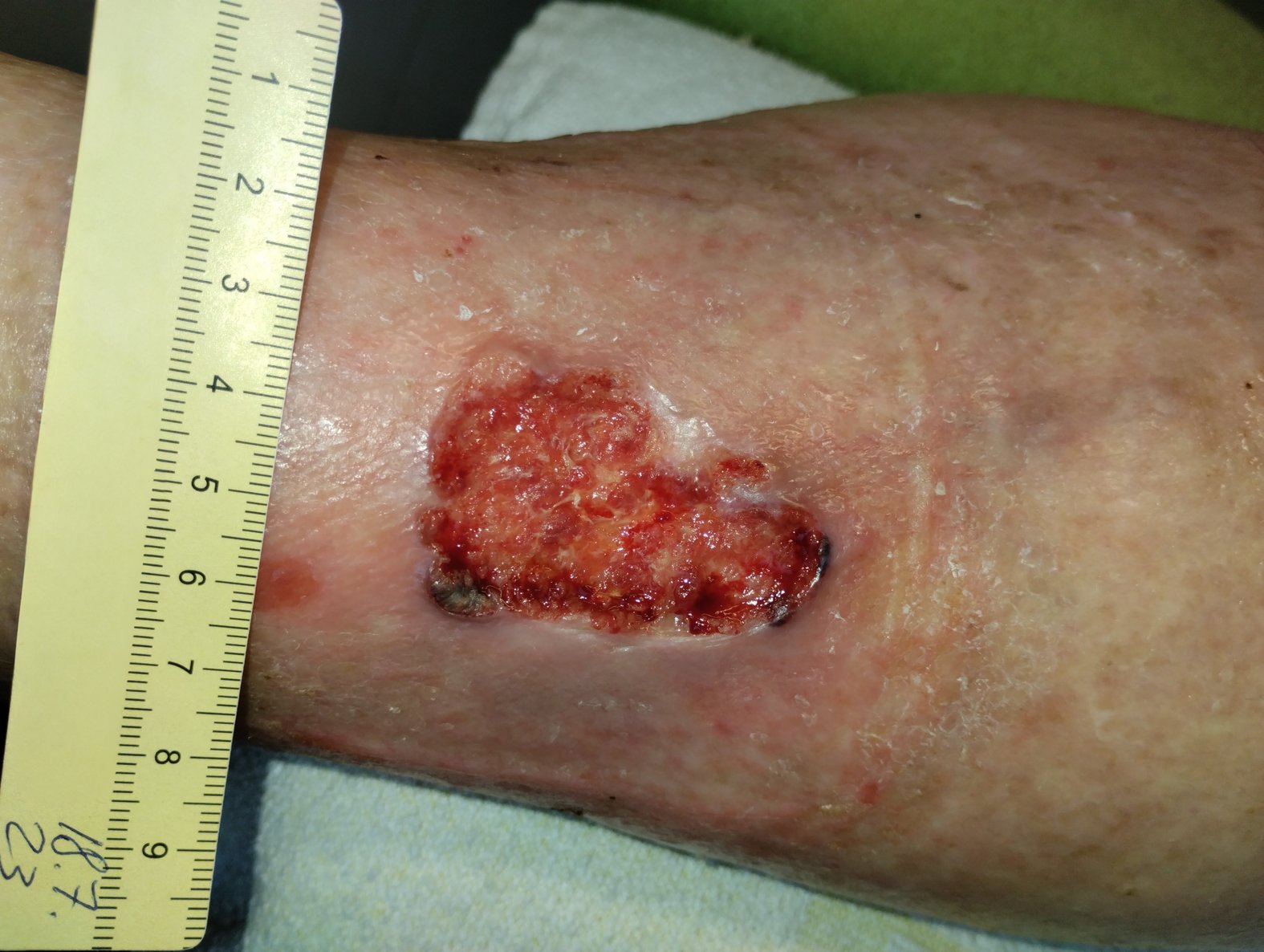
Seit einem halben Jahr leidet die Patientin Frau D. an einer Wunde am linken Bein, deren Ursprung sie nicht mehr zuordnen kann. Mit dieser Wunde stellte sie sich nach 3 Monaten bei ihrem Hausarzt vor, der gleichzeitig ihr Schwiegersohn ist. Da sich mit der Zeit immer stärkere Schmerzen und schwer eindrückbare Ödeme entwickelten und die Wunde keine Heilungstendenz erkennen ließ, wendete sie sich schließlich an eine spezialisierte pflegerische Praxis. Dort wurde bei der Erstvorstellung eine 5,1 cm lange, 4,5 cm breite und 0,5 cm tiefe Wunde am linken Unterschenkel dokumentiert. Ventral sind weitere Ulzerationen zu erkennen.
Anamnese
Diagnose
Die Visuelle Analogskala dient der Messung subjektiver Empfindungsstärken, z.B. für Schmerzen oder Juckreiz. In diesem Fallbeispiel dient sie der Schmerzeinschätzung. Ein Wert von 0 entspricht dabei keinem empfundenen Schmerz, während 10 die stärkste vorstellbare Schmerzempfindung darstellt.
Der Wundverlauf auf einen Blick
Dokumentierter Wundverlauf
Anfänglich zeigt sich die Wunde mit einer Länge von 5,1 cm, einer Breite von 4,5 cm und einer Tiefe von 0,5 cm (Foto 1). Die mäßige Exsudation ist serös-gelblich. Der Wundrand und die trockene Umgebungshaut sind gerötet und der Wundgrund besteht aus Granulationsgewebe und Fibrin mit Biofilm. Den Dauerschmerz gibt Frau D. mit einer Stärke von VAS 4 an; bei der Wundreinigung nimmt der Schmerz deutlich zu (VAS 8).
Die vom Hausarzt bereits eingeleitete Schmerztherapie wird so angepasst, dass Frau D. vor der Wundversorgung ein schnellwirkendes Medikament einnimmt, um Schmerzspitzen zu vermeiden. Danach erfolgt die Wundreinigung. Zunächst wird hierbei aufgrund der Rötung Octenisept verwendet, um eine Infektion zu verhindern. Anschließend wird eine ureahaltige Creme eingesetzt, um die Wundumgebunghaut zu pflegen. Polyhexanid-Macrogol-Salbe 0,5 % wird direkt auf die Wunde aufgebracht. Schließlich wird die Wunde mit einem Superabsorber versorgt, der mit einer Mullbinde fixiert wird. Darüber kommt ein Mehrkomponentenkompressionsverband zum Einsatz. Das Versorgungsintervall beträgt anfänglich 3 Tage.
Diese DRACO® Produkte hätten hier zur Anwendung kommen können
Zudem wird für die nächsten zwei Termine eine ausführliche Beratung im Sinne einer Patientenedukation geplant, bei der Frau D. ausführliche Informationen zur bestehenden CVI und deren Zusammenhang mit der Wunde erhalten soll. Außerdem sollten ihr einige Übungen zur Aktivierung der Muskel-Venen-Pumpe gezeigt werden und es wird besprochen, dass Frau D. künftig eine manuelle Lymphdrainage erhalten soll.
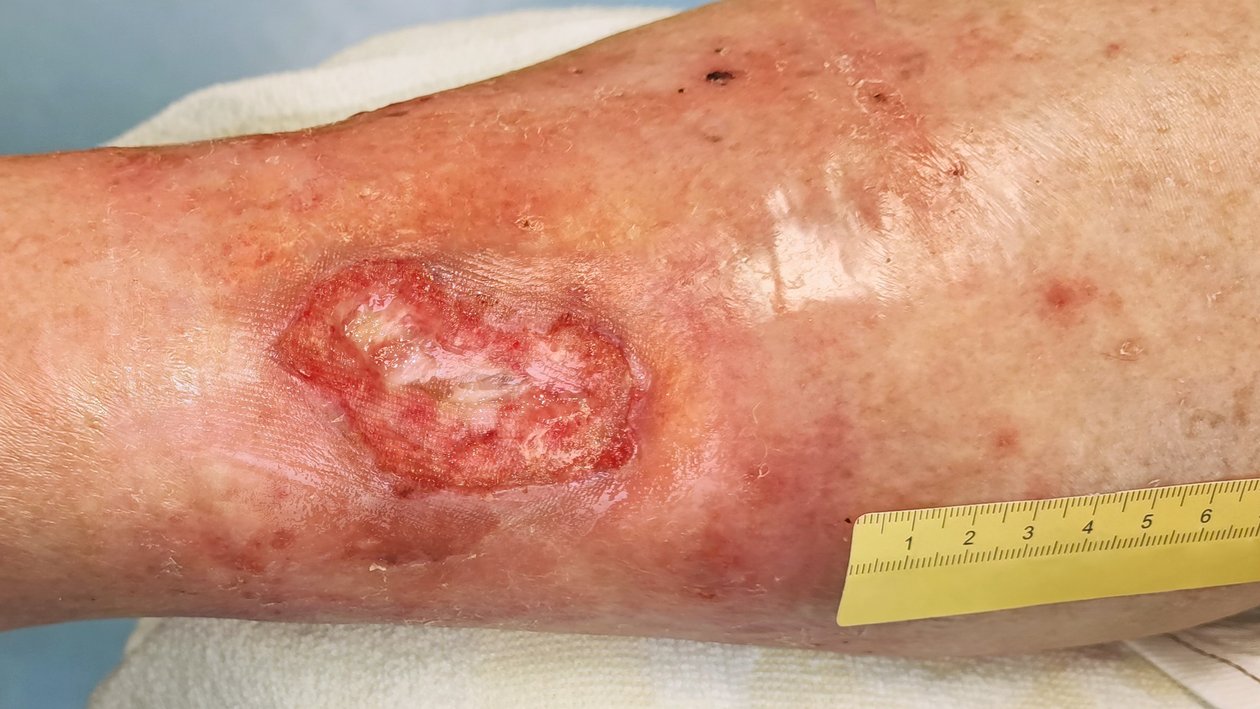
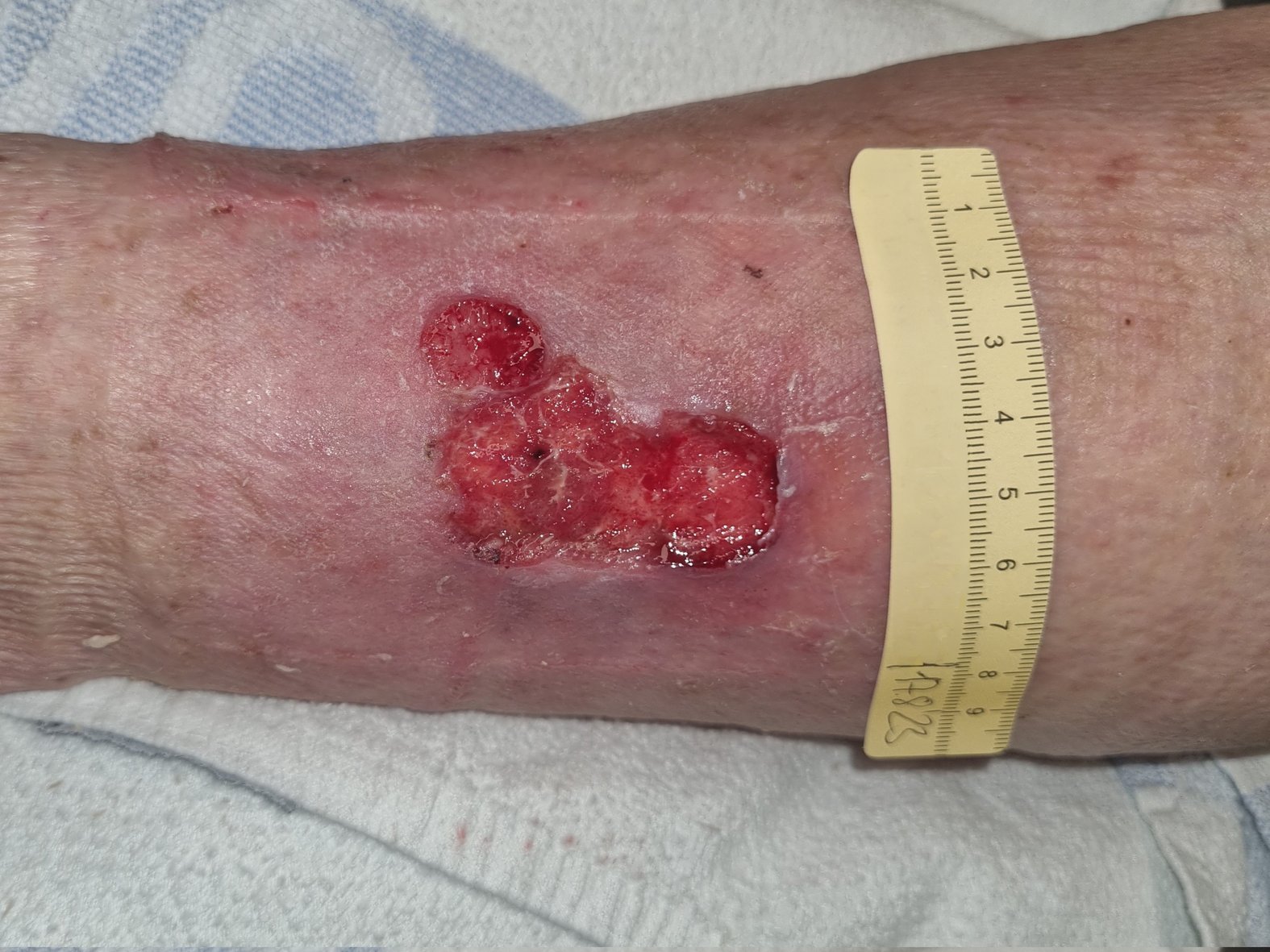
Nach 6 Wochen hat sich die Wundsituation verbessert (Foto 2). Die Wunde ist jetzt 4,2 cm lang, 2,6 cm breit und fast auf Hautniveau. Die Exsudation ist weiterhin serös-gelblich, geruchlos und mäßig ausgeprägt. Die Umgebungshaut ist noch etwas trocken, sonst aber in einem guten Pflegezustand. Der Biofilm am Wundgrund ist inzwischen verschwunden, Fibrin und Granulationsgewebe sind weiterhin erkennbar. Die Schmerzsituation hat sich deutlich gebessert, sodass Frau D. jetzt selbst bei der Wundreinigung nur noch Schmerzen der Stärke VAS 3 angibt.
Die Wundreinigung erfolgt nun mit steriler Lösung, die Hautpflege wird beibehalten und die Polyhexanid-Macrogol-Salbe abgesetzt. Die Wunde wird weiterhin mit einem Superabsorber und einer Mullbinde versorgt, nun allerdings zweimal wöchentlich. Darüber kommt weiter der Mehrkomponentenkompressionsverband zum Einsatz. Die manuelle Lymphdrainage erfolgt ab jetzt ebenfalls zweimal in der Woche.
DRACO® Produkte für die Kompressionstherapie
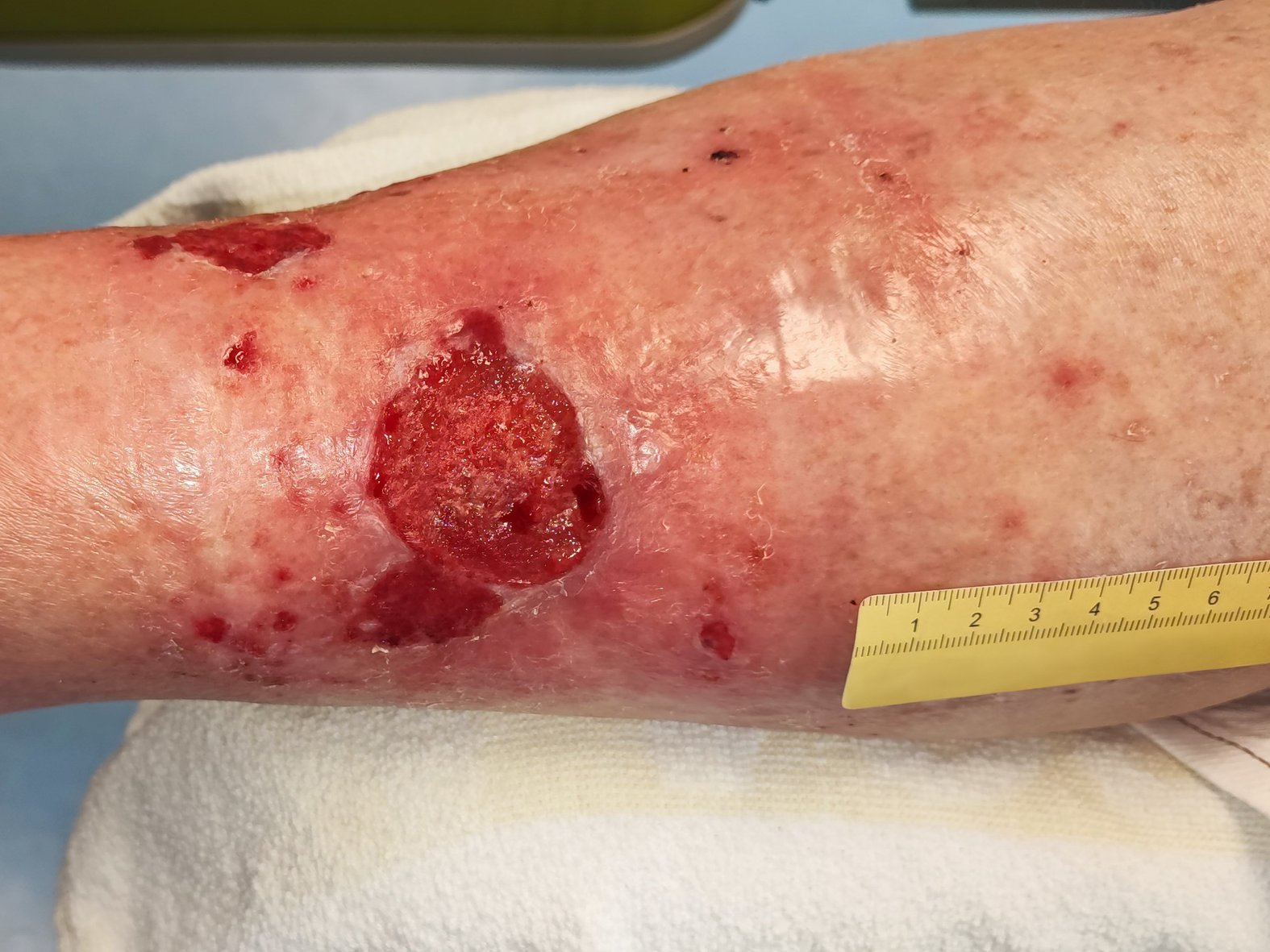
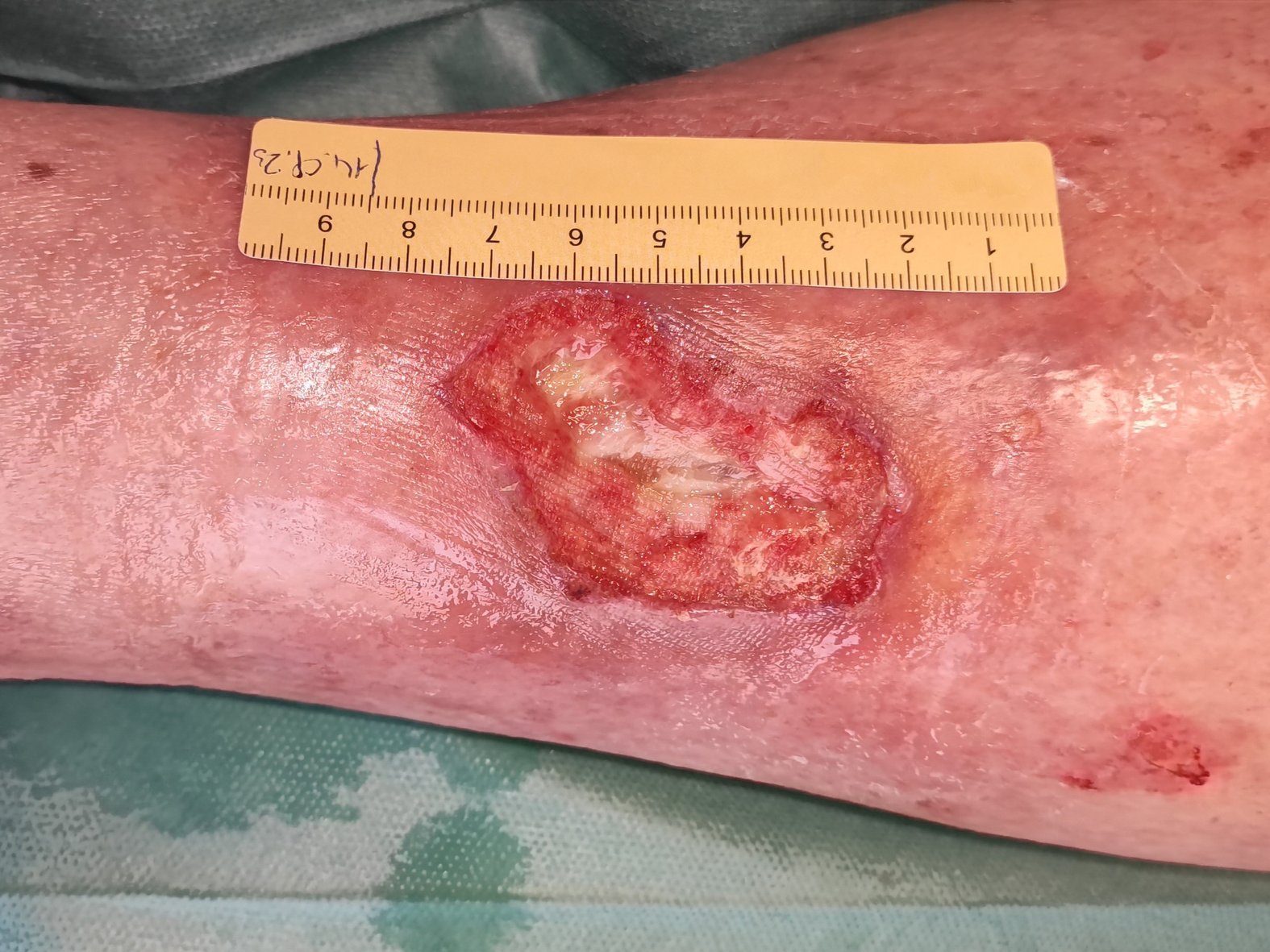
Nach weiteren 4 Wochen zeigt sich eine Stagnation der Wundheilung (Foto 3). Die Länge der Wunde beträgt nun 4 cm, die Breite 2,5 cm und die Tiefe wieder 0,5 cm. Die weiterhin mäßige Exsudation ist jetzt gelb-blutig und am Wundrand sind kleine Einblutungen zu erkennen. Die Schmerzen haben trotz der Schmerzmedikation zugenommen (VAS 5 bei der Wundreinigung).
Frau D. fällt es momentan schwer, die Termine zur Lymphdrainage und die Kompressionsmaßnahmen zu ertragen, zumal sie selbst erkennt, dass die Wundheilung nicht wie gewünscht voranschreitet. Nach einem ausführlichen Gespräch willigt sie aber ein, der begonnenen Behandlung noch eine Chance zu geben. Diese wird daraufhin unverändert fortgesetzt.
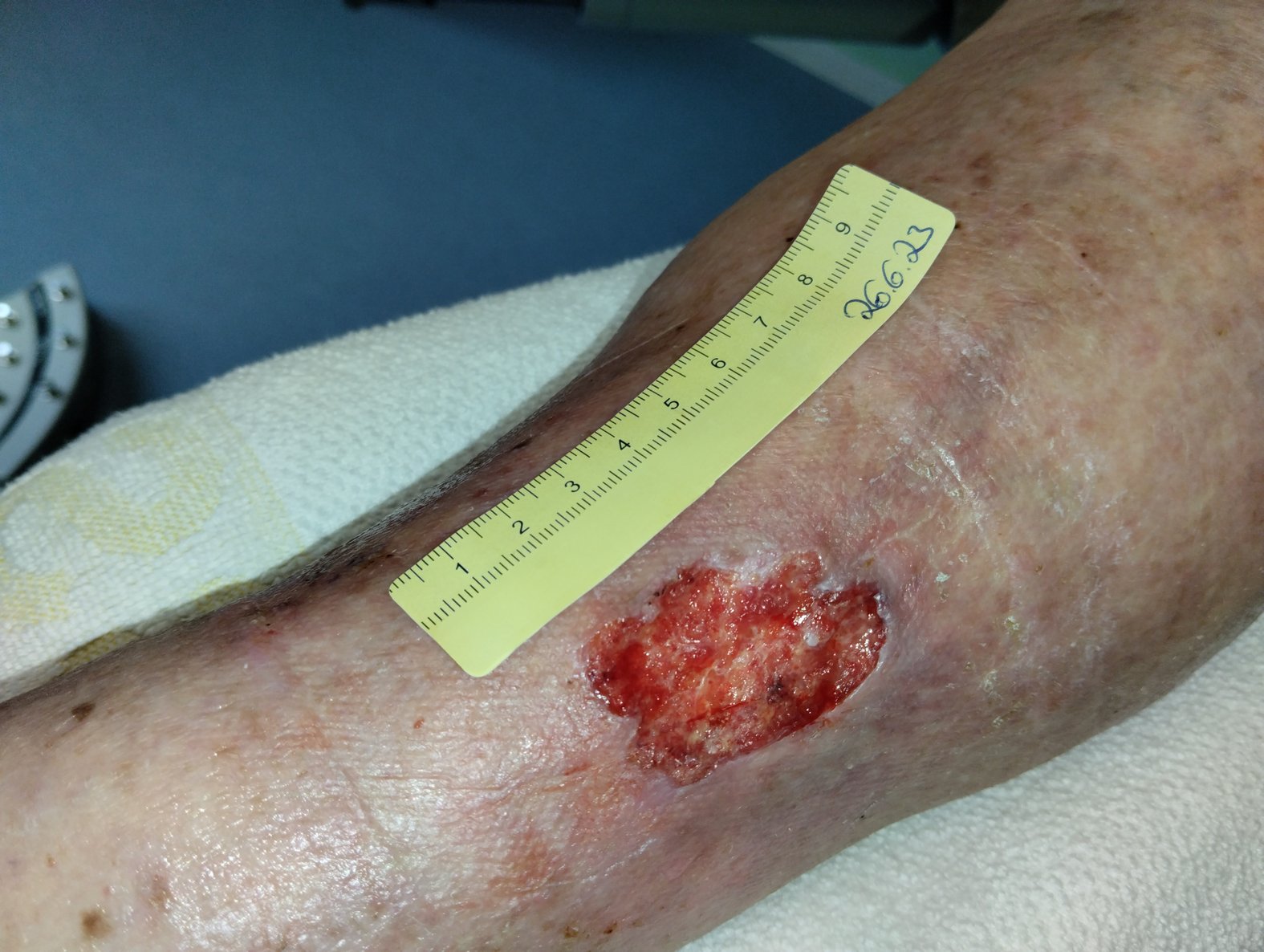
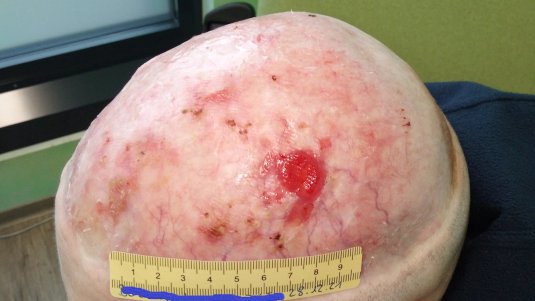
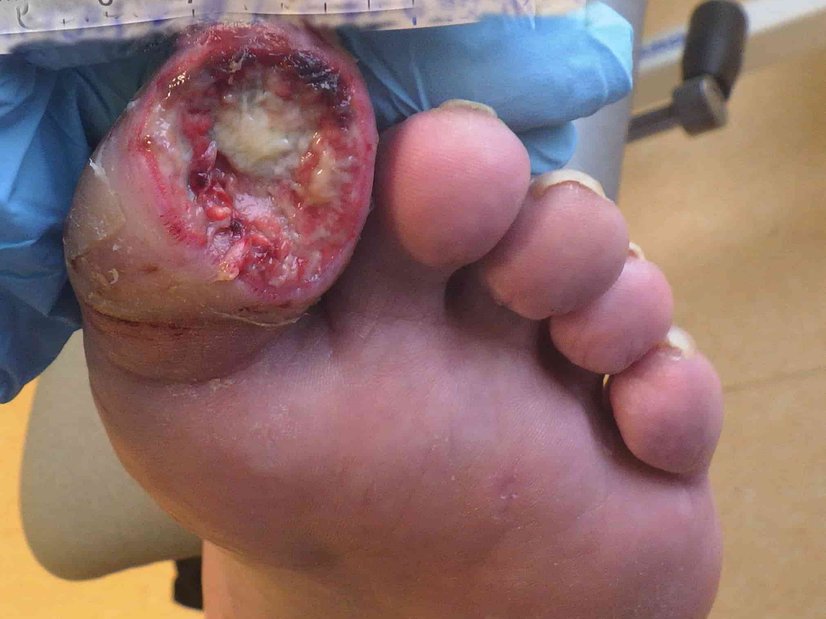
In den folgenden 4 Wochen verschlechtert sich die Wundsituation (Foto 4). Die Wunde ist nun 4,8 cm lang, 2,9 cm breit und 0,8 cm tief. Die Exsudation ist weiterhin blutig-gelb, serös und geruchlos. Der Wundrand zeigt sich stellenweise mazeriert und weist bei 12 Uhr noch Einblutungen auf. Am Wundrand zeigen sich zentral eine kleine dunkle Stelle und etwas Biofilm. In der trockenen, etwas rötlichen Umgebungshaut sind Risse und Hautreste von Lymphbläschen erkennbar. Die Schmerzen sind wieder zurückgegangen (VAS 3).
Der bisherige Wundverlauf ohne Heilungstendenz, die Tatsache, dass es sich um ein Rezidivulcus handelt, und das Aussehen der Wunde veranlassen den pflegerischen Fachexperten dazu, in Rücksprache mit dem Hausarzt einen Termin zur Biopsie zu vereinbaren. Die Wundversorgung wird vorübergehend wieder auf eine Wundreinigung mit Octenisept, den Einsatz von Polyhexanid-Macrogol-Salbe 0,5 % und einen Superabsorber mit Fixierung umgestellt. Zur moderaten Kompression wird ein Kompressionsverband mit Polsterung und selbsthaftender Binde angelegt. Die Versorgung erfolgt dreimal wöchentlich.
Das Plattenepithelkarzinom (auch Spinaliom oder Stachelzellkarzinom genannt) ist die zweithäufigste Form von Hautkrebs. Gemeinsam mit dem Basalzellkarzinom wird es auch als „weißer Hautkrebs“ bezeichnet. Plattenepithelkarzinome entstehen besonders häufig an sonnenexponierten Körperstellen, also vor allem an Kopf und Hals, seltener an Armen und Beinen. Eine Metastasierung ist zwar möglich, kommt aber selten vor (in etwa 5 % der Fälle).
Jetzt Preise vergleichen: DracoSuperabsorber lohnt sich!
Budgetrelevante Abrechnungspreise der vdek-Kassen für je 10 Stück
Bei den angegebenen Preisen handelt es sich um die Abrechnungspreise der vdek-Kassen nach dem Arzneimittelliefervertrag (Bund) Apothekerverbände;
Stand Lauertaxe 15.04.2025.
Um einen objektiven Preisvergleich darzustellen, haben wir die Packungspreise der jeweils nächst verfügbaren Packungen mit kleineren und/oder größeren Stückzahlen auf einen Packungsinhalt mit jeweils 10 Stück umgerechnet.
Cutimed Sorbion Sachet Extra 10 x 20 cm PZN: 11361735 (5 Stück),
Zetuvit Plus 10 x 20 cm PZN: 02536265 (10 Stück),
Convamax 10 x 20 cm PZN: 15634348 (10 Stück),
Vliwasorb 10 x 20 cm PZN: 05974698 (10 Stück),
Draco Superabsorber 10 x 20 cm PZN: 16086446 (10 Stück).
Der Abrechnungspreis kann für andere Kassen und nach anderen Verträgen differieren. Die Wirtschaftlichkeit der Versorgung hängt auch von der individuellen Entscheidung des Arztes über die Länge der Wechselintervalle ab.
Verbandmittelverordnungen unterliegen der Wirtschaftlichkeitsprüfung, die zu Regressen führen kann.
Zwei Tage vor der Biopsie ist die Wunde 5,1 cm lang, 4,1 cm breit und 2,5 cm tief (Foto 5). Am Wundgrund ist neben Fibrin und etwas Granulationsgewebe auch Faszie zu sehen. Momentan gibt Frau D. Schmerzen von VAS 2 bis 4 an.
Die Biopsie findet schließlich in einem nahegelegenen Krankenhaus statt und bestätigt die Befürchtung des Fachexperten, dass es sich um ein Plattenepithelkarzinom handelt. Frau D. erhält daraufhin einen Termin zur operativen Entfernung des Karzinoms. Trotz des Befundes der Biopsie ist sie optimistisch gestimmt und dankbar dafür, dass an die Möglichkeit dieser Diagnose gedacht wurde, sodass nun eine adäquate Therapie möglich ist.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt. Beachten Sie zudem, dass wir nicht gewährleisten können, dass in den von uns dargestellten Fallbeispielen ausschließlich Produkte von DRACO® zur Anwendung gekommen sind.