Fallbeispiel: Diabetisches Fußsyndrom bei Dialysepatientin mit pAVK
Eine Dialysepatientin mit Diabetes-Erkrankung wartete auf eine Nieren- und Pankreastransplantation, als sie aufgrund eines Diabetischen Fußulcus plötzlich von der Transplantationsliste gestrichen werden musste. Eine schnelle Wundheilung war hier besonders wichtig, um den Weg für eine Transplantation wieder freizumachen. Im Fallbeispiel inklusive Bildern lesen Sie, wie eine Amputation verhindert und die Wunde geheilt werden konnten, sodass die Patientin wieder für eine Transplantation infrage kam.
Geschlecht
Frau
Alter
53 Jahre
Führende Wundursache
Diabetisches Fußsyndrom mit Fußulcus (Grad 4C nach Wagner-Armstrong)
Diabetes mellitus
ja
Lokalisation der Wunde
rechter Fuß, D5
Infizierte Wunde
nein
Wundart
chronisch
Wundgrund
trockene Nekrose, wenig Fibrin
Wundumgebung
trockene, schuppige Haut
Wundrand
gerötet, teilweise Hyperkeratosen (Verdickungen der Epidermis durch vermehrte Verhornung der Haut)
Exsudation
mäßig stark, gelblich-serös, geruchlos
Abstrichentnahme
nein
Ausgangssituation
Die 53-jährige Patientin Frau S. ist an Diabetes und pAVK erkrankt. Seit 3 Jahren muss sie zudem regelmäßig zur Dialyse und wartet neben einer Pankreas- auch auf eine Nierentransplantation. Aufgrund einer Neuropathie im Rahmen eines Diabetischen Fußsyndroms bemerkte sie eine Läsion am kleinen Zeh (D5) ihres rechten Fußes nicht. Ihr Ehemann, der sie ansonsten bei der Pflege der Füße unterstützte, war zudem für einige Tage beruflich verreist, sodass auch er die Wunde nicht frühzeitig erkennen konnte. Als die Wunde schließlich doch auffiel, suchte Frau S. eine pflegerische Praxis auf.
Hier wurde im Rahmen der Erstvorstellung erkannt, dass sich bereits eine Nekrose gebildet hatte. Da eine Amputation für Frau S. nicht infrage kam, wurde eine konservative Behandlung begonnen. Außerdem erfolgte in der Gefäßambulanz eines nahegelegenen Krankenhauses eine Gefäßdiagnostik, um die Durchblutung des Fußes einschätzen zu können. Die Untersuchung ergab, dass die Durchblutung in noch ausreichendem Maße vorhanden war. Dennoch wurde Frau S. vorerst von der Transplantationsliste genommen.
Anamnese
Diagnose
Therapie
Dokumentierter Wundverlauf
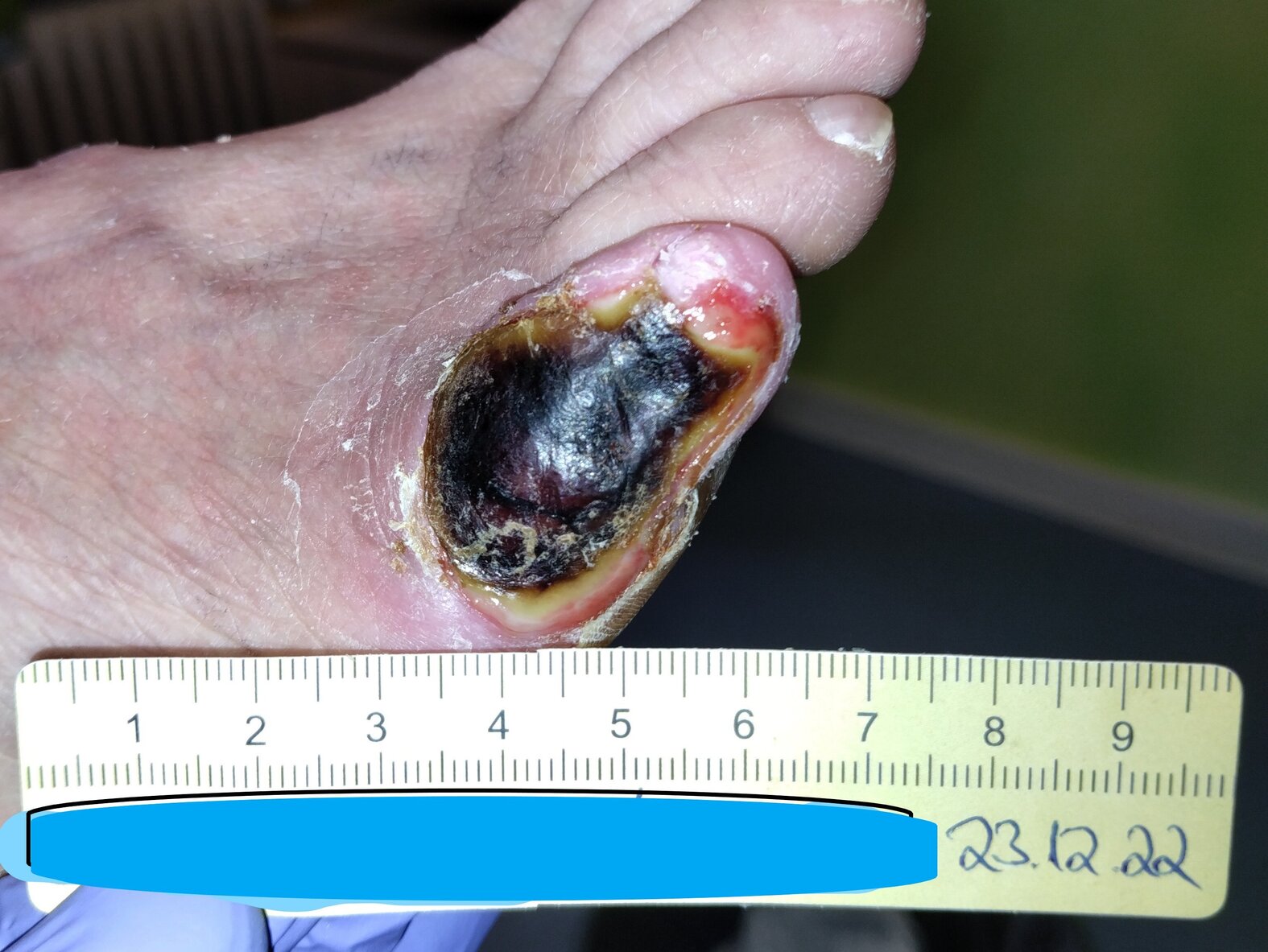
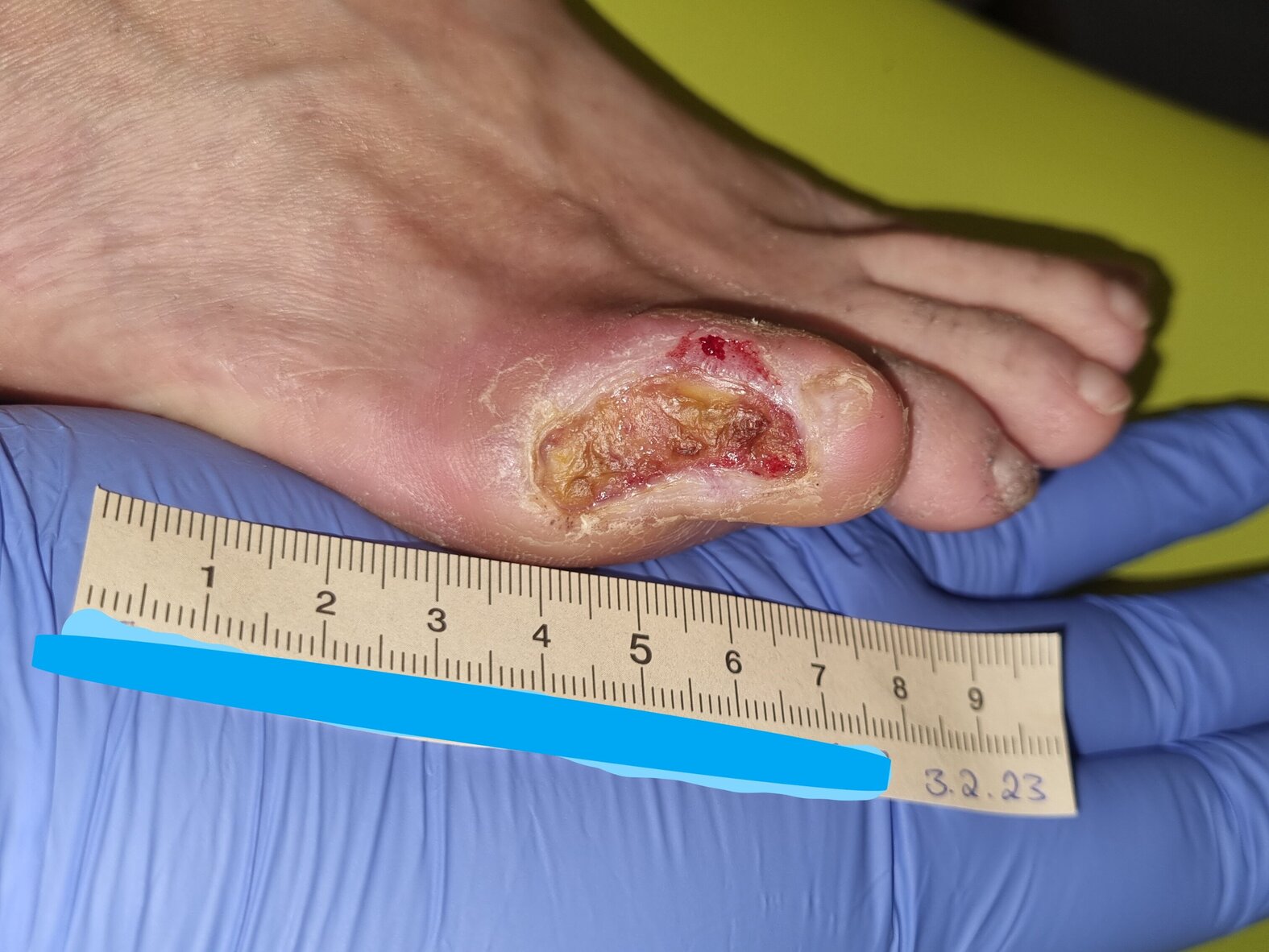
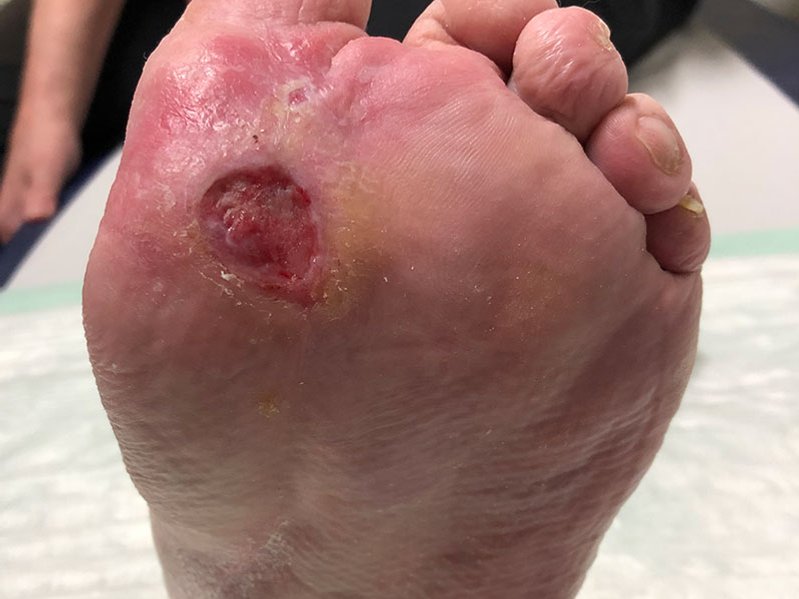
Die 4,2 cm lange und 2,9 cm breite Wunde zeigte sich fast vollständig mit einer trockenen, festen Nekrose bedeckt (Bild 1). Lateral (seitlich) war fibrinbelegtes Gewebe zu erkennen. Der Wundrand war leicht gerötet und teilweise hyperkeratös. Die Wunde exsudierte mäßig stark; das Exsudat war dabei gelblich-serös und geruchlos. Die trockene, teils schuppige Umgebungshaut wies plantar (an der Fußsohle) Hyperkeratosen auf. Schmerzen hatte Frau S. nicht.
Eine mit Octenisept vorgenommene Wundreinigung sowie die Anwendung einer PHMB 0,04% Macrogolsalbe hatten das Ziel, ein feuchtes Wundmilieu zu erhalten und gleichzeitig einer Infektion der Wunde vorzubeugen. Um die aufgrund der reduzierten Sauer- und Nährstoffversorgung eingeschränkte Wundheilung zu fördern, wurde im Anschluss an die Wundreinigung eine Elektrostimulationstherapie (siehe Infobox) durchgeführt. Diese wurde auch im weiteren Behandlungsverlauf fortgesetzt.
Die Abdeckung der Wunde erfolgte mit einem Superabsorber, der mit einem Fixiervlies fixiert wurde. Nach dem Anbringen des Verbandes, der zunächst alle 2 Tage gewechselt wurde, wurde außerdem eine ureahaltige Creme (3%) zur Hautpflege eingesetzt.
Die Elektrostimulationsbehandlung dient der Förderung der Wundheilung. Dabei wird Stromspannung eingesetzt, um eine Freisetzung von Elektronen aus Stickstoff- und Sauerstoffmolekülen zu bewirken. Diese Elektronen verteilen sich dann über die Wunde und verbessern die Zellmigration, was zur besseren Wundheilung beitragen soll.
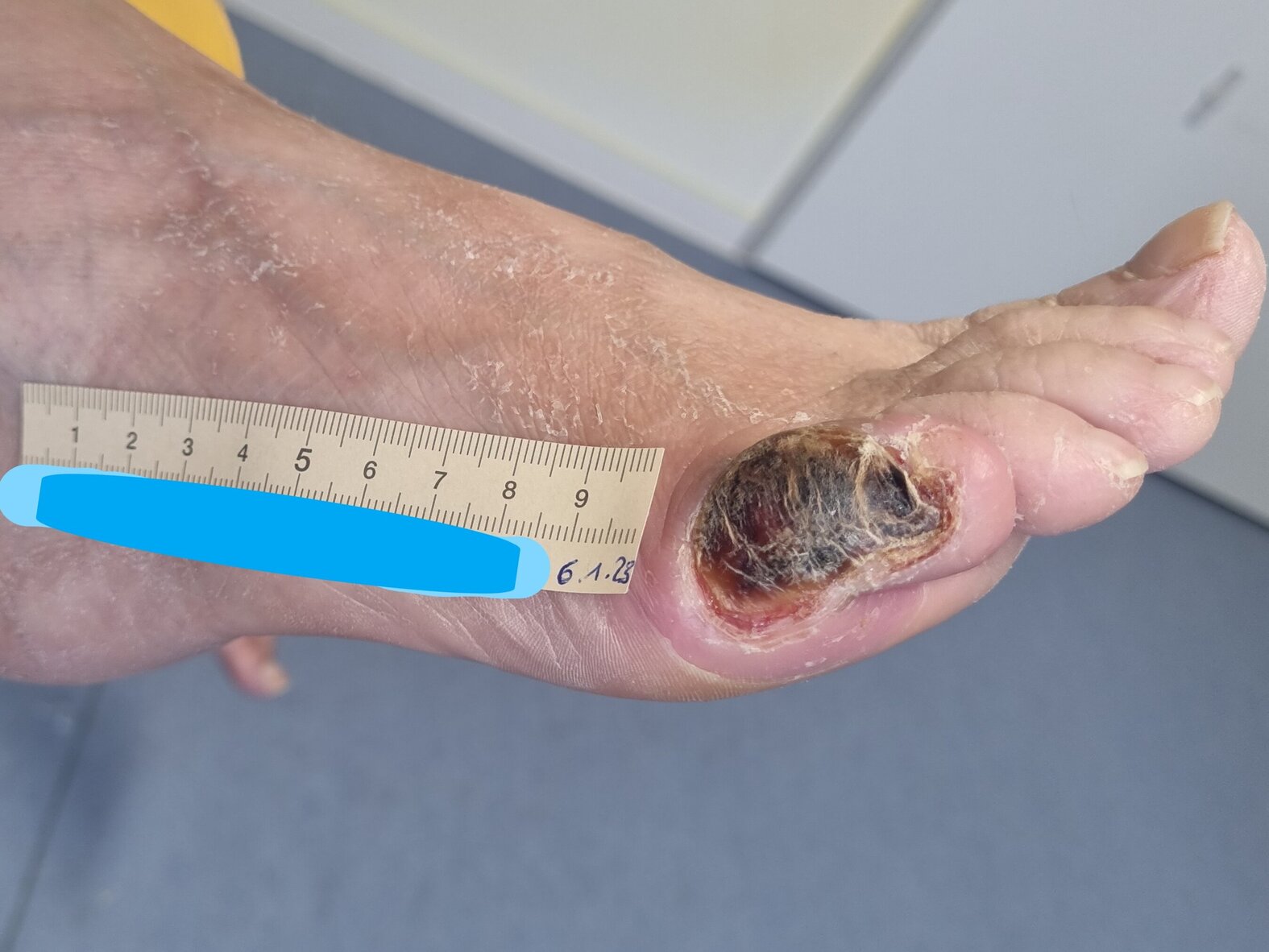
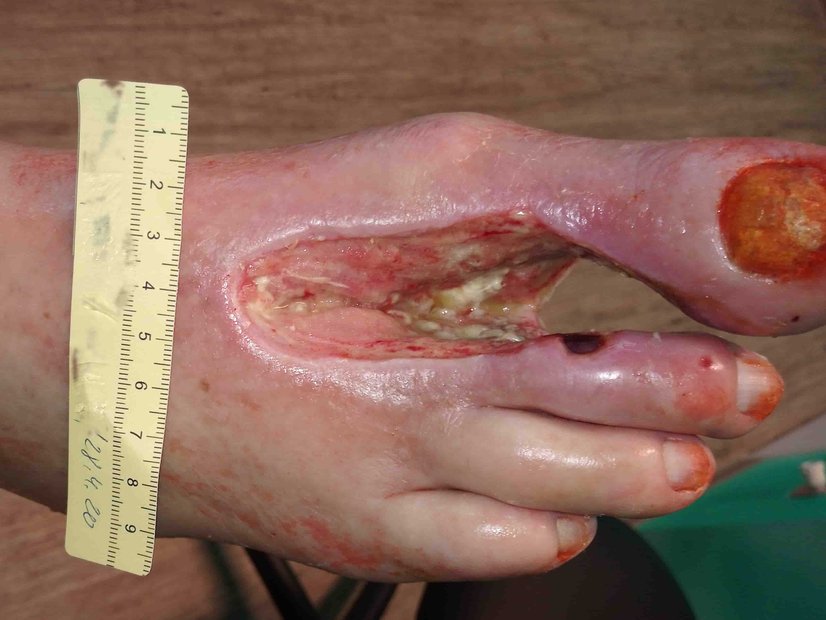
Das Gewebe am Wundrand war 2 Wochen später nicht mehr fibrinbelegt (Bild 2). Die Nekrose war weiterhin fest und trocken, begann sich jedoch bei 12 Uhr zu lösen. Es wurde inzwischen weniger Exsudat abgesondert und der Wundrand zeigte sich unauffällig, nachdem einige Hyperkeratosen abgetragen wurden. Die Umgebungshaut war weiterhin sehr trocken und schuppig. Die bisherige Wundversorgung wurde beibehalten.
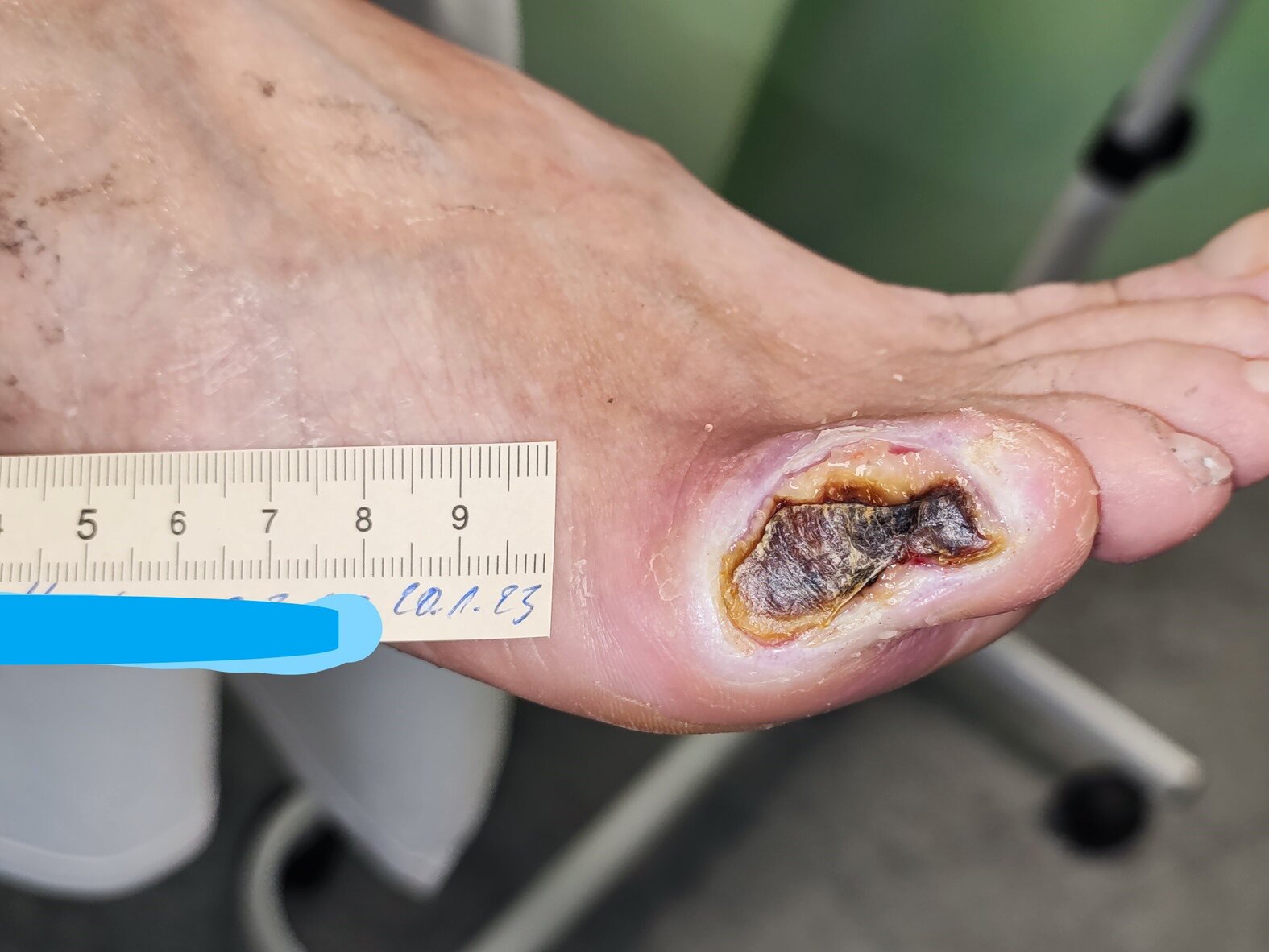
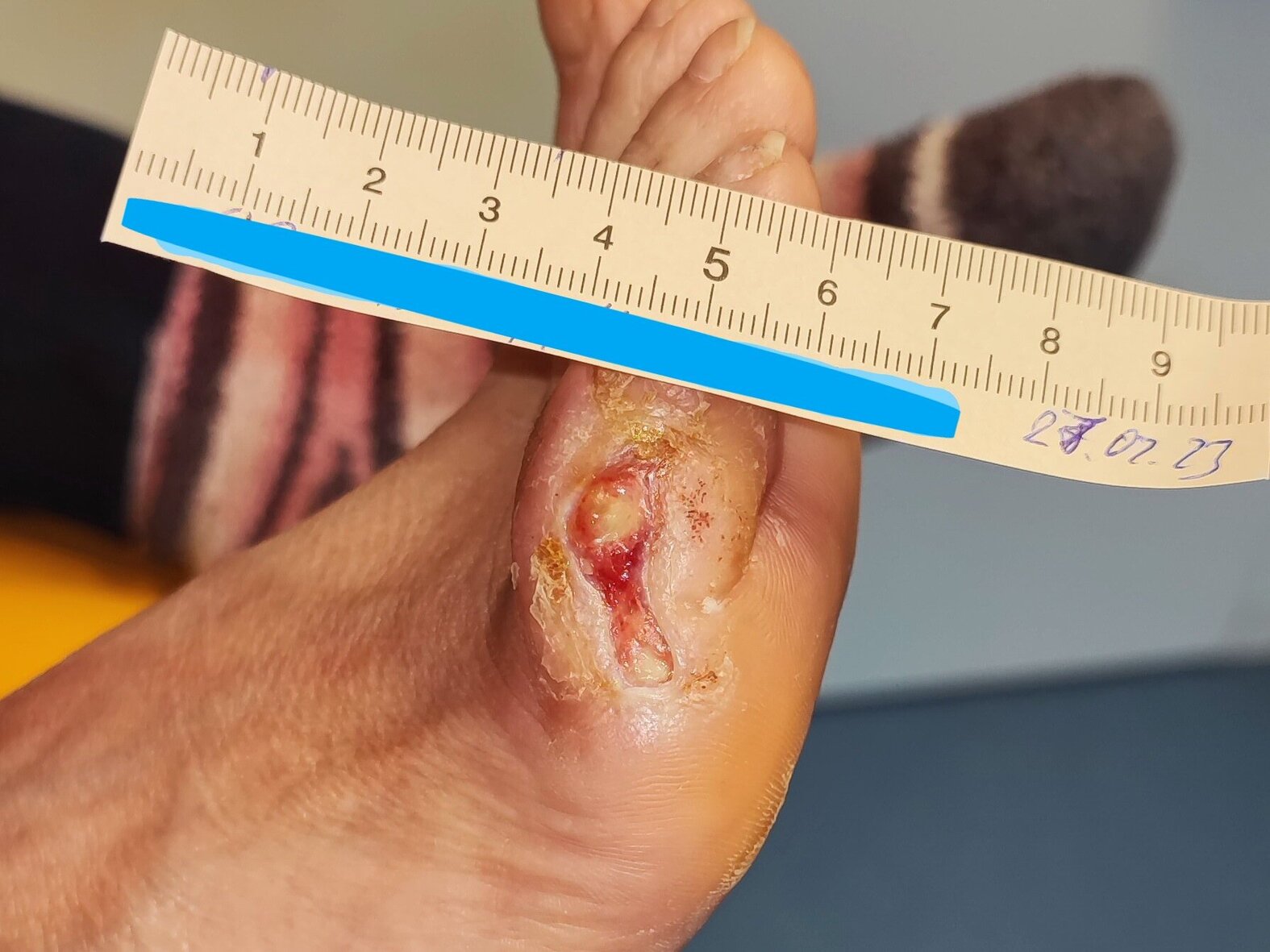
Nach weiteren 2 Wochen war die Nekrose teilweise weich und feucht (Bild 3). Die Exsudation hatte wieder etwas zugenommen. Der Wundrand war nun teils mazeriert. Insgesamt hatte sich die Wunde auf 2,6 cm Länge und 2,3 cm Breite verkleinert. Das Verbandswechselintervall wurde bei ansonsten gleichbleibender Versorgung für einige Tage auf einmal täglich verkürzt, da die mit vermehrter Exsudation einhergehende Auflösung der Nekrosen zwar gewünscht war, eine weitere Mazeration oder ein Infekt aber unbedingt vermieden werden sollten.
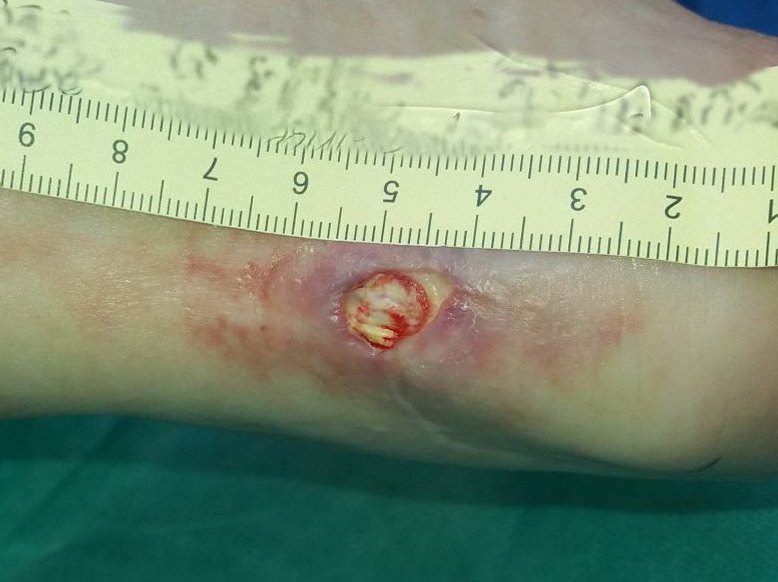
Beim nächsten Termin zeigte sich keine feste Nekrose mehr und die Wunde hatte sich weiter auf 2,3 cm Länge und 1,1 cm Breite verkleinert (Bild 4). Der Wundgrund bestand größtenteils aus feuchter Nekrose und fibrinbelegtem Gewebe. Erste Anzeichen von Granulation ließen sich bei 1 Uhr erkennen. Die Exsudation war wieder leicht zurückgegangen und es gab keine Infektionszeichen. Das Abtragen der Hyperkeratosen hatte eine kleine Läsion der Umgebungshaut zur Folge. Die Versorgung der Wunde blieb im Wesentlichen unverändert, aber die Größe des verwendeten Produkts wurde angepasst und das Verbandswechselintervall wieder auf 2 Tage verlängert. Im Rahmen der Patientenedukation wurde Frau S. darauf hingewiesen, den Fuß nicht zu belasten. Eine mögliche Maßnahme wäre in einem Fall wie diesem zum Beispiel das Tragen eines Verbandschuhs, um eine Druckentlastung der Wunde zu garantieren. Gleichzeitig können auch Gehstützen oder ein Rollstuhl vorübergehend hilfreich für eine schnellere Wundheilung sein.
Nach weiteren 3 Wochen hatten sich die Nekrosen vollständig abgelöst und Granulationsgewebe war erkennbar (Bild 5). Die Exsudation war mäßig und nach wie vor gelblich-serös und geruchlos. Weiterhin waren Hyperkeratosen am Wundrand erkennbar, welche jedoch insgesamt etwas weniger geworden waren, da Frau S. den Fuß nun zu entlasten versuchte. Die Wunde war inzwischen nur noch 1,8 cm lang und 0,9 cm breit. Die Versorgung wurde beibehalten und Frau S. wurde dazu animiert, nach Abheilung der Fußwunde eine podologische Praxis aufzusuchen, um Hyperkeratosen in der Zukunft vorzubeugen bzw. diese zu reduzieren.
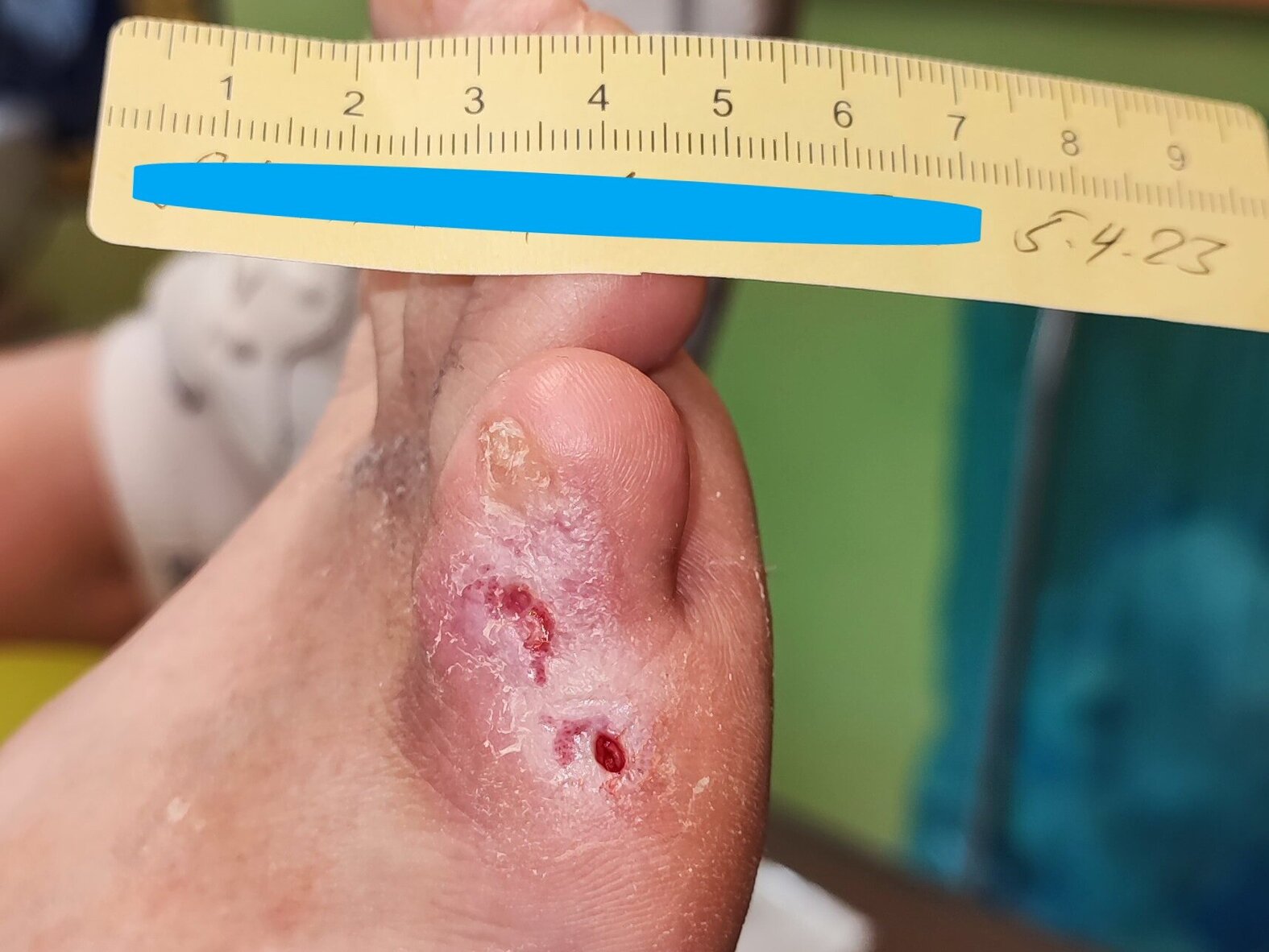
Auch bei der nächsten Wundkontrolle zeigte sich eine Verkleinerung der Wunde (Bild 6). Es waren lediglich noch zwei kleine Läsionen von 0,6 x 0,3 cm und 0,3 x 0,2 cm zu erkennen. Bei beiden Läsionen zeigten sich Granulationsgewebe, intakte Wundränder und wenig Exsudation. Zwischen ihnen befand sich frisches Narbengewebe. Es erfolgte eine Verlängerung des Verbandswechselintervalls auf 3 Tage. Die bisherige Wundversorgung wurde bis auf die Elektrostimulationsbehandlung, welche beendet wurde, fortgesetzt.
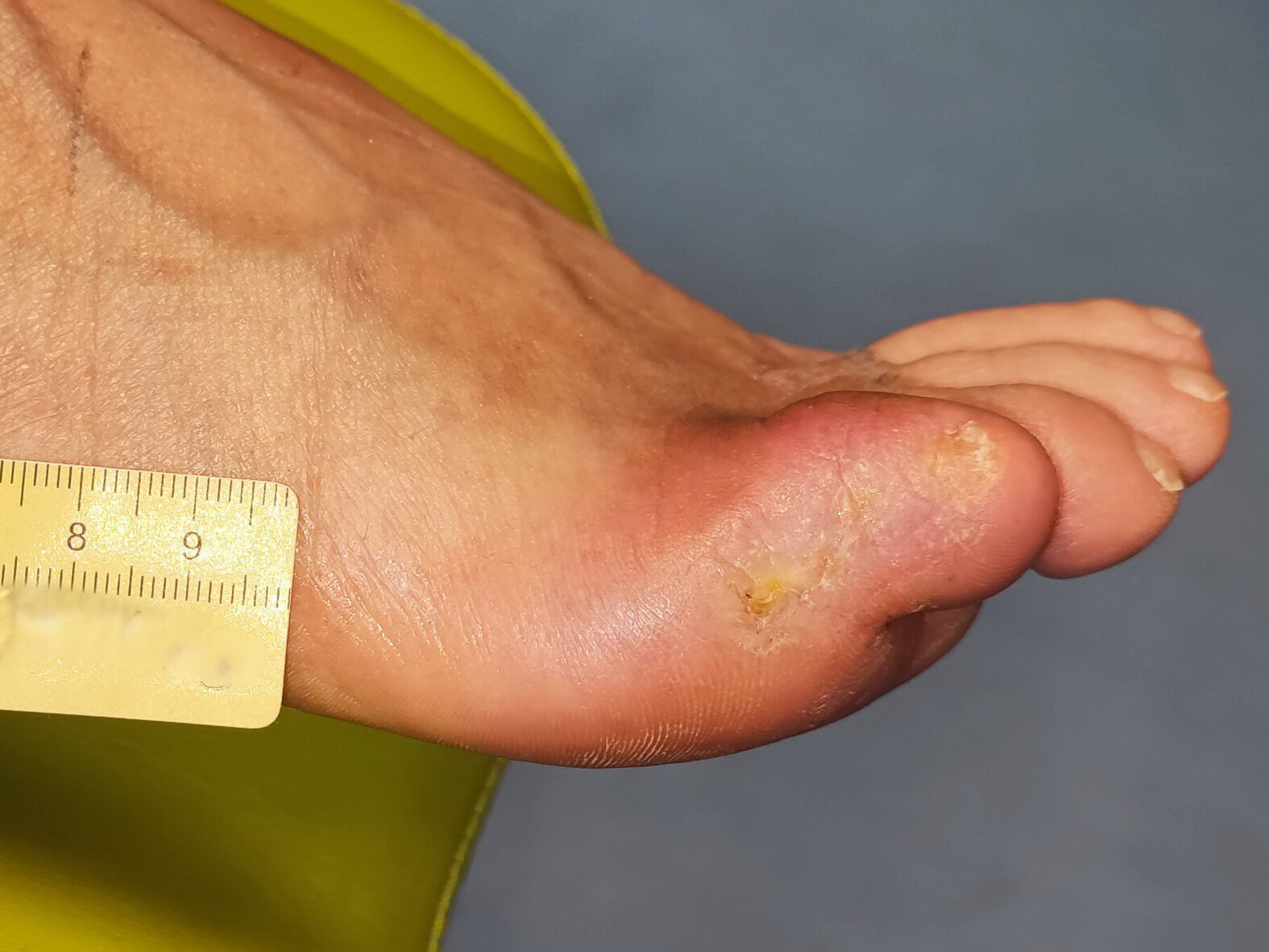
Etwa 1 Woche später war die Wunde abgeheilt (Bild 7). Frau S. sucht inzwischen regelmäßig eine podologische Praxis auf, sodass davon auszugehen ist, dass sich die Hautsituation aufgrund der Fußpflege noch weiter verbessern wird. Zudem kommt sie nun wieder für eine Nieren- und Pankreastransplantation infrage.
Entscheidend für die Aufnahme auf die Warteliste sind die medizinische Notwendigkeit und Erfolgsaussichten der Transplantation. Die langfristigen Erfolgschancen können durch andere Erkrankungen oder den allgemeinen Gesundheitszustand des Patienten beeinträchtigt werden. Hinzu kommen individuelle Bedingungen, die sich je nach Organ unterscheiden können. Für die Nieren und Bauchspeicheldrüse ist z. B. ein endgültiges Organversagen nötig, damit eine Transplantation infrage kommt.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.