Dermatomykosen - erkennen, behandeln und vorbeugen
Dermatomykosen (Hautpilz) können gerade bei Menschen mit chronischen Wunden zu schweren Komplikationen führen. Das gilt vor allem dann, wenn die Füße oder die Nägel davon betroffen sind.
Umso wichtiger ist eine wirksame Infektionsprophylaxe.
Was ist eine Dermatomykose?
Bei einer Dermatomykose (Hautpilz) handelt es sich um eine Infektion der Haut, Schleimhäute, Haare oder Nägel durch Pilze. Dabei spielen vor allem diese Pilzarten eine Rolle:2-4
- Dermatophyten (Fadenpilze) als vorherrschende Pilzspezies mit Trichophyton rubrum als häufigster Erreger von Dermatomykosen
- Hefepilze – vor allem Candida albicans
- Selten: Schimmelpilze
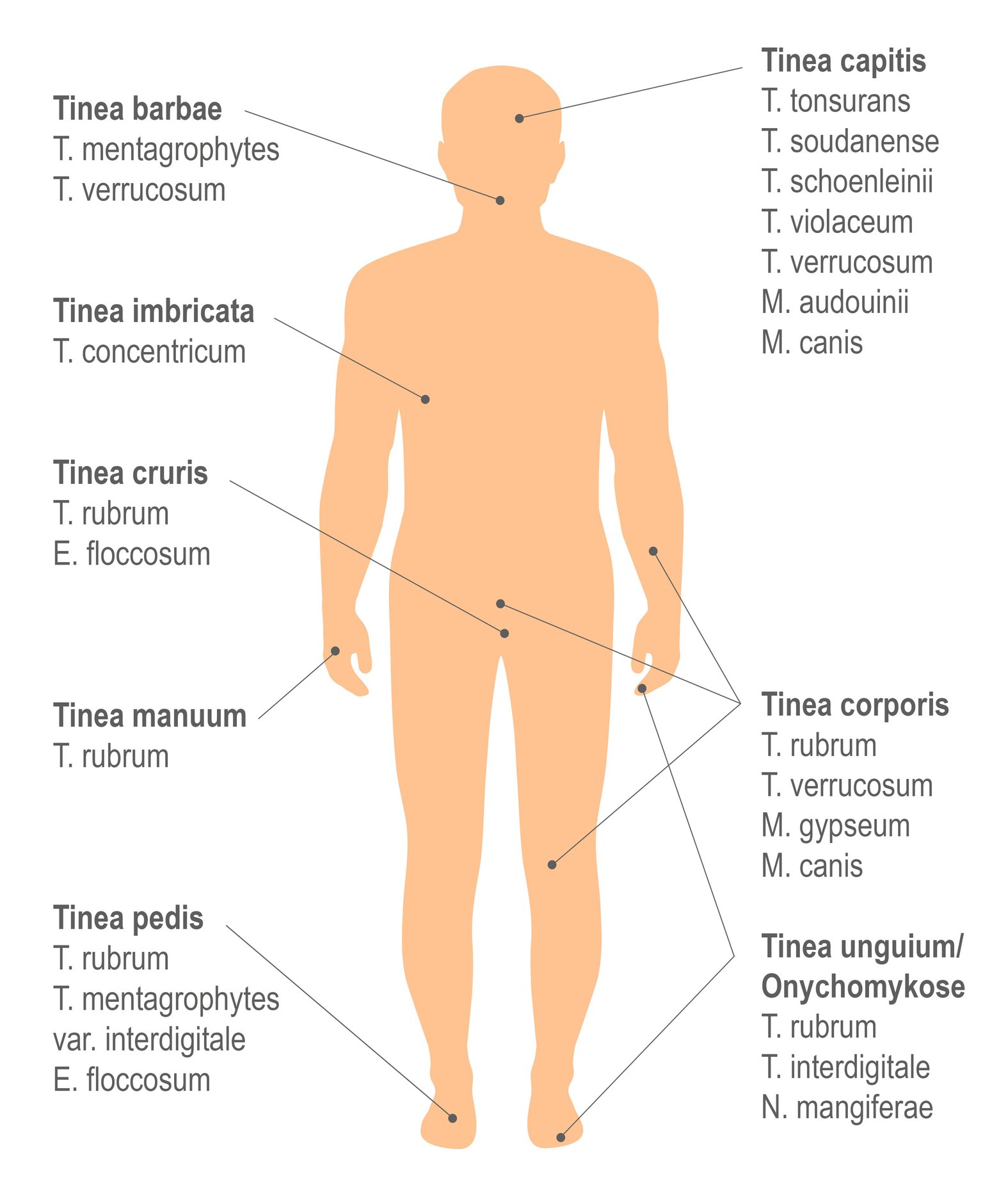
„Tinea“ (Ringelflechte) ist ein weiterer Begriff, der im Zusammenhang mit Dermatomykosen häufig fällt. Damit gemeint sind Dermatomykosen aufgrund von Dermatophyten, die anhand der betroffenen Körperregion weiter differenziert werden – zum Beispiel Tinea pedis für Fußpilz oder Tinea manuum für Handpilz (Abb. 1).3,5
Krankheitsbilder der Dermatomykosen
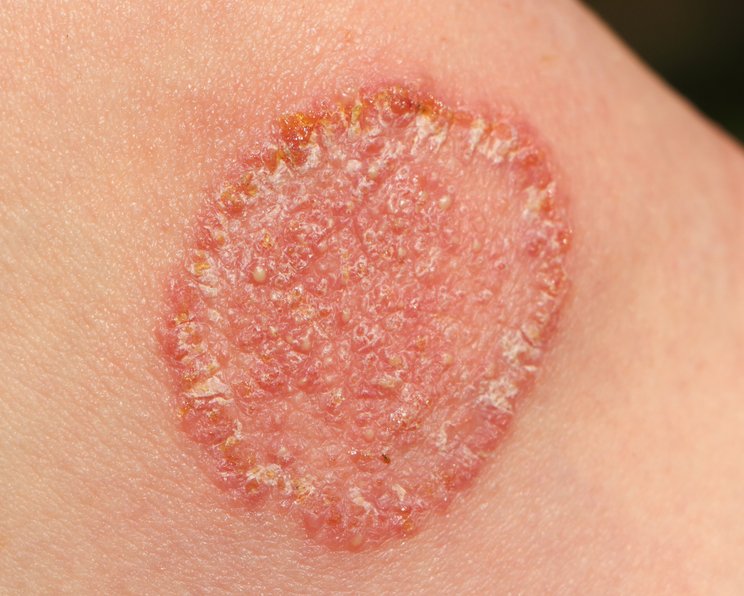
Das klinische Bild der Dermatomykosen unterscheidet sich unter anderem nach der betroffenen Körperregion und ist bei Dermatophytosen unabhängig vom konkreten Erreger. Tabelle 1 fasst beispielhafte Dermatomykosen mit ihren Befunden zusammen.6
| Dermatomykose | Klinisches Bild |
|---|---|
| Tinea pedis (Fußpilz) |
|
| Tinea unguium (aufgrund von Dermatophyten) oder Onychomykose (durch Hefen oder Schimmelpilze) |
|
| Tinea corporis (Pilzinfektion der freien Körperhaut) |
|
| Tinea capitis (Pilzinfektion auf der behaarten Kopfhaut) |
|
Tab. 1: Beispielhafte Dermatomykosen mit ihrem jeweiligen klinischen Krankheitsbild.1,6
Übrigens: In der englischsprachigen Literatur findet sich häufig die Bezeichnung „ringworm“ für Tinea corporis und Tinea capitis.6
Risikofaktoren für Dermatomykosen
Grundsätzlich gilt: Es braucht in den meisten Fällen prädisponierende Faktoren, damit es zu einer Dermatomykose kommt. Dieser Grundsatz gilt insbesondere für Infektionen der Haut an den Füßen oder der Nägel. Beispiele für diese Risikofaktoren sind:1,3
- Diabetes mellitus
- Durchblutungsstörungen wie die periphere arterielle Verschlusskrankheit (pAVK)
- Periphere Neuropathien
- Lymphödeme an den unteren Extremitäten
- Immunsuppression beispielsweise aufgrund von AIDS oder von immunsupprimierenden Medikamenten
- Starkes Schwitzen (Hyperhidrose) durch zum Beispiel okklusives Schuhwerk
- Familiäre Veranlagung
- Fußläsionen wie Hammerzehen oder Hallux valgus beispielsweise durch zu enges Schuhwerk
- Sportbedingte Nagelschädigungen (unter anderem durch Joggen, Marathonlauf, Fußball)
Diabetes als Risikofaktor für Dermatomykosen
Menschen mit Diabetes mellitus haben ein erhöhtes Risiko für die Dermatomykosen Tinea pedis und Onychomykose (Nagelpilz).3 Dafür verantwortlich sind die folgenden Pathomechanismen:7
- eine generell gestörte Barrierefunktion der Haut aufgrund der Diabetes-Erkrankung
- eine hohe Glukosekonzentration in der Epidermis
- ein durch den Diabetes gestörtes Immunsystem
Diese Faktoren tragen dazu bei, dass sich Erreger wie Pilze schneller ausbreiten können.7 So sind rund 80 % aller Menschen mit Diabetes von Tinea pedis betroffen.1 Tinea unguium (Onychomykose) gilt sogar als Prädiktor für das diabetische Fußsyndrom (DFS): Menschen mit Diabetes und einer Onychomykose haben ein 1,6-fach erhöhtes Risiko ein DFS zu entwickeln.3 Denn eine Pilzinfektion der Nagelplatte kann bei einer gleichzeitig bestehenden pAVK die bereits beeinträchtigten feinen Gefäße des Nagelbetts zusätzlich schädigen und zu einer Nekrose führen.7
Aber auch eine Dermatomykose der Haut an den Füßen allein kann bei Diabetes riskant sein, da die Pilze die Hautbarriere zusätzlich angreifen und so eine bakterielle Infektion begünstigen können. Die Polyneuropathie gehört überdies zu den Risikofaktoren für eine Verschlimmerung, da sie die sensorische Empfindsamkeit der Patienten reduziert. Umso wichtiger ist es, die Füße bei Menschen mit Diabetes sorgfältig im Blick zu behalten und Pilzinfektionen rechtzeitig zu behandeln.7
Übrigens: Studiendaten zeigen, dass Onychomykosen bei Menschen mit Diabetes signifikant häufiger auftreten, wenn die Füße nicht täglich gewaschen wurden.3
Der Beitrag „Diabetisches Fußsyndrom“ geht ausführlich auf dessen Ursachen und Behandlungsmöglichkeiten ein.
Infektionswege und Ursachen von Dermatomykosen
Dermatophyten und andere Erreger von Dermatomykosen finden sich vor allem in den drei Habitaten Mensch, Tier und Erdboden. Sie können somit auf drei Wegen auf den Menschen übertragen werden:3,8
- Anthropophile Erreger stammen vom Menschen und werden meistens über kontaminierte Gegenstände wie Strümpfe, Schuhe oder Fußböden übertragen – selten direkt von Mensch zu Mensch. Dieser häufigste Übertragungsweg gilt insbesondere für Tinea pedis und Onychomykosen. Das höchste Infektionsrisiko besteht im heimischen Badezimmer. Typische Übertragungsorte sind aber auch Schwimmbäder und Fitness-Einrichtungen. Die Erreger können auch von einem befallenen Körperbereich an andere Stellen verschleppt werden – zum Beispiel von den Füßen an die Hände.1,3,6,9
- Zoophile Erreger gelangen von Tieren auf den Menschen. Ein typisches Beispiel sind Kinder und Jugendliche mit Tinea capitis, die sich über den engen Kontakt mit Haustieren anstecken. Katzen sind dabei die Hauptinfektionsquelle, aber auch Pferde, Hund und Nagetiere (Kaninchen, Meerschweinchen).10
- Geophile Erreger finden sich im Erdboden und können zum Beispiel Tinea manuum (Handpilz) verursachen. Dieser Ansteckungsweg – beispielsweise durch Gartenarbeit – ist eher selten.3
Pilze bevorzugen feuchte und weiche Haut wie etwa zwischen den Zehen.4 Sie haften dort mithilfe ihrer Oberflächenproteine an das Epithel und dringen mit ihren Hyphen (Pilzfäden) in das Stratum corneum als Zielgewebe ein. Dort bauen die Pilze unter anderem das Keratin enzymatisch ab und zerstören somit die Hautstruktur.3
Wie häufig sind Dermatomykosen?
Dermatomykosen sind häufig, wobei die genaue Prävalenz nicht bekannt ist, weil viele Betroffene sich nicht ärztlich behandeln lassen.11 In der Literatur finden sich trotzdem einige Angaben:
- Es ist anzunehmen, dass 20 % bis 25 % der Weltbevölkerung von Dermatomykosen betroffen sind.8
- Nach den Ergebnissen der deutschen „Foot-Check-Studie“ beträgt die Prävalenz der Onychomykose hierzulande 12,4 %. Damit wäre etwa jeder 8. von Nagelpilz betroffen.6
Die Epidemiologie hängt allerdings von Faktoren wie dem Lebensalter, dem Geschlecht und der geografischen Region ab.8
Die aufwändige Diagnostik von Dermatomykosen
Bei Verdacht auf Dermatomykosen ist eine sorgfältige diagnostische Abklärung wichtig. Zum einen können Pilzinfektionen mit anderen Hauterkrankungen wie Ekzeme oder Psoriasis verwechselt werden. Zum anderen hängt von der Charakterisierung des Erregers die weitere Therapie ab.6
Zur Diagnostik von Dermatomykosen gehören die folgenden Schritte:1,4,6
- Klinische Untersuchung / Inspektion
- Direkter Erregernachweis (mikroskopisch, durch Kultivierung oder gegebenenfalls molekularbiologisch)
- In Einzelfällen: Histopathologische Untersuchung einer Hautbiopsie
Wichtig für den Erregernachweis ist die richtige Probenentnahme:1,6
- Entnahme von Hautschuppen – selten Abstriche – vom Randbereich der Hautveränderung, weil dort die Erregerdichte am höchsten ist.
- Bei Nägeln wird eine Probe der Nagelplatte am Übergang vom gesunden zum befallenen Gewebe abgetragen.
- Bei Verdacht auf Tinea capitis werden mehrere Haarwurzeln entnommen.
Wichtig zu wissen: Die Anzahl der Pilzinfektionen nimmt weltweit zu – gerade in Regionen mit einem feucht-warmen Klima. Die Ursachen für diesen Anstieg sind noch nicht vollständig geklärt. Man vermutet genetische Faktoren und Umwelteinflüsse, aber auch die zunehmende Resistenz der Erreger gegen Antimykotika.8
Dermatomykosen richtig behandeln
Zur Therapie von Dermatomykosen stehen lokale (Salben, Gele) und systemische (per oral) Antimykotika zur Verfügung. Die Wahl des Wirkstoffs richtet sich nach dem Erreger:1,4,9,12
- Dermatomykosen der freien Haut – auch Tinea pedis – werden in der Regel zunächst lokal behandelt. In manchen Fällen kann eine systemische Antimykotika-Gabe sinnvoll sein – beispielsweise, wenn die lokale Behandlung keine (ausreichende) Wirksamkeit zeigt, der Erreger sehr tief in die Haut eingedrungen ist oder die Pilzinfektion sich über mehrere Areale ausgebreitet hat.1,4,9
- Bei Onychomykose reicht eine lokale Behandlung nur dann aus, wenn weniger als 50 % eines Nagels betroffen sind und wenn die Nagelmatrix nicht befallen ist. Dazu wird von der aktuellen S1-Leitlinien empfohlen, den Nagel atraumatisch (Keratolyse mit 40%igen Harnstoff-Zubereitungen unter Okklusion) abzutragen, damit der Wirkstoff den Erreger erreichen kann. Bei einem stärken Befall und einer Beteiligung der Nagelmatrix wird zudem über längere Zeit (bis zu einem Jahr) systemisch mit Antimykotika behandelt.1,4,12
Pflegerische Maßnahmen bei Dermatomykosen
Neben der pharmakologischen Therapie spielt auch die Pflege mit unterstützenden Maßnahmen eine wichtige Rolle:10
- Mindestens einmal tägliches Waschen der betroffenen Körperstelle.
- Sorgfältiges Abtrocknen – insbesondere Hautfalten und die Zehenzwischenräume.
- Möglichst viel Luft an die betroffenen Hautstellen kommen lassen.
- Handtücher und andere Textilien mit Kontakt zur befallenen Stelle nicht mit anderen Personen teilen und bei mindestens 60 Grad Celsius waschen.
- Badezimmeroberflächen nach jeder Benutzung sorgfältig desinfizieren.
Besondere Aufmerksamkeit gilt den Füßen:10
- Die Füße sollten vor dem Anziehen von Socken und Schuhen vollständig trocken sein.
- Schuhe und Socken aus natürlichen Materialien tragen, um das Schwitzen und damit Feuchtigkeit zu vermeiden.
- Socken täglich wechseln und Schuhe nach jedem Gebrauch austrocknen lassen.
Dermatomykosen und chronische Wunden: Mögliche Komplikationen
Dermatomykosen spielen eine wichtige Rolle in der Pathophysiologie chronischer Wunden. Denn sie können zu erheblichen Komplikationen beitragen:14
- Dermatophyten zerstören die Hautstruktur und tragen so zu bakteriellen Sekundärinfektionen bei, die wiederum zu Mazeration und zum Foetor (unangenehmer Geruch) führen können.6,14
- Pilzinfektionen schützen mit ihrem Biofilm die bakterielle Besiedelung in chronischen Wunden gegen die Abwehrmechanismen des Körpers und fördern die Entwicklung von resistenten Bakterienstämmen.
- Dermatomykosen behindern mit ihrem Biofilm den Heilungsprozess.
- Aus einer lokalen Dermatomykose kann sich eine Fungämie (Pilze in der Blutbahn) oder sogar eine lebensbedrohliche invasive Pilzinfektion entwickeln.14
Sonderfall Sporotrichose: Wenn Pilze Wunden verursachen
Pilzinfektionen können nicht nur ein DFS begünstigen und die Wundheilung stören, sondern selbst zu Ulzerationen führen, wie das Beispiel der Sporotrichose zeigt. Sie tritt vor allem in (sub)tropischen Regionen aber auch in Nordamerika auf. Sporotrichosen werden meistens durch den Pilz Sporothrix schenckii verursacht, der im Erdboden und auf Pflanzen zu finden ist. Menschen infizieren sich in der Regel über den Kontakt mit kontaminierten Pflanzen. Es ist aber auch möglich, dass der Pilz durch Kratzer oder Bisse von infizierten Katzen übertragen wird.15,16
Die Mehrheit der Sporotrichose-Fälle manifestiert sich mit Hautsymptomen. Charakteristisch sind unter anderem subkutane Knötchen oder Abszesse sowie Ulzerationen, die mitunter schlecht oder nicht heilen. Bei Menschen mit einem geschwächten Immunsystem kann die Sporotrichose zu einem schweren Verlauf mit beispielsweise Atemwegsinfektionen oder einer Gehirnhautentzündung führen. Diese Pilzinfektion wird abhängig vom Schweregrad mit oralen oder intravenösen Antimykotika behandelt.15,16