Chronisch venöse Insuffizienz (CVI)
Was ist eine CVI? Chronisch venöse Insuffizienz (CVI) ist ein Krankheitszustand, der durch eine gestörte Funktion des venösen Rückflusses in den unteren Extremitäten gekennzeichnet ist. Dabei kommt es zu einem unzureichenden Abtransport des Blutes aus den Beinen zurück zum Herzen, was zu einer Stauung in den Venen führt.
Diese Störungen können langfristig zu Schwellungen, Hautveränderungen und Geschwüren führen. Das Ulcus cruris venosum (UCV) stellt die schwerste Ausprägung der CVI dar. Ursache für eine CVI, die umgangssprachlich auch als Venenschwäche bezeichnet wird, können Krampfadern (Varizen) und tiefe Beinvenenthrombosen sein. Tritt eine CVI als Spätfolge einer tiefen Beinvenenthrombose auf, spricht man von einem Postthrombotischen Syndrom. Eine CVI ist nicht heilbar. Geeignete Maßnahmen wie die Kompressionstherapie oder Bewegung können den Krankheitszustand bessern.
Wie wird eine CVI behandelt?
Die Behandlung der CVI umfasst eine Kombination aus Kompressionstherapie, körperlicher Aktivität, Gewichtskontrolle, ggf. interventionellen oder operativen Eingriffen und medikamentöser Therapie.
Die Basistherapie bei CVI ist die Kompression, die ihre volle Wirkung allerdings erst in Verbindung mit aktiver Bewegung erzielt. Nur unter Patientenedukation und Einbeziehung der Patientin oder des Patienten kann eine optimale Behandlung der CVI gelingen. Darüber hinaus können interventionelle oder operative Eingriffe bei einem Krampfaderleiden (Varikose) oder einer tiefen Beinvenenthrombose sinnvoll sein. Auch bei der Lokaltherapie des Ulcus cruris venosum (UCV) sind operative Maßnahmen situativ abzuwägen.
Kompressionstherapie
Die Kompressionstherapie arbeitet durch die Anwendung von externem Druck auf die Beine, typischerweise durch Kompressionsmaterialien wie Verbände oder speziell angefertigte Kompressionsstrümpfe. Dieser Druck hilft, den Durchmesser der Venen zu verkleinern, was die Effizienz der Venenklappen verbessert und den Blutfluss zurück zum Herzen unterstützt. Durch die Kompression wird die Flüssigkeit wieder aus dem Gewebe gepresst, wodurch Schwellungen (Ödeme) deutlich reduziert oder sogar abgebaut werden. Mit dem Rückgang der Ödeme nehmen auch die mit ihnen verbundenen Komplikationen (z. B. Stauungsdermatitis, Wundheilungsstörung) und Beschwerden (z. B. Schmerzen) ab.
Pneumatische Kompressionstherapie
Die pneumatische Kompressionstherapie kann durch die Nachahmung der Muskelpumpe-Funktion den venösen Abfluss verbessern. Dafür wird ein spezielles Gerät verwendet, das Luftdruck in aufblasbare Manschetten bzw. Kammern erzeugt, die um die betroffene Extremität gelegt werden. Diese Manschetten bzw. Kammern üben intermittierend Druck auf das Gewebe aus. Dadurch werden Blut- und Lymphfluss unterstützt und Stauungen abgebaut. Die pneumatische Kompression kann die Behandlung von Venenerkrankungen unterstützen und mehrmals wöchentlich angewendet werden.
Interventionelle und operative Eingriffe bei CVI
Bei Varikose, Beinvenenthrombosen und ausgedehnten Beingeschwüren stehen verschiedene Eingriffsmöglichkeiten zur Verfügung.
Verfahren zum Verschließen oder Entfernen von Venen bzw. zum Öffnen verschlossener Venen
In einigen Fällen, beispielsweise bei Varizen ist es notwendig, kranke Venen zu verschließen oder zu entfernen. In anderen Situationen muss der Blutfluss in blockierten Venen wiederhergestellt werden, um Komplikationen zu vermeiden, wie bei einer Thrombose.
- Endovenös-thermische Techniken verwenden Hitze, um problematische Venen zu verschließen, z. B. mittels endovenöser Lasertherapie oder Radiofrequenzablation.
- Nicht-thermische Techniken verschließen problematische Venen ohne Hitzeeinwirkung. Zu den nicht-thermischen Techniken gehört die mechanochemische Ablation (MOCA). Bei der MOCA wird ein rotierender Draht und ein sklerosierendes (Gewebe verhärtendes) Mittel kombiniert, um die Vene zu verschließen.
- Bei der Sklerotherapie des subulzerösen Venengeflechts wird ein Sklerosierungsmittel in die betroffenen Venen injiziert, um diese zu verengen und schließlich zu verschließen. Diese Maßnahme reduziert den Blutfluss in die problematischen Venen und fördert die Heilung des Ulcus.
- Offenchirurgische Maßnahmen ermöglichen die Entfernung der Venen, z. B. mittels Venenstripping, Phlebektomie oder Crossektomie.
- Rekanalisierende Maßnahmen wie die Angioplastie oder Stent-Implantation werden verwendet, um blockierte oder verengte Venen zu öffnen und den Blutfluss zu verbessern. Bei der Angioplastie wird ein Ballonkatheter in die verengte Vene eingeführt und aufgeblasen, um die Vene zu erweitern. Nach der Angioplastie kann ein Stent, ein kleines Gitterröhrchen, in die Vene eingesetzt werden. Der Stent hält die Vene offen zu und ermöglicht einen normalen Blutfluss.
Hautersatzverfahren
Bei Patienten mit einem Ulcus cruris venosum (UCV) können zur Beschleunigung der Wundheilung autologe Hautersatzverfahren, wie Spalt- oder Vollhauttransplantationen, Reverdin-Plastik sowie alternativ allogene (körperfremde), xenogene (aus einer anderen Art stammend) oder biosynthetische Hautersatzpräparate, eingesetzt werden.
Shave-Therapie
Bei Patientinnen und Patienten mit therapierefraktärem UCV und Dermatoliposklerose kann eine Shave-Therapie in Betracht gezogen werden. Diese Methode kombiniert chirurgisches Wunddébridement mit der kontrollierten Abtragung von Nekrosen und fibrotischen oder sklerosierten Ulcusanteilen bis zum Erzielen zahlreicher kapillärer Blutungen. Dadurch entsteht eine frische Wundfläche, die die Heilungschancen verbessert.
Fasziotomie und Fasziektomie
In Einzelfällen kann bei therapierefraktärem UCV und ausgeprägter Dermatoliposklerose zusätzlich zur Shave-Therapie eine Fasziektomie durchgeführt werden. Bei der Fasziektomie werden sämtliche nekrotischen Gewebeanteile inklusive der Faszie entfernt.
Medikamentöse Therapie
Zur oralen medikamentösen Therapie der Varikose stehen in Deutschland folgende Substanzen mit evidenzbasierter Wirksamkeit zur Verfügung: standardisierter roter Weinlaubextrakt (AS 195), standardisierter Rosskastanienextrakt und Oxerutin. Eine Wirkung der Venenmedikamente tritt nach etwa 2 bis 4 Wochen kontinuierlicher Einnahmezeit auf.
Patientenedukation – Selbstmanagement und Prophylaxe bei CVI
Für einen Behandlungserfolg bei CVI ist die Therapieadhärenz und das Selbstmanagement der Betroffenen von besonderer Bedeutung. Deshalb sollte das Bewusstsein für die CVI und die Kenntnisse über die Erkrankung gestärkt werden. Besonders wichtig ist es, den Patienten die Bedeutung der Kompressionstherapie zu vermitteln. Das Tragen der Kompressionsstrümpfe kann zwar unangenehm sein, ist für die Behandlung der CVI und Prävention weiterer Komplikationen allerdings absolut notwendig. Die wichtigsten Prophylaxe- und Selbstmanagementmaßnahmen sind im Folgenden zusammengefasst:
Regelmäßige Bewegung zur Aktivierung der Muskelpumpe
Bewegung kann die Symptome der Venenschwäche verbessern und die Wirksamkeit der Kompressionsbehandlung erheblich unterstützen. Regelmäßige körperliche Aktivität fördert die Blutzirkulation und aktiviert die Muskelpumpe. Bei jeder Muskelkontraktion, insbesondere der Wadenmuskulatur und Bewegung des Sprunggelenkes, werden die Venen zusammengedrückt. Dadurch wird das venöse Blut Richtung Herz gefördert. Zur Aktivierung der Muskelpumpe eignen sich Sportarten wie Schwimmen, Radfahren, Walking oder spezielle Venengymnastik.
Beine hochlagern
Das Hochlegen der Beine über Herzhöhe kann helfen, den venösen Rückfluss zu verbessern und Ödeme zu reduzieren. Patienten sollten versuchen, dies mehrmals täglich für etwa 20 Minuten zu tun. Langes Stehen und Sitzen sollte vermieden werden.
Übergewicht vermeiden oder abbauen
Übergewicht belastet die Venen, fördert Entzündungen und kann die Symptome der CVI verschlimmern. Eine gesunde Ernährung und regelmäßige Bewegung sind entscheidend, um ein gesundes Gewicht zu halten oder zu erreichen.
Hautpflege
Bei Patientinnen und Patienten mit CVI besteht eine erhöhte Allergiegefahr. Zu Hautpflege sollten pH-hautneutrale Produkte ohne Konservierungsstoffe verwendet werden.
Kühlung
Bei heißen, schmerzenden Waden oder Füßen hilft eine Kühlung dieser Körperstellen.
Regelmäßige ärztliche Kontrolluntersuchungen
Regelmäßige Besuche beim Arzt oder der Ärztin sind wichtig, um den Verlauf der CVI zu überwachen.
Ist die CVI heilbar?
Eine Heilung bei einer CVI ist nicht möglich, sondern nur eine symptomatische Therapie.
Die Wirksamkeit der Therapie hängt maßgeblich vom Krankheitsverlauf und der Therapieadhärenz der Patienten, vor allem dem regelmäßigen Tragen der Kompression, ab. Zum Beispiel ist eine CVI mit zugrunde liegender primärer Varikose meist prognostisch günstiger als das Vorliegen eines postthrombotischen Syndroms. Eine chronische Wunde wie ein Ulcus cruris venosum, kann adäquater abheilen. Allerdings besteht die Gefahr, dass Wunden erneut auftreten, insbesondere bei nicht konsequenter Durchführung der Therapiemaßnahmen (z. B. Tragen von Kompressionsstrümpfen).
Was sind die Symptome der CVI?
CVI zeigt sich typischerweise durch Symptome wie Schwellungen, Schweregefühl, Schmerzen und Hautveränderungen im Bereich der Beine.
Die Symptome der chronisch venösen Insuffizienz entwickeln sich in der Regel langsam und können beinhalten:
- Juckreiz, Ameisenkribbeln
- Nächtliche Wadenkrämpfe
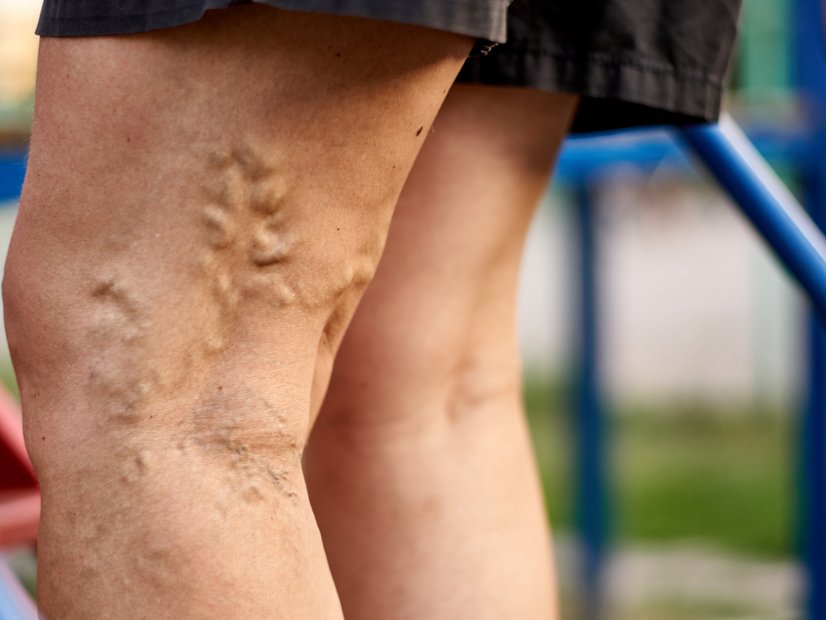
- Varizen
- Besenreiser an den Fußrändern und oberhalb der Fußknöchel
- Schwellung der Knöchel
- dumpfe Schmerzen und Spannungsgefühl im Bein, vor allem nach längerem Stehen
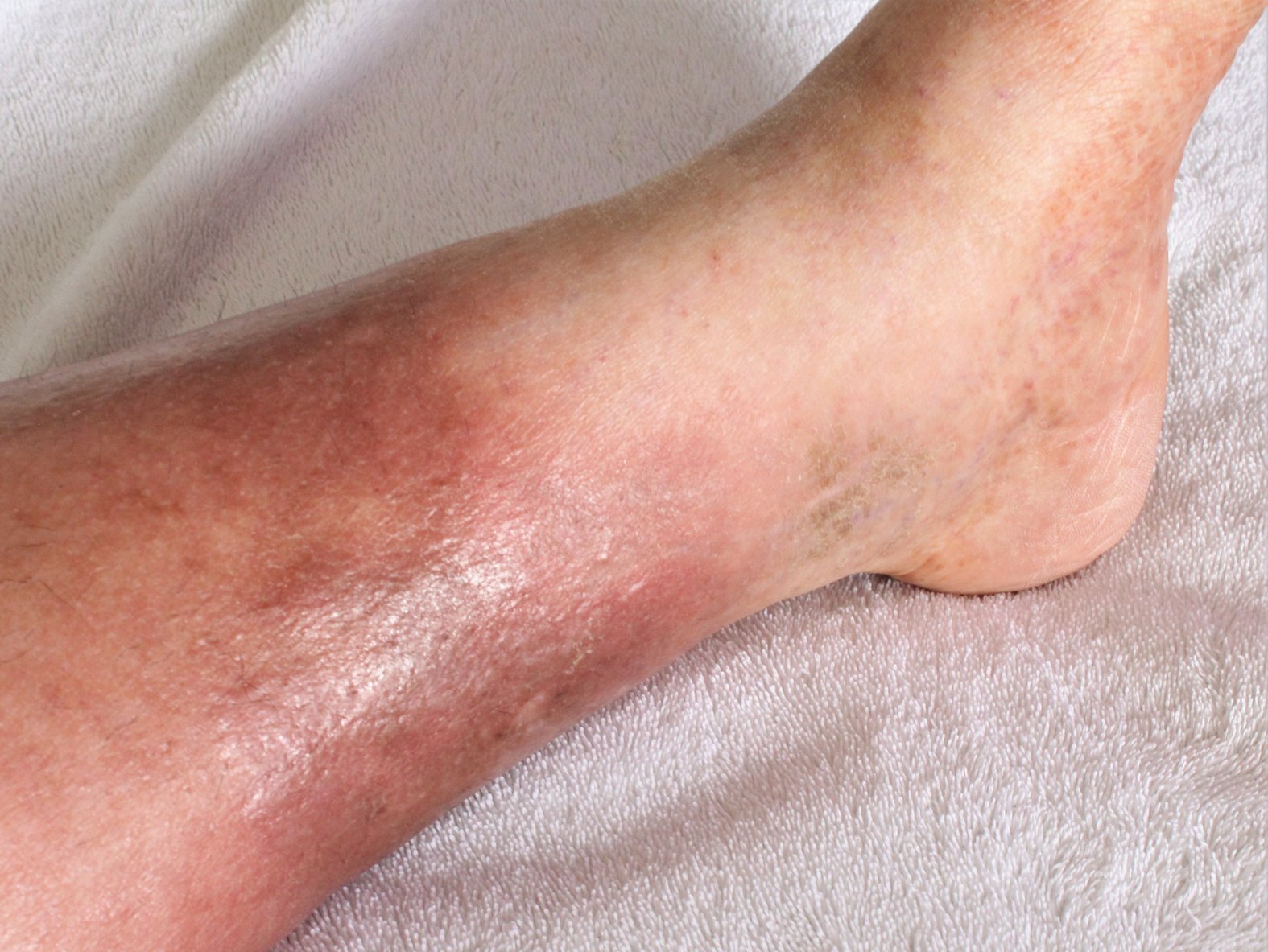
- Hautveränderungen am unteren Unterschenkel (Hyperpigmentierung, Ekzeme, Lipodermatosklerose oder Atrophie blanche)
- verzögerte Wundheilung selbst kleinster Wunden
- offene Wunden (Ulcus cruris venosum)
CVI-Stadien und Klassifizierung der CVI
Die Klassifizierung von chronischen Venenerkrankungen nach CEAP ist aktuell gültiger Standard.
Die CEAP-Klassifikation ist ein international etabliertes Scoring-System zur Einteilung verschiedener Stadien und Schweregrade chronischer Venenerkrankungen. Sie kommt insbesondere bei der Bewertung und Beschreibung der CVI (ab Vorliegen von Klasse C3) zum Einsatz. Daneben ist im deutschsprachigen Raum die Schweregradeinteilung der CVI nach Widmer, modifiziert nach Marshall und Wüstenberg (1994) weit verbreitet. Allerdings wird die Verwendung der Widmer-Klassifikation von der Deutschen Gesellschaft für Phlebologie u. Lymphologie nicht mehr empfohlen.
Die klinische Kategorie der CEAP differenziert folgende Stadien:
- C0: Keine sichtbaren Zeichen einer Venenerkrankung
- C1: Besenreiser, Teleangiektasien oder retikuläre Venen
- C2: Varikose ohne klinische Zeichen einer chronisch-venösen Insuffizienz
- C3: Varikose mit Ödem
- C4a: Pigmentierung oder Ekzem
- C4b: Lipodermatosklerose oder Athrophie blanche
- C4c: Corona phlebectatica paraplantaris
- C5: Abgeheiltes Ulcus cruris venosum
- C6: Florides Ulcus cruris venosum
- C6r: Rezidiv eines Ulcus cruris venosum
- CS: Symptomatisch
- CA: Asymptomatisch
| Schweregrad | Klinisches Bild |
|---|---|
| Grad I | Corona phlebectatica paraplantaris (lokale Gefäßerweiterungen am medialen und lateralen Fußrand), Phlebödem |
| Grad II | Ödem unterschiedlicher Ausprägung, Dermatoliposklerose, Atrophie blanche, Purpura jaune d’ocre, Stauungsekzem |
| Grad III | Ulcus cruris venosum |
| Grad IIIa | Abgeheiltes Ulcus cruris venosum |
| Grad IIIb | Florides Ulcus cruris venosum |
Tabelle 1: Die Widmer-Klassifikation modifiziert nach Marshall und Wüstenberg (1994)
Diagnose der CVI
Die Diagnostik der CVI umfasst klinische Untersuchungen und bildgebende Verfahren wie die Duplexsonografie zur Beurteilung der venösen Funktion und Struktur.
Die Untersuchung erfolgt zunächst im Stehen, um das Vorhandensein einer Varikose zu beurteilen. Im Liegen wird der Patient oder die Patientin bezüglich möglicher Hautinduration, Pigmentstörungen und Sprunggelenksbeweglichkeit untersucht. Außerdem beinhaltet die Diagnostik immer eine Umfangsmessung der Beine. Bildgebende Verfahren sind entscheidend für die Beurteilung des Venensystems bei der Behandlung von CVI. Die (farbkodierte) Duplexsonografie ist dabei die Methode der Wahl und gehört zu den häufigsten Untersuchungen.

Venen sind Blutgefäße, die sauerstoffarmes Blut zurück zum Herzen transportieren. Die Beinvenen sind in oberflächliche und tiefe Venen unterteilt, die durch Verbindungsvenen (Perforansvenen) miteinander kommunizieren. In den Venen befinden sich Klappen, die wie Ventile wirken und den Rückfluss des Blutes verhindern. Diese Klappen sorgen dafür, dass das Blut in Richtung Herz fließt, insbesondere gegen die Schwerkraft in den Beinen.
Die Muskelpumpe ist ein physiologischer Mechanismus, der den Rückfluss des venösen Blutes zum Herzen unterstützt. Bei der Kontraktion und Entspannung der Skelettmuskulatur, besonders in den Waden, drücken die Muskeln die Venen zusammen. Dies pumpt das Blut in Richtung Herz. Auch die Bewegung der Sprunggelenke ist an dieser Pumpfunktion beteiligt.
Was sind die Ursachen einer CVI?
Die Entstehung der CVI beinhaltet primär eine Schädigung der Venenklappen und der venösen Gefäßwand, was zu venöser Stauung, venöser Hypertonie und letztlich zu Gewebeschäden und Hautveränderungen führt.
Ein Hauptmechanismus der CVI ist die Insuffizienz der Venenklappen. Wenn die Klappen nicht richtig schließen, kann das Blut, der Schwerkraft folgend, zurückfließen (Reflux), was zu einer Erhöhung des venösen Drucks führt. Dies geschieht häufig in den oberflächlichen Venen und Perforansvenen.
Der anhaltend hohe Druck in den Venen führt zu einer venösen Hypertonie, die die Venenwände belastet und zu deren Dehnung und Schwächung führen kann. Durch den erhöhten Druck kommt es zu Flüssigkeitsansammlungen im Gewebe (Ödeme). Diese Flüssigkeitsansammlungen treten besonders häufig in den distalen Abschnitten der Beine auf. Anhaltend ausgeprägte Ödeme können zu einer Minderversorgung des Gewebes mit Sauerstoff und Nährstoffen führen, was wiederum zu typischen Hautveränderungen bis hin zu einem UCV führen kann.
Was sind die Risikofaktoren der CVI?
Folgende Risikofaktoren können zur Entstehung der CVI beitragen:
- Krampfaderleiden (Varikosis): unter der Haut liegende, geschlängelte, erweiterte Venen in denen der Blutfluss stagniert
- Thrombosen der tiefen Beinvenen (Phlebothrombose): Blutgerinnsel, die die Venen blockieren und den Blutfluss behindern
- Ein akutes Trauma, das sowohl die oberflächlichen als auch die tiefen Venen schädigen kann
- Genetische Veranlagung: Familiäre Häufung von Venenproblemen
- Übergewicht: Zusätzlicher Druck auf die Beinvenen
- Langes Stehen oder Sitzen: Reduzierte Muskelaktivität, die den Blutfluss fördert
- Hormonelle Einflüsse: Schwangerschaft und Pille
- Weibliches Geschlecht: Frauen erkranken häufiger an einer CVI als Männer
- Lebensalter: Mit dem Alter nimmt das Risiko einer Erkrankung ebenfalls zu
Was ist eine Adipositas-assoziierte chronische venöse Insuffizienz mit Ulcus cruris („Dependency-Syndrom“, funktionelle CVI)?
Die Adipositas-assoziierte chronische venöse Insuffizienz (CVI) mit Ulcus cruris ist durch venöse Hypertonie, Stauung und Gewebeveränderungen gekennzeichnet. Diese Symptome werden durch das erhöhte Gewicht und die mechanische Belastung auf die Venen verstärkt.
Etwa ein Fünftel der Erwachsenen in Deutschland lebt mit Adipositas, was mit einem erhöhten Risiko für CVI und UCV einhergeht. Der Zusammenhang zwischen Übergewicht und Venenerkrankungen ist komplex: Übergewicht erhöht den intraabdominellen Druck und den Druck auf die Beinvenen, was die Belastung der Venenklappen erhöht und zu deren Insuffizienz führt. Zudem ist Adipositas ist mit chronischen Entzündungsprozessen verbunden, die die Venenwände schwächen und die Entstehung einer CVI oder eines UCV fördern. Adipöse Personen neigen dazu, weniger körperlich aktiv zu sein, was die Muskelpumpfunktion in den Beinen beeinträchtigt und die venöse Rückführung verschlechtert.

Lesen Sie hier nach, wie es bei diesem Patienten mit CVI zu einem Ulcus cruris venosum kam und wie dieses geheilt werden konnte.
Fallbeispiel lesen