Bypass bei pAVK: 5 Tipps für eine schnelle Erholung nach der OP
Gehtraining, Medikamente und Stents – für die Behandlung der peripheren arteriellen Verschlusskrankheit (pAVK) sind mehrere Komponenten erforderlich. Ist die Erkrankung weit fortgeschritten, kann es nötig sein, den verengten Gefäßabschnitt am Bein mit einem Bypass zu überbrücken. Was ist nach der OP zu beachten?
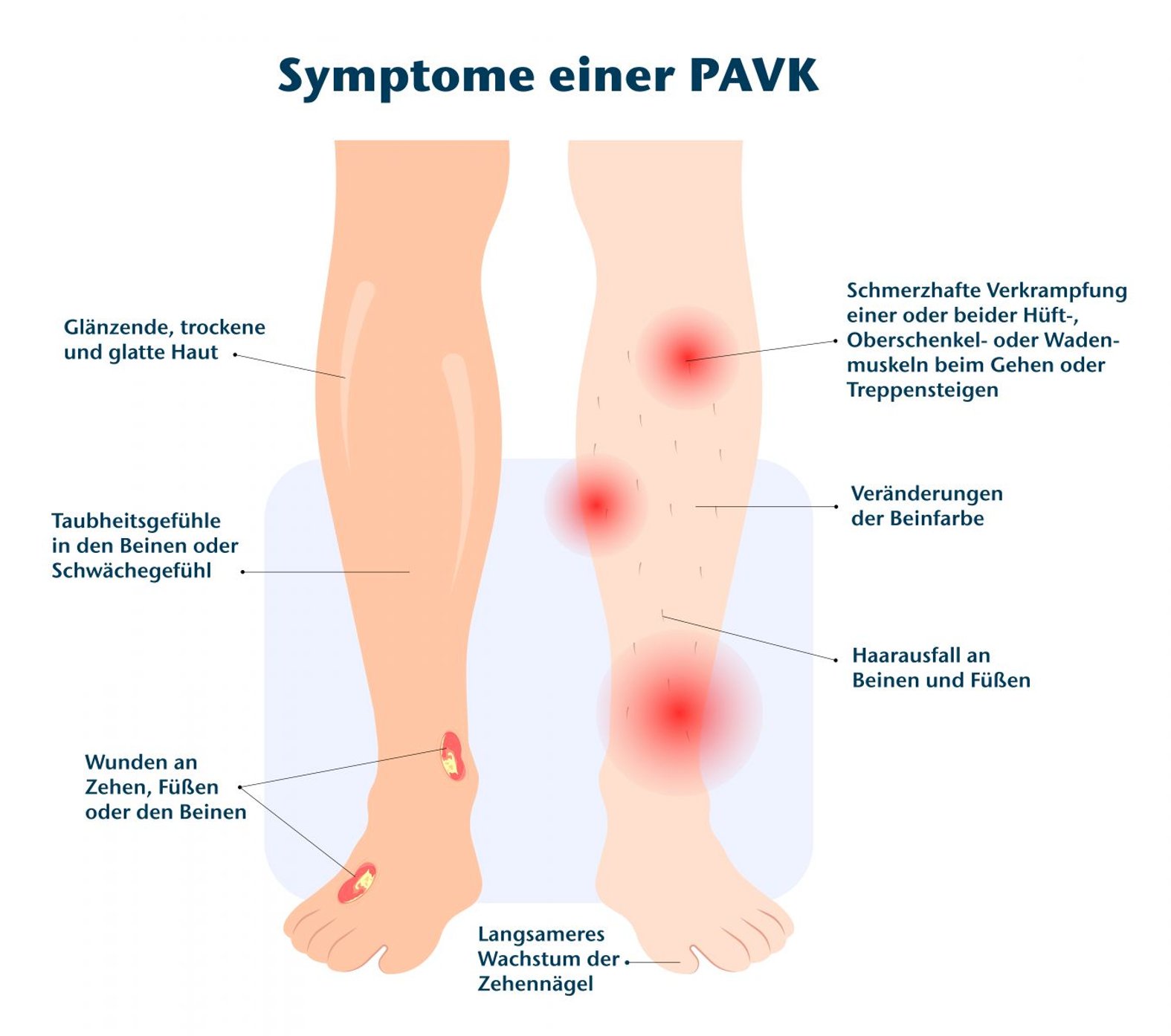
Durchblutungsstörungen in den Beinen sind häufig. Laut der Deutschen Gesellschaft für Angiologie sind rund 4,5 Millionen Menschen in Deutschland davon betroffen.1 Im Fachjargon wird die Erkrankung periphere arterielle Verschlusskrankheit, kurz pAVK, genannt. Der Volksmund kennt sie als „Schaufensterkrankheit“. Denn die Betroffenen bleiben durch Schmerzen in den Beinen schon nach kurzen Gehstrecken immer wieder stehen und legen eine Pause ein.1
Was ist eine pAVK?
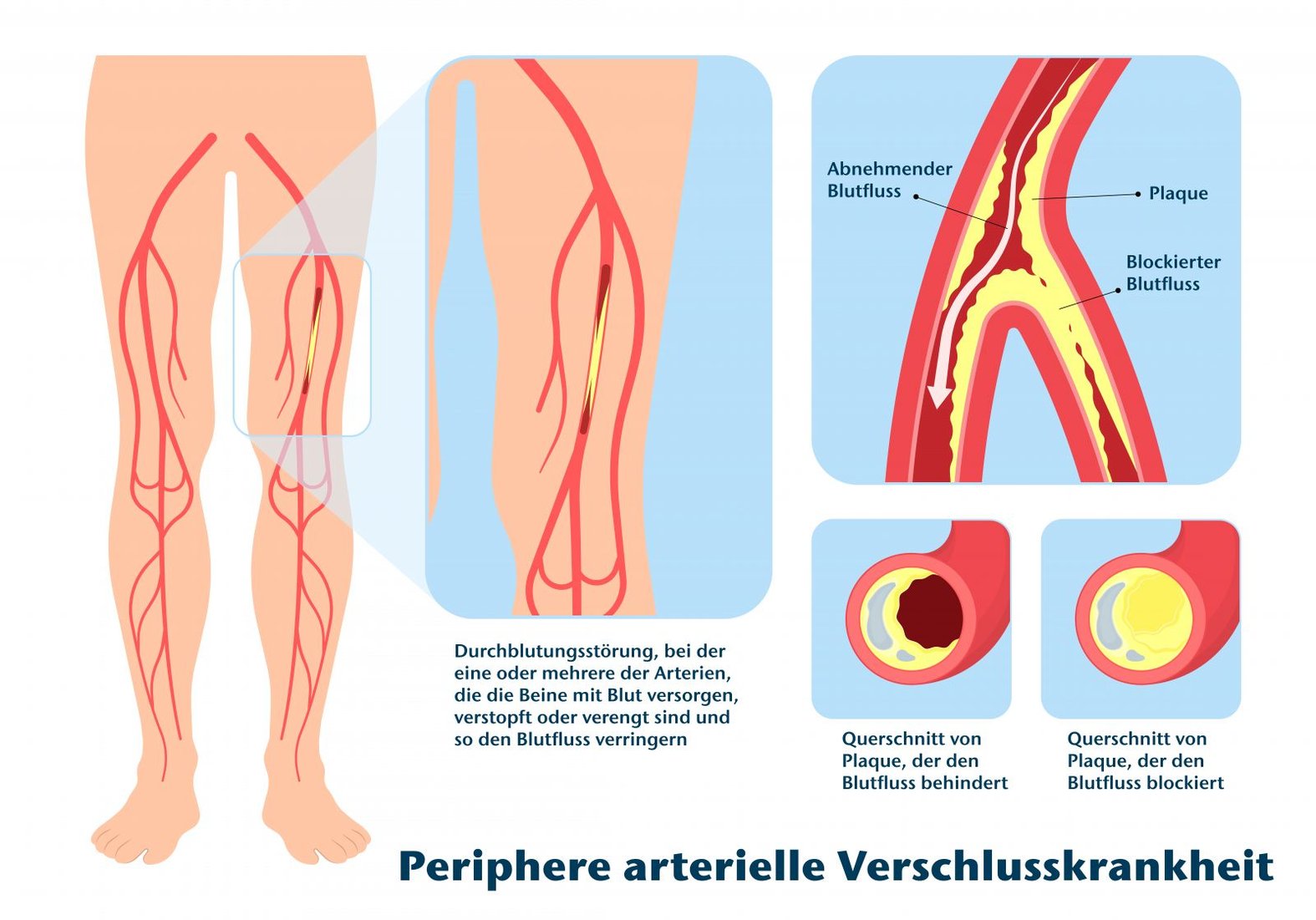
Eine pAVK ist eine chronische Erkrankung der Gefäße, die vor allem die Beine betrifft. Dabei kommt es durch Ablagerungen zu Engstellen in den Arterien, z.B. in denen des Beckens oder der Beine. Diese behindern den Blutfluss und die betroffenen Körperteile werden nicht mehr ausreichend versorgt. Im Anfangsstadium sind meist noch keine Beschwerden vorhanden, aber in der Folge kommt es zu Schmerzen beim Gehen. Der medizinische Fachbegriff lautet Claudicatio Intermittens (CI).1 Später kommt es zu einer kritischen Gewebedurchblutung bzw. Ischämie (Critical Limb Ischemia, CLI) mit Schmerzen in Ruhe, zuletzt zu Gewebsuntergang und Amputationen.2 Es werden vier Stadien unterschieden (Tabelle 1).
| Stadium I | Keine Symptome, die Engstelle ist gering, die Diagnose meist ein Zufallsbefund |
|---|---|
| Stadium II a | Nach > 200 m Gehen kann es zu Schmerzen in den Waden oder Oberschenkeln kommen |
| Stadium II b | Nach < 200 m Gehen kann es zu Schmerzen in den Waden oder Oberschenkeln kommen |
| Stadium III | Es kommt bereits im Ruhezustand zu Schmerzen, vor allem im Liegen |
| Stadium IV | Es kommt zu Wunden und Geschwüren, eine Amputation kann erforderlich sein |
Tabelle 1: Die vier Stadien einer pAVK1,3
Die Prognose einer pAVK ist – auch bei Behandlung – schlecht. Innerhalb von fünf Jahren, nachdem eine Claudicatio intermittens erstmals diagnostiziert wurde, sind 13 bis 50 Prozent der Betroffenen entweder amputiert oder verstorben. Liegt eine Ischämie (CLI) vor, sind es sogar 50 bis 90 Prozent.4
Bausteine der Behandlung
Eine Behandlung der pAVK ist dringend geboten. Sonst drohen Herzinfarkt, Schlaganfall oder eine Amputation des betroffenen Beines. Gerade in den Stadien III und IV ist ein besonderes Therapieziel, die betroffene Extremität zu erhalten, Schmerzen zu minimieren und die Lebensqualität zu erhalten.3 Laut der S3-Leitlinie zur Diagnostik, Therapie und Nachsorge der pAVK werden verschiedene Therapiebausteine empfohlen:
Risikofaktoren minimieren: Es ist wichtig, dass die Betroffenen mit dem Rauchen aufhören, ein vorhandenes Übergewicht reduzieren und, dass begleitende Erkrankungen wie Bluthochdruck, erhöhte Blutfettwerte und ein Diabetes mellitus behandelt werden. Gerade bei Bewegungsmangel und Fehlernährung wird empfohlen, dass die Betroffenen ihren Lebensstil verändern.3
Gehtraining: Liegen bereits Schmerzen beim Gehen vor (Claudicatio intermittens), sollte pAVK-Patienten ein strukturiertes Gehtraining unter Aufsicht und regelmäßiger Anleitung angeboten werden. Dieses soll mindestens dreimal wöchentlich für 30 bis 60 Minuten erfolgen und zwar über einen Zeitraum von mindestens drei Monaten.3 In den Stadien III und IV sollte kein Gehtraining mehr durchgeführt werden, da die Gefäße, unter erhöhter Belastung, nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt werden können.5
Medikamentöse Therapie: Die Patienten erhalten Medikamente zur Blutverdünnung und gegen die Schmerzen. Acetylsalicylsäure (ASS) verhindert, dass die Blutplättchen verkleben, eine weitere Substanz ist das Clopidogrel.6 Auch Rivaroxaban, ein Arzneistoff zur Hemmung der Blutgerinnung, kann zum Einsatz kommen.8 Zusätzlich können Statine zur Senkung des Cholesterinspiegels, blutdrucksenkende Mittel oder weitere Medikamente dauerhaft indiziert sein.6
Kathetertherapie: Auch kann eine Kathetertherapie (PTA = perkutane transluminale Angioplastie) zum Einsatz kommen. Dabei wird ein Ballonkatheter durch die Verengung geschoben und der Ballon aufgeblasen, um die Verengung zu beseitigen und für einen ungehinderten Blutfluss zu sorgen. Bei größeren Verschlüssen kann zudem ein Stent, also ein flexibles Drahtnetz, platziert werden. Die PTA ist risikoärmer als eine Operation, erfordert keine Narkose und kann mehrfach wiederholt werden.6 Dieses Verfahren ist auch als minimal-invasiv oder endovaskulär (innerhalb eines Gefäßes) bekannt.
Bisher wurde die Strategie „Endovaskulär first“ bevorzugt. Sie wurde unabhängig vom Stadium der Erkrankung und dem Gesundheitszustand der Patienten durchgeführt, um die Durchblutung zu verbessern. Auf der Dreiländertagung der Deutschen Gesellschaft für Gefäßchirurgie und Gefäßmedizin e.V. (DGG) in Wien im Oktober 2022 kündigten Experten ein Umdenken an: So sollen minimalinvasive Eingriffe künftig später und weniger häufig zum Einsatz kommen und die Behandlung mit Lebensstiländerungen und Medikamenten stattdessen an Bedeutung gewinnen.7
Wann ist eine Bypass-OP indiziert?
Trotz dieses verstärkten Fokus auf konservative Verfahren – eine Kathetertherapie oder Operation kann erforderlich sein, wenn
- der Patient nur noch eine kurze schmerzfreie Gehstrecke bewältigen kann
- das betroffene Bein bzw. der Fuß in Ruhe schmerzen
- kleine Wunden am betroffenen Bein nicht mehr heilen.3
Eine Operation ist in der Regel dann indiziert, wenn es sich um komplexe und langstreckige Engstellen handelt und eine Kathetertherapie nicht möglich ist.6 Dabei kann der verkalkte Gefäßabschnitt „ausgeschält“ werden oder es wird ein Bypass gelegt, der eine „Umleitung“ um die Engstelle bietet.7 Für diesen Bypass sollte bevorzugt eine körpereigene Vene genutzt werden, da diese länger hält als Kunststoff-Bypässe. Ist dies nicht möglich, kann alternativ ein Kunststoffschlauch verwendet werden.3,6 In der Regel wird eine Bypass-Operation erst im Stadium der kritischen Ischämie durchgeführt, also wenn sie wirklich unumgänglich ist.8
5 Pflegetipps nach der OP
Eine Bypass-Operation mit körpereigenen Venen dauert in der Regel etwa zwei bis drei Stunden. Vor allem für die Venenentnahme sind relativ große Schnitte am betroffenen Bein erforderlich. Mögliche Komplikationen sind Wundheilungsstörungen, selten auch Nachblutungen.8 Wichtige pflegerische Maßnahmen nach der OP sind:
Tipp 1 – Den Kreislauf und die Durchblutung gut im Blick haben: Wichtig ist nach Arterienoperationen, den Blutdruck gut im Blick zu haben. Liegt dieser über 160 mmHg systolisch, sind die Gefäßnähte gefährdet. Liegt er unter 120 mmHg systolisch, droht ein erneuter Gefäßverschluss durch Thrombosierung (z. B. im Bypass). Daher sind regelmäßige Blutdruckkontrollen erforderlich. Die Grenzwerte werden bei Risikopatienten in der Regel von den Ärzten festgelegt. Wichtig ist zudem, dass die Pflegenden die Durchblutung (Fußpulse), Motorik und Sensibilität an der betroffenen Extremität regelmäßig kontrollieren, vor allem distal des Operationsgebietes.9
Cave: Kommt es zu akuten Schmerzen oder ändern sich die Fußpulse am operierten Bein, deutet das auf einen (erneuten) Gefäßverschluss hin. Hier sind die Ärzte unverzüglich zu informieren.9
Tipp 2 – Gefäßabknickungen bei der Positionierung und Mobilisation vermeiden: Das Bein muss leicht tief positioniert werden, um eine ausreichende Durchblutung zu gewährleisten. Auch sollten die Gelenke, zum Beispiel in der Hüfte, nicht über 30 Grad gebeugt werden, damit das operierte Gefäß nicht zusätzlich strapaziert wird.5 Bei Eingriffen unterhalb des Knies ist eine Kniebeugung von maximal 15 Grad erlaubt, jedoch keine Kniestreckung, damit die Gefäßnaht nicht zu sehr unter Spannung steht. Auch bei Mobilisation ist ein Abknicken der operierten Gefäße zu vermeiden. Bei Arterienoperationen im Bereich des Beckens und der Leiste sind zum Beispiel Liegen, Stehen und Gehen erlaubt. Längeres Sitzen sollte wegen Gefäßabknickung vermieden werden. Eine Mobilisation sollte in der Regel so früh wie möglich nach Arztanordnung erfolgen. Die Pflegenden leiten die Patienten dabei an und begleiten sie, bis sie kreislaufstabil sind und die Bewegungsabläufe beherrschen.9
Tipp 3 – Keine Thromboseprophylaxestrümpfe anwenden: Eine medikamentöse Antikoagulation ist nach der Operation erforderlich, allerdings dürfen keine medizinischen Thromboseprophylaxestrümpfe (MTPS) angewendet werden. Diese würden die arterielle Durchblutung zusätzlich einschränken und die Wundheilung verzögern.5
Tipp 4 – OP-Wundzustand regelmäßig kontrollieren:Redon-Saugdrainagen werden bei komplikationslosem Verlauf in der Regel am ersten oder zweiten postoperativen Tag gezogen. Hautfäden in der Leiste werden meist nach acht bis zehn Tagen, an den Extremitäten nach zehn bis zwölf Tagen, gezogen. Ansonsten kontrollieren und versorgen die Pflegenden regelmäßig die OP-Wunde wie auch bei anderen Operationen.9
Tipp 5 – Dekubitusgefahr im Blick haben: Ein besonderes Augenmerk ist auf das Risiko eines Dekubitus zu legen, vor allem im Bereich der Fersen. Daher sollten die Pflegenden regelmäßig umpositionieren, Weich- und Freilagerungen durchführen und die Patienten frühzeitig mobilisieren. Bei der Positionierung ist zu beachten, dass die Fersen trotz Freilagerung der tiefste Punkt sein müssen.9
Wichtig: eine gute Nachsorge
Patienten mit pAVK benötigen eine gute Schulung, Anleitung und Beratung. Da es sich um eine chronische Erkrankung handelt, ist – unabhängig vom Behandlungsverfahren – eine regelmäßige Kontrolle und Nachsorge durch den Hausarzt und Gefäßmediziner erforderlich. Auch nach einer Bypass-OP sollten die Patienten hinsichtlich ihrer Symptome (Gehleistung, Ruheschmerzen, trophische Störungen) regelmäßig vom Hausarzt oder Gefäßmediziner nachuntersucht werden.3
Auch die Pflegenden können eine wichtige Rolle bei der Beratung und Schulung übernehmen. Wichtig ist, dass die Betroffenen das Krankheitsbild verstehen und wissen, wie sie damit umgehen können. Das betrifft auch folgende Aspekte:
Reduzierung von Risikofaktoren: Die Patienten sollten über die vorbeugenden Maßnahmen bei der pAVK informiert sein. Nikotinverzicht, Normalisierung von Gewicht und Blutzucker, Ernährung und Bewegung können das Fortschreiten einer Arteriosklerose vermindern. Auch ein regelmäßiges Gehtraining kann den Krankheitsverlauf günstig beeinflussen (nur in den Stadien I und II).5
Gute Fußinspektion und -pflege: Bei Menschen mit pAVK sind selbst kleine Verletzungen eine große Gefahr, besonders an den Füßen. Durch die schlechte Durchblutung stirbt nicht selten das umliegende Gewebe ab – es drohen Amputationen. Das gilt vor allem bei einem gleichzeitigen Diabetes. Daher sollten die Füße täglich auf kleinere Verletzungen inspiziert werden und die Zehennägel regelmäßig durch einen geschulten Fußpfleger geschnitten werden. Speziell zwischen den Zehen, an den Fußnägeln und an der Ferse liegen die Problemzonen. Betroffene sollten nicht barfuß laufen und angemessenes, nicht zu enges Schuhwerk tragen, um Verletzungen vorzubeugen.5,6
Frühzeitiges, professionelles Wundmanagement: Auch kleinere Verletzungen und Wunden sollten sofort professionell versorgt werden, um ein Fortschreiten der Wunde zu verhindern. Im Stadium IV kann es zu größeren Wunden und Nekrosen an der betroffenen Extremität kommen (Ulcus cruris). Hier kann eine chirurgische Intervention erforderlich werden, bei der die Pflegenden die professionelle Wundbehandlung übernehmen.5
Selbstpflege: Wechselduschen und Vollbäder sind zu vermeiden. Die Haut soll nicht aufweichen, zudem werden hohe Temperaturen von den Betroffenen oft nicht mehr wahrgenommen. Die Haut sollte besonders gut gepflegt und beobachtet werden. Kleidung und Schuhe sollten nicht einschnüren und den Blutfluss behindern. Für Menschen mit fortgeschrittener pAVK oder auch Diabetes gibt es besonders locker sitzendes und gepolstertes Schuhwerk in Sanitäts- oder speziellen Schuhhäusern.5
Weiterführende Informationen im Hauptartikel
Periphere arterielle Verschlusskrankheit (pAVK)