Arteriosklerose
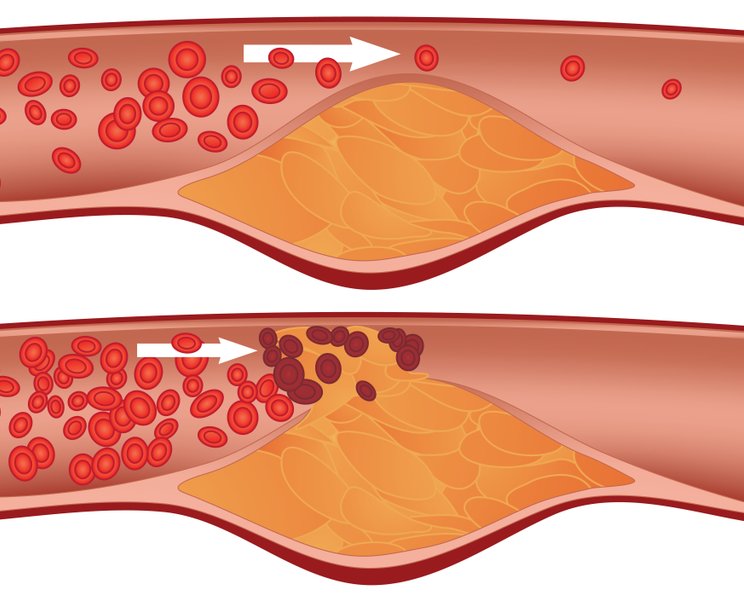
Die Arteriosklerose ist eine degenerative Veränderung der Gefäßwände von Arterien durch die Ablagerung von Plaques (Blutbestandteile, Kalk, Fett und/oder Bindegewebe).
Die Erkrankung schreitet langsam voran und betrifft die Blutgefäße des ganzen Körpers. Bei der Therapie müssen daher die fortschreitenden Durchblutungsstörungen besonders berücksichtigt werden. Diese äußern sich insbesondere durch schlechte Wundheilung, Bewegungseinschränkungen und Herz-Kreislaufbeschwerden. Betroffene mit Arteriosklerose haben zudem ein hohes Risiko für lebensbedrohliche Thrombosen und Embolien.
Arteriosklerose verursacht die koronare Herzkrankheit (KHK), eine der häufigsten Todesursachen in Deutschland. Bekannte Risikofaktoren sind Rauchen, Bluthochdruck (Hypertonie), Fettleibigkeit (Adipositas), Diabetes mellitus, familiäre Vorbelastung und eine LDL-Cholesterinerhöhung.
Therapie und begleitende Versorgungsmaßnahmen
Arteriosklerose ist eine chronisch fortschreitende Krankheit. Gegen die systemische Gefäßverkalkung gibt es bislang keine wirksame Therapie.
Die wichtigste Maßnahme ist die arterielle Blutversorgung der Betroffenen im Blick zu behalten und bei drohenden Arterienverschlüssen umgehend zu handeln.
Dafür sollten regelmäßig Pulsfrequenz und Blutdruckwerte erhoben werden. Der Krankheitsverlauf kann durch regelmäßige Belastungs-Tests dokumentiert werden. Hierfür eignet sich beispielsweise der Geh-Test, bei dem die Patientin oder der Patient zum Rhythmus eines Metronoms (2/s) gleichmäßig geht. Erhoben wird die Strecke bis zum Eintreten von Beschwerden und die absolute Gehstrecke bis zur Zwangspause.
Ratschow-Lagerungsprobe
Eine weitere häufige Methode ist die Ratschow-Lagerungsprobe. Hierbei wird die Patientin bzw. der Patient aufgefordert, zwei Minuten lang auf dem Rücken liegend die Beine vertikal zu heben und mit den Füßen zu kreisen. Danach wird eine sitzende Position mit frei hängenden Beinen eingenommen. Bei physiologischer Durchblutung sollten keine Schmerzen auftreten, und innerhalb von 5 Sekunden nach dem Aufsitzen sollten sich die Venen im Fuß füllen und eine leichte Rötung eintreten. Bei einer peripheren arteriellen Verschlusskrankheit (pAVK) füllen sich die Venen nur mit deutlicher Verzögerung, und das Bein bleibt deutlich blass.
Behandlung begleitender Diagnosen und Folgeerkrankungen
In Folge der Durchblutungsstörungen ist die Wundheilung gestört. Durch den Mangel an Sauerstoff und Nährstoffen im Blut sind die Wundheilungsprozesse beeinträchtigt.
Dies kann Vergrößerungen von (chronischen) Wunden oder Nekrosen zur Folge haben. Schon kleinere Verletzungen können durch Wundheilungsstörungen Probleme bereiten. Diese Wunden heilen nicht ab, sondern vergrößern sich, weil durch die geringere Durchblutung nicht genügend Sauerstoff und Nährstoffe zur Wunde transportiert werden. Es kann dadurch zum Absterben von Gewebe kommen (Nekrosen). Daher muss bei Betroffenen mit Arteriosklerose besonders auf sachgerechte Wundversorgung geachtet werden (siehe auch Versorgung chronischer Wunden in der ambulanten Pflege).
Arteriosklerose operativ behandeln
Je nach Krankheitsstadium und Gesundheitszustand der Patientin / des Patienten muss die Arteriosklerose-Behandlung operativ erfolgen, um lebensbedrohliche Arterienverschlüsse zu vermeiden. Droht etwa ein Herzinfarkt durch Gefäßverengungen, kann die Arterie mittels eines Katheters ausgedehnt werden (Angioplastie) und ein Stent eingesetzt werden. Teilweise können die Plaques auch operativ abgesaugt werden. Bei einer fortgeschrittenen Gefäßblockierung kann durch eine Bypass-Operation die entsprechende Blockade über andere Blutgefäße oder synthetische Repliken umgangen werden. Die Blutversorgung wird dadurch weiterhin sichergestellt.
Arteriosklerose medikamentös behandeln
In den meisten Fällen geht die Arteriosklerose mit weiteren Grunderkrankungen/begleitenden Diagnosen einher, die individuell medikamentös behandelt werden sollten, um den Krankheitsverlauf zu verlangsamen. Dazu gehören:
- Gerinnungshemmende und antithrombotische Wirkstoffe (Acetylsalicylsäure, Vitamin-K-Antagonisten, direkte orale Antikoagulanzien (DOAK)
- Neue orale Antikoagulanzien (NOAK)), Lipidsenker bei erhöhten LDL-Cholesterin-Werten
- Medikamente gegen Bluthochdruck und Diabetes. Dies gilt es bei der Behandlung stets zu berücksichtigen.
Vermeidung von Arteriosklerose
Eine weitere Maßnahme einem schweren Krankheitsverlauf vorzubeugen, ist das Vermeiden von Risikofaktoren. Dies bedeutet für viele Betroffene eine Ernährungsumstellung (ggf. mit Gewichtsreduktion), Bewegungstherapie, Verzicht auf Tabakkonsum und Alkohol und Vermeidung psychischer Belastungsfaktoren und Stress. Häufig muss diese umfassende Veränderung des Lebensstils therapeutisch begleitet werden.
Risikofaktoren und Prophylaxe
Neuerdings werden in der Forschung auch schädigende Umwelteinflüsse (beispielsweise Feinstaub, Lärmbelastung) und psychische Belastungen (wie Stress, Burn-Out, Depression, etc.) als zusätzliche Risikofaktoren in Betracht gezogen.
Zu den bekannten Risikofaktoren der Arteriosklerose gehören:
- Arterielle Hypertonie (Bluthochdruck)
- Bewegungsmangel
- Chronische Gelenkentzündungen (beispielsweise Rheumatoide Arthritis, Gicht)
- Diabetes mellitus
- Erhöhter LDL-Cholesterin-Spiegel und hohe Triglyzerid-Werte
- Genetische Faktoren (familiäre Belastung, zudem auch statistisch höheres Risiko bei Männern)
- Nikotinkonsum
- Schilddrüsenerkrankungen
- Übergewicht
Nicht alle der hier genannten Risikofaktoren können individuell beeinflusst werden. Doch Rauchen, Übergewicht, Bewegungsmangel, Stress und ungesunde Ernährung können vermieden werden. Die beste Prophylaxe gegen Arteriosklerose ist daher ein gesunder Lebensstil.
Diagnose der Arteriosklerose
Die Diagnose der Arteriosklerose zeigt sich meist schon in den klinischen Beschwerden bei Bewegung oder Belastung.
Weitere Indizien sind Bluthochdruck, Gewicht und Bauchumfang. Durch eine Blutuntersuchung können Blutfette (Cholesterin, Triglyceride) und Blutzuckerwerte hinzugezogen werden.
Zu den weiteren Anamnese-Möglichkeiten gehören Sonographie, Computertomographie, Katheterangiographie sowie Laboruntersuchungen.
Die Katheterangiographie
Das genaueste Untersuchungsverfahren zur Arteriosklerose ist die Katheterangiographie, die sogar eine dreidimensionale Darstellung der Gefäße ermöglicht. Das Prinzip beruht auf mehreren Röntgenaufnahmen - mit und ohne Kontrastmittel.
- Zunächst wird ein Röntgenbild ohne Kontrastmittel angefertigt, das sogenannte Leerbild.
- Danach wird ein Kontrastmittel unter lokaler Anästhesie, meist über die Leistenarterie, verabreicht.
- In einer weiteren Röntgenaufnahme sind nun die arteriellen sowie venösen Gefäße sichtbar, in denen sich das Kontrastmittel verteilt hat.
- Nach computergestütztem Abzug des Leerbildes bleiben nur noch die Gefäße im Röntgenbild übrig und können so auf bestehende Gefäßverengungen hin beurteilt werden.
- In derselben Sitzung können gegebenenfalls direkt Maßnahmen zur Gefäßerweiterung eingeleitet werden. Dazu gehören Gefäßaufdehnungen mittels Ballon oder auch das Einsetzen von Stents. Dann wird von einer interventionellen Angiographie gesprochen.
Die anzuwendende diagnostische Maßnahme richtet sich danach, welche Arterien fokussiert betrachtet werden sollen. Hierdurch können auch klinisch ähnliche Erkrankungen wie venöse Durchblutungsstörungen, Infektionen, Traumata, Veränderungen im orthopädischen Bereich, Stoffwechselerkrankungen sowie Nerven-, Muskel- oder Skeletterkrankungen differentialdiagnostisch ausgeschlossen werden.
Verlauf und Symptome
Bei der Arteriosklerose lagern sich die sogenannten Plaques (Blutbestandteile, Kalk, Fett oder Bindegewebe) in der Arterienwand ab.
Durch diese Ablagerungen verändert sich die Gefäßwand, sie wird starrer und dicker. Hierdurch wird die innere Öffnung der Arterie verengt und der Blutfluss beeinträchtigt. Zunächst äußert sich dies nicht. Selbst ein Gefäßverschluss von 90 Prozent kann asymptomatisch sein, da sich in der Regel zunächst Umgehungsgefäße (Kollaterale) bilden, die die Blutversorgung stabil halten. Die Arteriosklerose wird daher meist erst im weit fortgeschrittenen Stadium diagnostiziert.
Je nachdem, wie stark und welche Arterien von der Arteriosklerose betroffen sind, treten unterschiedliche Symptome auf. Auch der Krankheitsverlauf ist individuell verschieden. Hierbei spielt sowohl die Lokalisation der betroffenen Gefäße, das Krankheitsstadium und der sonstige Gesundheitszustand der Betroffenen eine Rolle.
Teilweise lösen sich die Plaques von der Gefäßinnenwand und werden mit dem Blut abtransportiert. Unabhängig vom Entstehungsort der Plaque kann damit eine potenziell tödliche arterielle Embolie in jedem Körperteil auftreten. Aber auch eine lokale Thrombose oder ein Reißen der arteriellen Gefäßwand kann je nach Größe der betroffenen Arterie tödlich verlaufen.
Besonders häufige klinische Bilder sind folgende:
Arteriosklerose in den Gliedmaßen
Häufig zeigt sich die Arteriosklerose klinisch mit der peripheren arteriellen Verschlusskrankheit (pAVK), besonders in den Beinen. Die pAVK verläuft in verschiedenen Stadien von leichten Durchblutungsstörungen bis hin zum völligen Absterben des Gewebes und dem Verlust der betroffenen Gliedmaßen. Die Symptome steigern sich von gelegentlichem Taubheitsgefühl in den Gliedmaßen über schmerzhafte Beschwerden bei Belastung („Schaufensterkrankheit“) bis hin zu starken Schmerzen auch im Ruhezustand (mehr dazu im Artikel Periphere arterielle Verschlusskrankheit).
Arteriosklerose im Herzen
Lebensgefährlich ist besonders die durch Arteriosklerose hervorgerufene KHK. Wenn sich die Arteriosklerose auf die Herzkranzarterien auswirkt, entsteht eine Angina pectoris. Die Symptome hierfür sind Engegefühl und stechende Schmerzen in der Brust, Atemnot und Beklemmungsgefühl. Die verengten Gefäße sind besonders anfällig für einen Verschluss durch Blutgerinnsel (Herzinfarkt).
Arteriosklerose im Gehirn
Arteriosklerosen der Halsschlagader und der hirnversorgenden Gefäße führen zur Unterversorgung des Gehirns. Folgeerscheinungen sind Schwindel, Denk- oder Gedächtnisstörungen, teils auch Gehirnblutungen. Der komplette Verschluss einer Hirnarterie führt schließlich zum Gehirninfarkt (Schlaganfall).
Arteriosklerose in weiteren Organen
Grundsätzlich kann die Blutversorgung jedes Organs durch Arteriosklerose eingeschränkt werden. Sind die Nierengefäße besonders betroffen, kann zunächst Bluthochdruck entstehen. Im weiteren Verlauf sind Nierenschäden bis zum vollständigen Funktionsversagen möglich. Gleiches gilt für die eingeschränkte Blutversorgung des Darms, wenn die Darmschlagadern betroffen sind. Patientinnen und Patienten leiden in diesem Fall häufig unter schweren schmerzhaften Verdauungsbeschwerden. Ohne Behandlung können betroffene Teile des Darms absterben.
Abgrenzung der Begriffe Arteriosklerose, Atherosklerose und Arteriolosklerose
Die Begriffe Arteriosklerose und Atherosklerose werden häufig synonym verwendet.
Genau genommen ist Arteriosklerose der Überbegriff der Gruppe degenerativer arterieller Gefäßerkrankungen. Darunter ist die Atherosklerose die mit Abstand häufigste Form, bei der die Gefäßinnenwände durch die Einlagerung von Plaques eingeengt werden. Bei der Arteriolosklerose handelt es sich um eine Durchblutungsstörung der kleinsten Arterien (Arteriolen), die durch Verdickungen der innersten Gefäßschicht hervorgerufen wird. Die Arteriolosklerose tritt vornehmlich bei chronischer Niereninsuffizienz und Diabetes mellitus auf.
Pathogenese der Arteriosklerose
Die Pathogenese der Arteriosklerose ist Gegenstand fortdauernder Forschung und bislang nicht vollständig geklärt.
Die Ursachen der biochemischen Vorgänge und das Zusammenspiel der verschiedenen Risikofaktoren sind bis heute in Fachkreisen umstritten. Dabei sind die „Response to injury hypothesis“ von Russell Ross und die „Lipoprotein-induced atherosclerosis hypothesis“ von Michael Stuart Brown und Joseph-Leonard-Goldstein die zwei gängigsten Hypothesen:
Nach der „Response to injury hypothesis” initiiert eine Verletzung der Endothelzellschicht der inneren Arterienwand (Intima) die Arteriosklerose. Traumata durch Bluthochdruck, mechanische Verletzungen, biochemische Schädigungen (z. B. bakterielle Toxine, Viren oder Antigen-Antikörper-Reaktionen) sowie weitere biophysikalische Verletzungen auf molekularer Ebene sind danach Auslöser einer Gewebeveränderung, die die Plaque-Bildung hervorruft.
Nach dem Modell der „Lipoprotein-induced atherosclerosis hypothesis“ ist das Lipoprotein LDL (Low-Density-Lipoprotein-Cholesterin) Auslöser der Arteriosklerose. Kommt es zu LDL-Cholesterin-Ablagerungen in den Arterien, entstehen lokale Entzündungen, die Zellschwellungen verursachen. Die sogenannten Schaumzellen verdichten sich nach diesem Modell und bilden zusammen mit weiteren Blutzellen die Plaques.
Die Ursachenforschung der Arteriosklerose ist noch nicht abgeschlossen. Es besteht jedoch Konsens, dass die oben genannten Risikofaktoren die Gefäßverengungen und -schädigungen begünstigen. Unabhängig davon ist ein gewisser altersbedingter Verschleiß der Arterien nicht vermeidbar. Ab einem Alter von etwa 40 Jahren sind Plaque-Ablagerungen in den Blutgefäßen normal. Das Risiko einer Folgeerkrankung steigt daher mit fortschreitendem Alter.




