Appendektomie − was Pflegekräfte beachten sollten
Bei einer Appendektomie handelt es sich meistens um eine notfallmäßige Operation aufgrund einer akuten Appendizitis. Deren Diagnose zählt zu den klinischen Herausforderungen. Wie lässt sie sich erkennen und was gilt für die postoperative Pflege?
Definition: Was heißt Appendektomie?
Das Fachwort Appendektomie beschreibt die chirurgische Entfernung des Wurmfortsatzes (Appendix vermiformis) als Teil des Blinddarms (Caecum). Dabei handelt es sich in der Regel um eine Notfalloperation. In der Umgangssprache hört man häufig den Begriff „Blinddarm-OP“.1,3
Die Appendektomie gilt als eine Operation mit einem sehr geringen Risiko. Etwaige Komplikationen hängen vom Schweregrad der Appendizitis („Bilddarmentzündung“) und von bestehenden Komorbiditäten ab.2
Wie häufig werden Appendektomien durchgeführt?
Mit rund 107.000 Operationen im Jahr 2022 gehört die Appendektomie zu den häufigsten chirurgischen Eingriffen in Deutschland.2,5Allerdings geht die Anzahl der Appendektomien hierzulande in den letzten Jahren zugunsten einer konservativen Appendizitis-Behandlung kontinuierlich zurück.6
Das Lebenszeitrisiko für eine Appendektomie ist bei Frauen mit 23,1 % größer als bei Männern (12,0 %). Das höchste Risiko für eine Appendektomie besteht bei Mädchen im Alter von 13 bis 17 Jahren. Umgekehrt ist das Risiko für eine akute Appendizitis bei Männern mit 8,6 % etwas höher als bei Frauen mit 6,7 %. Die Inzidenz einer Appendizitis liegt bei jährlich 100 Neuerkrankungen pro 100.000 Einwohner.2
Übrigens: Bei einer „negativen Appendektomie“ wurde ein histologisch gesunder Appendix vermiformis chirurgisch entfernt.4
Welche Ursachen haben Appendektomie und Appendizitis?
Die häufigste Indikation für eine Appendektomie ist eine akute Appendizitis („Bilddarmentzündung“). Weitere, seltenere OP-Indikationen sind chronische rechtsseitige Unterbauchschmerzen oder kleine Tumoren der Appendixspitze.1,3
Derzeit ist noch unklar, welche pathophysiologischen Zusammenhänge zu einer akuten Appendizitis führen. Die naheliegendste Ursache ist eine Obstruktion (Verengung) des Appendixlumens, durch die sich dort bakterienreicher Schleim ansammelt. In der Folge steigt der intraluminale (innerhalb des Hohlraumes) wie intramurale (innerhalb der Wand des Hohlorgans) Druck. Bakterien vermehren sich. Im weiteren Verlauf entwickelt sich eine Ischämie (Minderdurchblutung) mit Gangrän (Gewebeuntergang) gefolgt von einer Perforation einschließlich der Freisetzung von Bakterien in der Bauchhöhle. Im fortgeschrittenen Stadium kann es zu einem perityphlitischen (abgekapselten) Abszess, einer Peritonitis (Bauchfellentzündung) und schließlich zu einer Sepsis (Blutstrominfektion) kommen.4
Als Ursache für die Obstruktion findet man Kotsteine (Faecolithen) bei 40 % der unkomplizierten Entzündungen sowie bei 60 % der gangränösen, nicht-perforierten und bei 90 % der perforierten Appendizitiden (Mehrzahl von Appendizitis).4
Allerdings wird heute hinterfragt, ob dieser klassische Pathomechanismus der einzig mögliche ist, weil sich Appendizitiden unterschiedlich entwickeln können. Manche Fachleute vermuten, dass es sich bei einer unkomplizierten und einer komplizierten Appendizitis um verschiedene Erkrankungsbilder handeln könnte.4
Unkomplizierte versus komplizierte Appendizitis
Wichtig für die Therapieplanung ist, im Rahmen der Diagnostik zwischen einer unkomplizierten und komplizierten Appendizitis zu unterscheiden. Die Fachgesellschaft European Association of Endoscopic Surgery (EAES) definiert beide Formen danach, ob eine Gangrän besteht:4
- Eine unkomplizierte Appendizitis ist eine Inflammation der Appendix vermiformis ohne Hinweis auf Gangrän, Phlegmone (diffuse eitrige Entzündung des Bindegewebes im interstitiellen Raum), freie purulente Flüssigkeit oder Abszess.4Etwa 78 % aller Appendektomien in Deutschland werden aufgrund unkomplizierter Appendizitiden durchgeführt.4
- Eine komplizierte Appendizitis ist jede Art gangränöser Appendizitis mit oder ohne Perforation, mit periappendikulärer (um den Appendix herum verortet) Phlegmone, freier Flüssigkeit oder perityphlitischem Abszess.4 Sie sind der Anlass für 22 % der hierzulande durchgeführten Appendektomien.4
Diese Definitionen werden auch von deutschen Fachleuten unterstützt.
Daneben existieren zwei verwandte Begrifflichkeiten:
- Eine „Appendixreizung“ zählt nach deutscher Lehrmeinung zu den unkomplizierten Appendizitiden.
- Unter einer „chronisch rezidivierenden Appendizitis“ wird das wiederholte Auftreten einer unkomplizierten Appendizitis verstanden.
Symptome einer akuten Appendizitis
Die akute Appendizitis gilt als „Chamäleon der Chirurgie“, weil sie sich klinisch sehr unterschiedlich präsentieren kann, was eine Diagnose erschwert. So können sich bis zu 50 % der Appendizitis-Fälle im Kindes- und Jugendalter (höchste Inzidenz) mit unspezifischen Symptomen manifestieren.2
Dessen ungeachtet weisen einige klassische Symptome auf eine mögliche Appendizitis hin. Dazu gehören:7,8
- Unklare Schmerzen im Bereich des Nabels (periumbilikal)
- Verlagerung der Schmerzen in den rechten unteren Quadranten des Bauches im späteren Verlauf
- Anorexie (Appetitlosigkeit) / Übelkeit / intermittierendes Erbrechen
- Leichtes Fieber (40 % der Fälle)
- Diarrhö oder Obstipation
- Harndrang
- Allgemeines Krankheitsgefühl
Dabei können – müssen aber nicht – die Schmerzen mit einigen der anderen genannten Symptome einhergehen.8
Wichtig zu wissen: Vor allem in der initialen Phase einer Appendizitis sind die Befunde einer körperlichen Untersuchung häufig unauffällig.8
Die Symptome einer Appendizitis können im Zeitverlauf variieren. Typischerweise schreiten sie von der frühen Form der Appendizitis (zwölf bis 24 Stunden nach Symptombeginn) bis zu einer Perforation nach mehr als 48 Stunden fort. Das Rupturrisiko liegt nach 36 Stunden bei etwa 2 % und nimmt danach alle 12 Stunden um etwa 5 % zu. Die Mehrheit von 75 % der Patienten stellte sich innerhalb von 24 Stunden nach dem Auftreten der ersten Symptome ärztlich vor.8
Tastbefunde – prästationäre Anzeichen einer Appendizitis
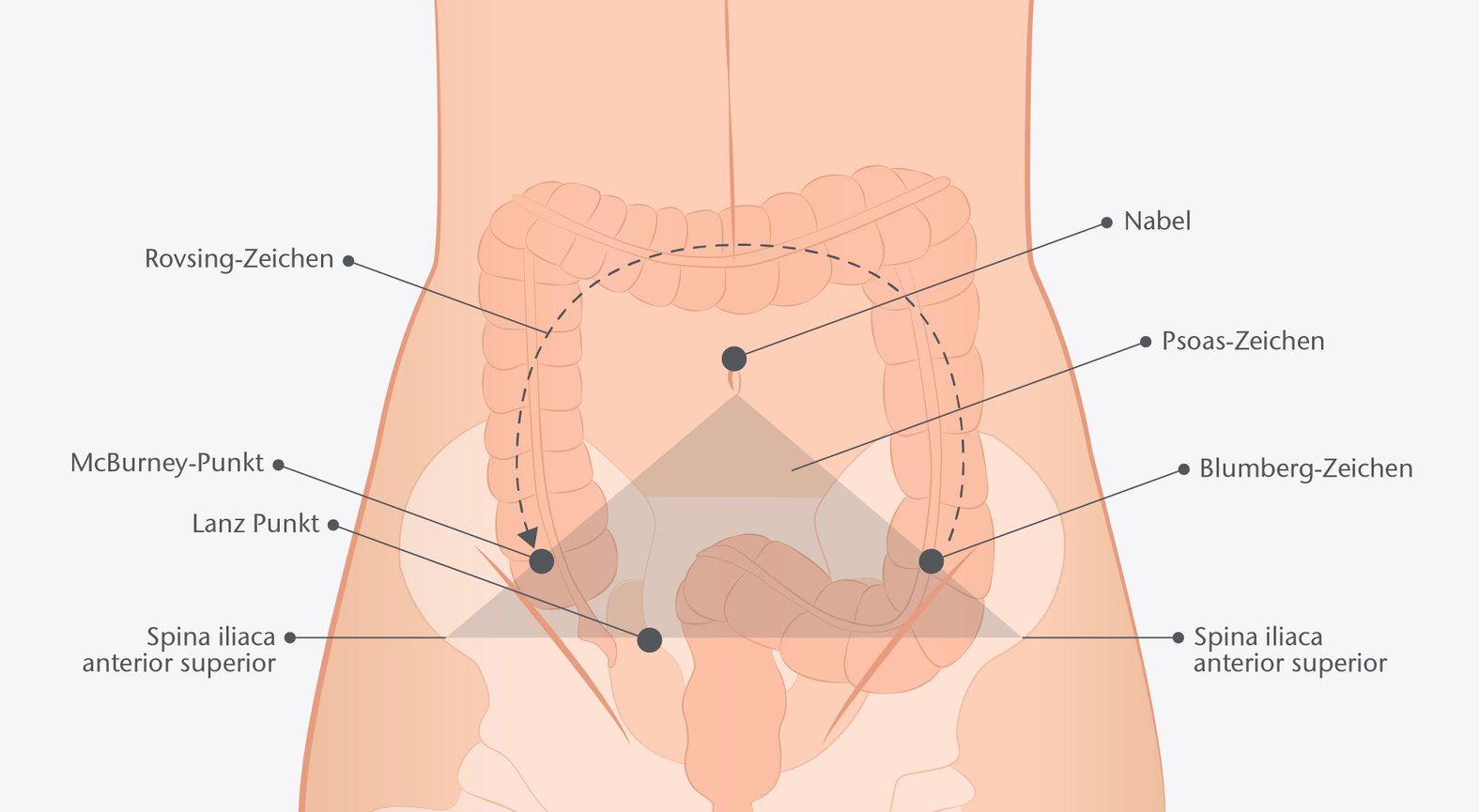
Bei einem Verdacht auf eine Appendizitis kann eine strukturierte Tastbefundung (Palpation) an definierten Druckpunkten mit Beurteilung spezifischer Schmerz-Anzeichen wichtige Hinweise auf eine Blinddarmentzündung geben (Abb. 1):2,9
- Blumberg-Zeichen: kontralateraler Loslassschmerz (Schmerzen im rechten Unterbauch bei plötzlichem Loslassen des eingedrückten Bauches auf der linken Seite)
- Rovsing-Zeichen: Schmerzen im rechten Unterbauch durch retrogrades Ausstreichen (in entgegengesetzter Richtung) des Kolonrahmens
- Psoas-Zeichen: Schmerzen im rechten Unterbauch durch Flexion (Beugung) in der rechten Hüfte gegen einen Widerstand (vor allem bei retrozökal (hinter dem Caecum) gelegener Appendix)
- McBurney-Punkt:
Druckpunkt auf der imaginären Linie zwischen rechter Spina iliaca anterior superior (vorderer, oberer Darmbeinstachel) und Bauchnabel zwischen dem lateralen (seitlich) und mittleren Drittel, beziehungsweise in der Mitte der genannten Linien.
Test auf lokalen Druck- und Klopfschmerz im rechten Unterbauch sowie Loslassschmerz (Schmerzen im rechten Unterbauch bei plötzlichem Loslassen des eingedrückten Bauches auf der rechten Seite) - Lanz-Punkt:
Druckpunkt auf der imaginären Linie zwischen beiden Spinae iliacae anteriores superiores im lateralen Drittel;
Test auf lokalen Druck- und Klopfschmerz im rechten Unterbauch sowie auf Loslassschmerz (Schmerzen im rechten Unterbauch bei plötzlichem Loslassen des eingedrückten Bauches auf der rechten Seite)
Wichtig zu wissen
Die Lokalisation der Abwehrspannung kann auf die Form der Appendizitis hinweisen:2,4
- Eine lokale Abwehrspannung im rechten Unterbauch spricht für eine Reizung des parietalen Peritoneums (äußeres Blatt des Bauchfells).
- Eine diffuse Abwehrspannung kann auf eine schwerwiegende komplizierte Form der Appendizitis hindeuten.
Klinische Diagnostik einer akuten Appendizitis
Für die Diagnosesicherung einer akuten Appendizitis sind verschiedene Methoden erforderlich, die bei Kindern, entsprechend ihres Alters und Entwicklungsstands, angepasst werden (Tab. 1):2
- Anamnese
- Klinische Untersuchung, einschließlich der oben beschriebenen Tastuntersuchungen (Druckpunkte)
- Laboruntersuchungen
- Abdomensonografie
- Gegebenenfalls Computertomografie/Kernspintomografie bei unzureichendem sonografischen Befund
Wichtig ist dabei eine präoperative Einteilung, ob es sich um eine unkomplizierte oder eine komplizierte Appendizitis handelt. Damit ist eine stadiengerechte Therapie möglich. Allerdings gibt es nach der aktuellen Datenlage kein etabliertes Verfahren für eine sichere Durchführung einer prätherapeutischen Klassifizierung der akuten Appendizitis.2,4
Tab. 1: Mögliche präoperative, diagnostische Maßnahmen bei Verdacht auf eine akute Appendizitis2,4
| Diagnostische Maßnahmen | Beschreibung / Hinweise |
|---|---|
| Anamnese | Dazu gehören:
|
| Klinische Untersuchung |
|
| Laboruntersuchungen |
|
| Abdomensonografie |
|
| Computertomografie (CT) |
|
| Kernspintomografie (MRT) |
|
Wichtig zu wissen:
- Bei Frauen kann eine konsiliarische gynäkologische Untersuchung sinnvoll sein.
- Eine digital-rektale Untersuchung wird nicht mehr empfohlen.2,4
Die Diagnostik einer akuten Appendizitis mit ihrer heterogenen Präsentation und vielen Differentialdiagnosen stellt eine Herausforderung dar. Daher wurden Scores entwickelt, um die Wahrscheinlichkeit einer akuten Appendizitis – unabhängig vom Erfahrungsstand des Untersuchenden – klinisch einzuschätzen.2,4 Diese Scores setzen sich meistens zusammen aus relevanten Informationen zum Patienten und seinen Beschwerden sowie aus anamnestischen Angaben, klinischen Befunden und Laborergebnissen. Außerhalb Deutschlands werden am häufigsten diese beiden Scores verwendet:
- Alvarado Score
- Appendicitis Inflammatory Response (AIR) Score
Hierzulande hat sich der Einsatz dieser Scores bislang noch nicht durchgesetzt.
Online-Seminare im Bereich Pflege
Therapieoptionen bei akuter Appendizitis
Bei der Behandlung einer akuten, unkomplizierten und komplizierten Appendizitis gilt die Appendektomie als Therapie der Wahl für alle Altersgruppen.2,4 Die Operation soll möglichst frühzeitig innerhalb von zwölf Stunden nach der Vorstellung beziehungsweise Diagnose erfolgen – insbesondere bei komplizierten Appendizitiden und bei älteren Patienten.4
Grundsätzlich stehen dazu zwei Operationsverfahren zur Verfügung:2,4,9
- Offene Appendektomie über einen Bauchschnitt (Laparotomie) und Öffnung der Bauchhöhle
- Laparoskopische Appendektomie mithilfe der Endoskopie (minimalinvasiv, Schlüssellochchirurgie)
Beide haben ihre Vor- und Nachteile (Tab. 2).2,4,9 In Deutschland wird die laparoskopische Appendektomie bei Erwachsenen als Standardverfahren empfohlen.4Im Jahr 2017 wurden hierzulande über 90 % der Appendektomien laparoskopisch durchgeführt.6Dagegen liegt der Anteil offener Appendektomien bei Kindern bei circa 25 %.2
Tab. 2: Vor- und Nachteile einer offenen versus laparoskopischen Appendektomie2,4,9
| Offene Appendektomie | Laparoskopische Appendektomie | |
|---|---|---|
| Vorteile |
|
|
| Nachteile |
|
|
Eine Laparoskopie kann auch zur besseren Untersuchung (Exploration) des gesamten Abdomens eingesetzt werden. Sie ermöglicht es, intraabdominelle Differentialdiagnosen, wie verschiedene gynäkologische Erkrankungen oder Darmerkrankungen sicher zu erkennen und richtig zu behandeln.2,4
Konservative Appendizitis-Behandlung mit Antibiotika
Neben der Appendektomie wird bei manchen Patienten mit einer akuten unkomplizierten aber auch komplizierten Appendizitis eine konservative Therapie mit Antibiotika oder eine Kombination von Antibiotika und Appendektomie durchgeführt.2,4 Allerdings ist die derzeitige Datenlage noch nicht ausreichend, um den Nutzen einer konservativen Therapie der akuten, unkomplizierten Appendizitis gegenüber einer Appendektomie eindeutig zu beurteilen.2
Eine Cochrane-Analyse aus dem Jahr 2024 stellte fest, dass die Antibiotika-Therapie mit einer höheren Rate erfolgloser Behandlungen einhergeht (76 von 1.000 erkrankten Personen). Bei etwa einem Drittel der mit Antibiotika behandelten Patienten mit Appendizitis war später doch eine Appendektomie erforderlich. Es ist zudem unklar, ob Antibiotika-Behandlungen Krankenhausaufenthalte um einen halben Tag verlängern. Allerdings können sie Wundinfektionen verringern.10
Empfehlungen: Postoperative Pflege nach Appendektomien
Obwohl die Appendektomie zu den Routineeingriffen gehört, gilt es bei der postoperativen Pflege der Patienten einige Besonderheiten zu beachten - neben den generellen pflegerischen Maßnahmen nach Operationen wie die Thromboseprophylaxe. Dabei stehen die folgenden Aspekte mit jeweiligen Empfehlungen im Mittelpunkt, die bei Kindern altersgerecht angepasst werden.9
Dauer der Krankenhausaufenthalte nach Appendektomien
Die mittlere Verweildauer im Krankenhaus nach einer Appendektomie ging in den letzten Jahren zurück – von 5,1 Tage im Jahr 2010 auf 4,4 Tage im Jahr 2017.6 Nach jüngsten Daten vom April 2024 aus nordrhein-westfälischen Kliniken sank die durchschnittliche stationäre Verweildauer nach einer Appendektomie zwischen 2002 und 2022 um rund ein Drittel von 6,5 auf 4,3 Tage.11
1. Wundmanagement
Der erste postoperative Verbandwechsel wird vom Operateur durchgeführt. Die weiteren erfolgen nach ärztlicher Anordnung beziehungsweise nach Bedarf.9
- Die Wunde mit Wundumgebung bei jedem Verbandwechsel inspizieren.
- Einen hautfreundlichen Sekundärverband verwenden.
- Bei Bedarf beim Verbandwechsel analgesieren.
- Die Haut an Körperstellen mit Dekubitus-Risiko pflegen und beobachten.
Detaillierte Informationen zur postoperativen Wundversorgung bietet der Beitrag Operationswunden.
2. Infektionsprophylaxe9
- Wichtig ist, bei jedem Patientenkontakt, den Wundverband, die Drainage und die Punktionsstelle des venösen Zugangs zu kontrollieren.
- Körpertemperatur mindestens zweimal täglich messen.
- Intravenöse Antibiotika zeitgerecht verabreichen.
- Bei der Körperhygiene unterstützen.
Im Beitrag Drainagen: Definition, Arten, Wundversorgung“ geht es um den richtigen Umgang mit Drainagen - insbesondere mit Blick auf die Hygiene.
3. Schmerzmanagement9
- Die Schmerzintensität mithilfe einer Schmerzskala vor jeder Intervention erfassen. Dabei regelmäßig die Körperhaltung und den Gesichtsausdruck des Patienten beobachten.
- Puls und Blutdruck in jedem Dienst sowie bei einer Veränderung der Schmerzsituation messen.
- Bauchdeckenentlastende Positionierung durchführen mit Knierolle und leichter Hochlagerung des Oberkörpers (unter Berücksichtigung der Drainage und des venösen Zugangs).
- Schmerzmittel nach ärztlicher Verordnung und nach Bedarf verabreichen.
4. Postoperativer Kostaufbau9
Direkt nach einer Appendektomie ist eine Nahrungskarenz erforderlich. Die Muskeltätigkeit (Peristaltik) des Darms kann unter anderem durch die Narkose und durch chirurgische Manipulationen eingeschränkt sein. Mit einem stufenweisen Kostaufbau soll ein Ileus (Stillstand der Darmperistaltik) vermieden werden. Daher empfiehlt sich das folgende Vorgehen:
- OP-Tag: parenterale Ernährung über Infusionen (nach perforiertem Appendix 2 bis 3 Tage)
- 1. Post-OP-Tag: Tee/stilles Wasser
- 2. Post-OP-Tag: Tee, Haferschleim, Suppe, Zwieback
- 3. Post-OP-Tag: passierte Schonkost (eiweißreich, fettarm, leicht verdauliche Kohlenhydrate)
- ab dem 4. Post-OP-Tag: Schonkost die in leichte Vollkost übergeht
Die erste orale Flüssigkeitszufuhr hängt vom Eingriff und der ärztlichen Anordnung ab.
5. Postoperative Mobilisation9
- Bei der Mobilisation anleiten und unterstützen − nach kinästhetischen Prinzipien und nach der En-Bloc-Methode. Dabei Maßnahmen zur Sturzprophylaxe berücksichtigen.
- Zu aktiven und passiven Bewegungsübungen im Bett anleiten – bis zu dreimal täglich (Thromboseprophylaxe).
- Vor jeder Mobilisation Schmerzen erfassen und schmerzlindernde Maßnahmen durchführen (Schmerzmittel, Positionierung).
- Das Pneumonie-Risiko alle zwei Tage mit der Bienstein-Skala einschätzen (Pneumonieprophylaxe).
Generell ist es wichtig, den Patienten, beziehungsweise seine Sorgeberechtigten, zum Umgang mit der Wunde sowie hinsichtlich Ernährung und Mobilisation zu schulen.